2型糖尿病合并原发性醛固酮增多症患者临床特点分析
佟晔 ,张昕宇 ,王立东
(1.承德医学院,河北 承德;2.承德市中心医院,河北 承德)
0 引言
近年来,2型糖尿病发病率呈明显上升趋势,且呈现低龄化、常态化发展趋势,已经成为威胁人类健康的重要疾病之一。高血压是2型糖尿病的常见伴发疾病,SOWERS J R的研究表明,2型糖尿病患者高血压发病率可达40%~60%,2型糖尿患者合并难治性高血压的比例是非糖尿病患者的1.5~3倍[2],其中,继发性高血压的比例达到5%~10%。在继发性高血压中,PA已成为一个重要的公共健康问题[3],我们在临床中也观察到T2DM合并高血压的患者中PA的发生率明显高于非糖尿病人群。但对于T2DM合并PA患者的临床特征如何,其研究鲜见。本研究收集同时期于我院内分泌科住院的T2DM合并PA患者及T2DM合并EH患者,比较两组患者之间的临床差异,总结T2DM合并PA患者的临床特点,提高对T2DM合并PA患者的认识,为早期诊断及治疗提供依据。
1 研究资料与方法
1.1 研究对象
承德市中心医院内分泌科2015年5月至2019年8月住院的T2DM合并PA患者82例,对照组为同期住院的T2DM合并EH患者132例。
1.2 入选标准与排除标准
(1)2型糖尿病纳入标准(符合世界卫生组织1999年诊断标准)。
(2)原发性高血压纳入标准(符合中国高血压防治指南2005年诊断标准)。
(3)原发性醛固酮增多症纳入标准(符合美国内分泌学会2008年诊断标准)。
(4)排除标准:①2型糖尿病急性并发症或合并感染、其他类型糖尿病、痛风、肿瘤、自身免疫性疾病、原发性肾脏疾病及继发性高血压患者,严重心脏疾病、重度贫血、甲亢、低蛋白血症。②应用影响RASS系统的药物及病历资料不完整的患者。
1.3 实验室指标检测仪器
日立 7600 全自动生化分析仪;美国伯乐糖化血红蛋白仪;法国 ABX 公司 PENTRA 120 全自动血细胞分析仪。
1.4 收集信息
一般资料:性别、年龄、体质指数、糖尿病及高血压病程。
临床资料:肝功能;肾功能;电解质(血清钾、离子镁);入院双上肢随机血压(记录平均血压);24小时尿钾;空腹血糖(FBG);空腹胰岛素(FINS);空腹C肽;餐后2小时血糖(2hBG);糖化血红蛋白(HbA1C);尿微量白蛋白(用于肾脏靶器官损害分期);眼底照相(用于视网膜病变分期)。
1.5 统计学分析
应用SPSS 21.0统计学软件进行数据分析处理。计量资料符合正态分布的以均数±标准差即(±s)表示,非正态分布的以中位数(四分位间距)即M(Q1,Q3)表示。计数资料以例数(构成比)表示。符合正态分布的计量资料比较采用t检验,非正态分布的采用非参数检验。计数资料比较采用卡方检验。P<0.05为差异有统计学意义。
2 结果
病例组和对照组患者的性别、年龄、糖尿病、高血压的病程以及高血压的分级等基线资料(表1)差异均无统计学意义。病例组患者入院随机血压、24小时尿钾、血肌酐均高于对照组,差异有统计学意义;体质指数、血清钾、餐后2小时血糖、糖化血红蛋白水平则低于对照组(表2)。病例组发生眼底及肾脏靶器官损害比例高于对照组(表3)。与对照组相比较,病例组空腹血糖、胰岛素抵抗指数(HOMO-IR)无统计学意义。
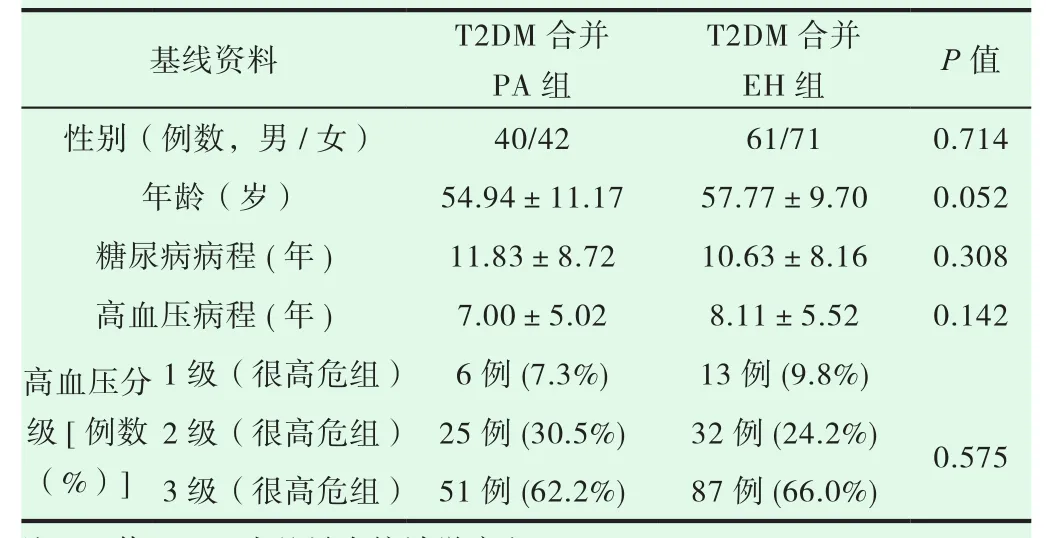
表1 两组患者基线资料比较(±s)

表2 两组患者临床参数的比较[±s/M(Q1,Q3)]
3 讨论
2型糖尿病是一类代谢性疾病,其持续的高血糖状态引起血管和神经病变,导致心脑血管疾病发生,甚至引起死亡。临床中,我们发现T2DM人群高血压发病率远高于非2型糖尿病人群[5],而两者同时存在,对心脑血管的危害具有协同效应。黄祺的研究证实,与非糖尿病人群相比,糖尿病患者RASS更容易被激活[6],EPIC-Norfolk研究表明,对高血压合并糖尿病患者的糖化血红蛋白及血压的干预可以降低心血管疾病风险[7]。
高血压患者中,继发性高血压的比例不断升高,PA作为继发性高血压的重要组成部分,也是内分泌性高血压的第一大病因(占66.6%)[3],在新诊断的高血压患者中,比例达到11.2%[8],引起了关注。PA是一种因肾上腺皮质分泌过量的醛固酮,导致肾素-血管紧张素系统活性受抑的疾病[9]。该疾病的特点是醛固酮自主分泌[10],引起高血压和氧化应激反应。其典型临床表现为高血压、低血钾,故而临床中往往把难治性高血压合并低血钾的临床表现,作为筛查PA的依据,而症状不明显的患者容易被漏诊。所以在临床工作中,识别潜在的PA的患者尤为重要。随着醛固酮/肾素比值(aldosterone renin ratio,ARR)的广泛应用,PA检出率明显提高[11],并且低血钾不再是其诊断的必要条件,这就提高了PA的筛查率。
KunitakaMurase等人对于糖尿病合并高血压患者的研究显示,PA患病率至少为11.3%[12],另一项研究表明T2DM合并难治性高血压中PA发病率为15.1%[13],并且其血压达标率显著低于非糖尿病人群[14],这些研究提示T2DM人群更易合并PA,所以,对于糖尿病合并高血压的患者,我们更应该注重PA的筛查,以免延误患者的诊断和治疗。本研究旨在分析总结T2DM合并PA的临床特点,进一步提高对T2DM合并PA患者的认识。
本研究结果显示,T2DM合并PA患者的入院随机收缩压、舒张压、24小时尿钾、血肌酐均高于对照组,而血钾水平低于对照组,差异均有统计学意义。此结果与高永生等人的结果一致[15],其机制为醛固酮的过量分泌导致水钠潴留;醛固酮使NO生成减少,血管收缩,血管弹性降低;血管紧张素Ⅱ影响去甲肾上腺素的代谢并且提高血管对儿茶酚胺的敏感性,加强外周血管对于血容量增加的抵抗效应[16-18],从而引起血压升高,故T2DM合并PA患者的血压更难以控制。PA患者中部分合并低钾血症,本研究中,病例组24小时尿钾高于对照组,血清钾低于对照组,缘于醛固酮保钠排钾的作用,T2DM合并PA患者存在低钾血症的比例达到46.34%,而Gorden等人的研究表明PA早期患者多数血钾正常,发展至疾病晚期时,低钾血症则为其典型特征。本研究中低钾血症发生率高于既往研究,可能原因:①对于部分症状不典型的PA患者未进行筛查;②可能由于部分患者身体的特殊生理病理状态等因素的影响;③考虑由于对疾病早期认识的不足,收录病例中晚期的患者更多。因此在临床工作中,对可疑但症状不典型的患者,需反复多次验证。
本研究发现,病例组发生眼底及肾脏靶器官损害比例较高,与既往研究结果相似[4,19],分析原因,PA患者RAAS系统的异常,更易发生血压节律的紊乱,造成血管内皮的正常结构和功能发生改变[5],增加氧化应激。故T2DM合并PA患者更容易发生微血管的损害,需提起重视。研究结果还提示,两组患者病例组空腹血糖、HOMO-IR低于对照组,但无统计学差异。餐后2小时血糖及糖化血红蛋白水平,对照组高于病例组,且有统计学差异。既往李东晓等人的研究认为PA患者的糖代谢异常发生率高于EH患者,其机制为血浆醛固酮水平增高会加重胰岛素代谢信号受损的程度[20-21]。但上述研究两组患者难以排除由于基线特征不一致带来的影响。而叶菲[22]及邓亚娟[23]的研究排除基线特征差异影响后,结果显示PA患者的糖代谢异常的比例低于EH,考虑机制为PA对糖代谢的影响,不仅仅是与醛固酮过量相关,可能与皮质醇的共同分泌有关[24-25]。本研究结果和既往研究结果存在出入,分析其原因可能为①本研究属于回顾性分析,存在样本量少、选择性偏倚等局限性,②或者纳入的两组患者的饮食等生活方式存在差异,故餐后血糖受影响更大一些,故尚需大样本、多中心、前瞻性研究进一步验证。
综上所述,T2DM合并PA患者较T2DM合并EH患者,血压更不易控制,更易出现尿钾排泄增加及低钾血症,更易合并眼底、肾脏靶器官的损害,但合并肥胖的风险更低。因此,在临床中,2型糖尿病合并高血压的患者,联合应用多种降压药物,但血压仍然难以控制,且早期出现眼底,肾脏靶器官损害,有低钾血症表现者,应警惕PA的可能,需要常规进行ARR的筛查,如异常应进一步行确诊试验,以早期明确诊断,及时治疗,预防不良后果的发生。

表3 两组患者罹患眼底及肾脏靶器官损害的比较结果 [例数(%)]

