高危晚期早产儿脑病患儿危险因素及其影像学变化研究
王霞 冯明华 黄伟棠 杨春晖 赖春华
晚期早产儿(late preterm infant,LPI)胎龄为34~36+6周,约为早产儿总数的70%[1],虽然胎龄较大且发育相对成熟,但各种疾病发病率显著高于足月儿[2]。研究表明[3],LPI 6 岁智商较足月儿明显偏低,而脑瘫和精神发育迟滞发病率则分别2.7 倍和1.6 倍于足月儿[4]。高危早产儿脑病(encephalopathy of prematurity,EOP)以脑白质损伤为主,是影响LPI 智能损伤及远期运动功能障碍之主因。传统EOP 研究焦点集中于胎龄<32 周,对LPI 发生EOP 的关注较少,对其危险因素及影像学特征知之不详。为此,本研究对148 例有脑损伤高危风险的住院LPI 患儿进行回顾性分析,报告如下。
1 资料与方法
1.1 一般资料 回顾性分析本院2016 年9 月~2018 年11 月收治的148 例有脑损伤高危风险的住院LPI 患儿的产前产时病史、产后新生儿期疾病、机械通气、MRI 等临床资料。其中男89 例,女59 例;平均胎龄(32.6±1.7)周,平均出生体重(2334.5±558.3)g。所有LPI 患儿只要出现下列因素之一均纳入头颅MRI 检查:①产前宫内窘迫,有既往复苏抢救史;②临床拟诊为宫内感染;③产后1 min 或5 min Apgar 评分≤5 分;④机械通气或经鼻持续气道正压通气 >72 h;⑤休克;⑥因血流动力学不稳导致动脉导管未闭诱发心功能不全;⑦出现意识改变、颅内高压征、抽搐、眼征、肌力及肌张力异常、神经反射异常等神经系统异常表现;⑧低血糖;⑨出现败血症、坏死性小肠结肠炎、化脓性脑膜炎;⑩总胆红素峰值 >400 μmol/L 或具有胆红素脑病征象者;头颅CT 或超声检查异常者。
1.2 方法
1.2.1 MRI 检查 采用MRI 系统(型号:西门子超导型Avanto1.5T)。经监护人知情同意,纠正胎龄足月、病情平稳、镇静干预后完成MRI 检查。镇静干预方法为:于检查前15~30 min 使用鲁米那5~10 mg/kg静脉肌内注射,或口服、灌肠水合氯醛30 mg/kg 进行镇定。检查组合包括常规MRI 序列(T1WD、T2WD)和弥散加权成像(DWI)检查。读片由2 名中级职称以上医师进行,如遇不同结果,复读讨论后同一诊断意见。
1.2.2 临床资料收集 ①产前产时病史:胎次、胎数、妊娠期高血压疾病(妊高症)、妊娠糖尿病、宫内窘迫、产前激素使用情况、孕周、性别、出生体重、出生方式、Apgar 评分、胎膜、脐带、羊水、产后窒息复苏病史(气管插管、正压通气、胸外按压、肾上腺素使用)等;②新生儿期疾病:循环、呼吸、消化、神经、泌尿、内分泌等系统疾病,诸如败血症、呼吸衰竭和坏死性小肠结肠炎等,以及相应呼吸支持等治疗手段的使用情况及持续时间。
1.3 观察指标及判定标准 观察EOP 的MRI 影像表现、影响高危LPI 患儿EOP 的危险因素、EOP 检出率与胎龄、出生体重的关系。EOP 诊断标准:使用2015 年新生儿神经病学论坛制定的《早产儿脑白质损伤诊断、防治与综合关联的专家组意见》[5]中的诊断标准:①脑白质软化后形成囊腔;②脑白质、基底节、丘脑、胼胝体等部位出现T1WD 高信号、T2WD 低信号或等信号,DWI 高信号或正常信号;③侧脑室发生不规则扩大,胼胝体变薄或白质容积减少;④内囊后肢无髓鞘化或者髓鞘化不明显。以上症状或单独存在或多个并存,但脑内或脑实质出血、脑畸形、脑梗死及核黄疸排除。
1.4 统计学方法 采用SPSS22.0 统计学软件处理数据。计量资料以均数±标准差()表示,采用t检验;计数资料以率(%)表示,采用χ2检验。危险因素分析使用Logistic 回归分析。P<0.05表示差异有统计学意义。
2 结果
2.1 EOP 检出率与胎龄、出生体重的关系 高危LPI脑病发病与胎龄无关,不同胎龄高危LPI 病例的EOP检出率比较,差异无统计学意义(P>0.05);高危LPI 脑病发病与出生体重相关,出生体重越低EOP 的检出率越高,不同出生体重高危LPI 病例的EOP 检出率比较,差异具有统计学意义(P<0.05)。见表1,表2。

表1 不同胎龄高危LPI 病例占比及EOP 检出率比较[n(%)]

表2 不同出生体重高危LPI 病例占比及EOP 检出率比较[n(%)]
2.2 影响高危LPI 患儿EOP 的危险因素分析 根据MRI 检查结果,EOP 47 例,非EOP 101 例。单因素分析显示,复苏史和5 min Apgar 评分≤5 分是高危LPI 脑病的危险因素(P<0.05)。Logistic 回归分析发现,复苏史是高危LPI 脑病的独立危险因素[RR=2.481,95%CI=(1.807,3.413)]。见表3。
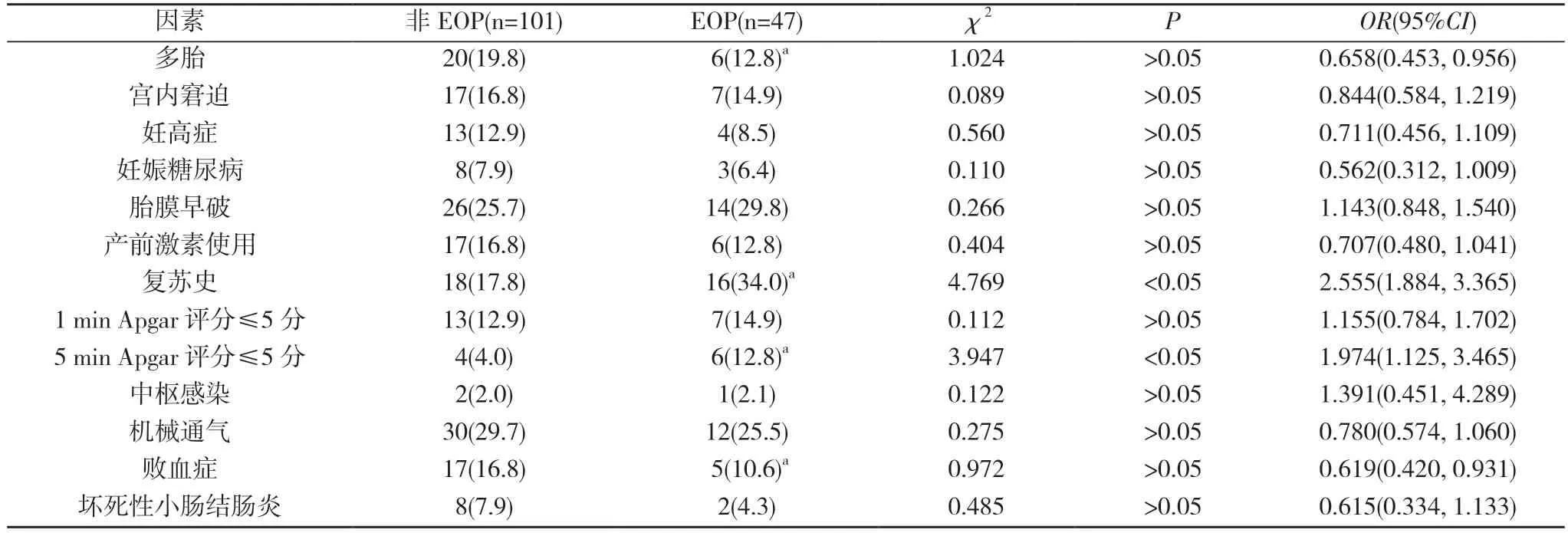
表3 高危LPI 患儿EOP 单因素分析[n(%)]
2.3 EOP 的MRI 影像表现 所有47 例EOP 患儿中,MRI 表现为脑白质损伤76.6%(36/47)。36 例脑白质损伤中,单侧脑室周围损伤36.1%(13/36),双侧脑室周围损伤16.7%(6/36),皮层下损伤55.6%(20/36),顶叶损伤25.0%(9/36),枕叶损伤8.3%(3/36),额叶损伤16.7%(6/36),颞叶损伤5.6%(2/36),基底节损伤27.8%(10/36),小脑损伤2.8%(1/36),丘脑损伤2.8%(1/36),胼胝体损伤5.6%(2/36),合并神经元、轴突病变、出血性脑损伤16.7%(6/36),脑白质损伤后出血囊腔性改变19.4%(7/36)。
3 讨论
LPI 在早产儿群体中占比很大,其发生率逐年呈上升趋势,现已几近占早产儿的60%[6]。本研究中,高危LPI 中EOP 患儿的检出率为31.8%,与Shapiro-Mendoza等[7]的报道基本相符。LPI 中发生脑瘫、智力异常及神经发育迟滞的几率极大,临床报道几近于足月儿的3 倍。陈丹等[8]报道,EOP 患儿中71.9%的患儿存在脑白质损伤,且脑室周围白质损伤多以双侧为主。本研究在脑白质损伤在EOP 患儿中比重与其基本相符外,本组患儿脑室周围白质损伤以单侧较多。
从研究结果来看,高危LPI 脑病发病与胎龄无关,不同胎龄高危LPI 病例的EOP 检出率比较,差异无统计学意义(P>0.05);高危LPI 脑病发病与出生体重相关,出生体重越低EOP 的检出率越高,不同出生体重高危LPI 病例的EOP 检出率比较,差异具有统计学意义(P<0.05)。缺血缺氧是神经系统受损的主要原因,容易导致LPI 患儿出现脑瘫、智力异常及神经发育迟滞等EOP。由于LPI 的临床表现症状比较繁复且多部明显,因此,复苏抢救史和Apgar 评分作为缺血缺氧的重要评判指标,其可以准确判定EOP 患儿的神经系统预后。本组单因素分析显示,复苏史和5min Apgar 评分≤5 分是高危LPI 脑病的危险因素。Logistic 回归分析发现,复苏史是高危LPI 脑病的独立危险因素,因此,在临床诊断中要对复苏措施细节资料等病史进行详细询问。
在LPI 患儿的EOP 诊断中,MRI 是重要手段。根据患儿脑白质损伤的特点,可以针对性的江DWI 和T1WD、T2WD 进行综合分类,即广泛性、局灶性和弥漫性[9,10]。临床对于LPI 脑白质损伤的程度和预后的评估,可以严格按照MRI 异常信号表现出的性质和程度进行评判。这些定量指标大体包括脑室周围白质的萎缩程度,脑室扩张程度,脑白质损伤后囊腔的数量,胼胝体缩小程度,以及内囊后肢等的髓鞘化程度等五个维度。纠正胎龄之后,在合理进行镇静干预的基础上即可进行扩散加权成像。这对早期发生患儿病变,尽早干预有重要意义。脑白质损伤是常见的高危LPI脑病,复苏史是其独立危险因素,对患儿预后影响深远,需慎重对待。但是,本研究所涵盖的因素范围较小,因此可能会存在数据采集上的偏颇,从而使得部分分组因素上的EOP 检出率过高,需要进一步研究证实。
综上所述,高危LPI 脑病发病与出生体重相关,复苏史和5 min Apgar 评分≤5 分是高危LPI 脑病的危险因素,其中复苏史是高危LPI 脑病的独立危险因素,对患儿预后影响深远,需慎重对待。

