柴胡消瘿汤联合小剂量泼尼松治疗亚急性甲状腺炎30例
李 玲,陈晓雯,刘怀珍
(安徽中医药大学第一附属医院,安徽 合肥 230031)
亚急性甲状腺炎(subacute thyroiditis,SAT)是内分泌系统中最常见的甲状腺疼痛性疾病,本病发病迅速,好发于30~50岁女性,临床以发热、颈区疼痛伴耳后头面放射痛及甲状腺肿大等为主要特征。目前认为本病的发生与病毒感染,以及病毒感染后诱发的免疫炎症相关[1]。现代医学对于本病的治疗仅限于对症治疗,糖皮质激素及非甾体药物虽然可以迅速缓解患者疼痛症状,但是长期使用则增加了不良反应的发生风险,尤其是增加了患者消化系统的负担,而且在减药过程中以及停药后的复发率高,甚至还会出现病情的反跳[2]。中医药在SAT治疗方面有着良好的疗效[3]。研究表明,中西医结合治疗SAT的疗效优于单用西药[4]。在SAT的诊断过程中,联合使用血沉(erythrocyte sedimentation rate,ESR)和C-反应蛋白(C-reactive protein,CRP)可以更有效地诊断和反映病情,并且优于单一指标的评价[5]。这也从侧面反映SAT患者处于一种炎症的状态,早期相关研究也证实炎症因子白细胞介素-6(interleukin 6,IL-6)是甲状腺破坏过程的有用标记物[6]。因此本研究在观察中药柴胡消瘿汤联合小剂量泼尼松治疗SAT有效性和安全性的同时,还观察了两者联用对患者炎症因子水平的影响,以期进一步探讨其作用机制,现将结果报道如下。
1 临床资料
1.1 诊断标准 西医诊断标准参照《中国甲状腺疾病诊治指南——甲状腺炎》[7]。中医毒热炽盛证诊断标准[8]:颈前肿胀疼痛,咽喉痛,咳嗽痰少,心悸心烦,胸胁胀满,急躁易怒,多汗手颤,口苦咽干,口渴喜饮,失眠多梦,头目眩晕,恼怒而诸症加重,潮热盗汗或自汗,五心烦热,声音嘶哑,神疲气短,倦怠乏力。舌红少苔或苔薄黄,脉弦细数。
1.2 纳入标准 ①符合中医毒热炽盛证辨证标准;②符合SAT西医诊断标准;③年龄为18~60岁;④受试者或其家属(监护人)同意参加本临床研究并签署知情同意书。
1.3 排除标准 妊娠或哺乳期妇女;合并心血管、脑血管、肝、肾和造血系统等原发性疾病者;精神病患者;过敏体质及对多种药物过敏者;体温持续超过39 ℃者;正在应用糖皮质激素治疗者。
1.4 一般资料 60例均来自2018年1月至2019年8月在安徽中医药大学第一附属医院内分泌科门诊和住院治疗的SAT毒热炽盛证患者,采用随机对照的方法将患者随机分成对照组和治疗组,每组30例。治疗组:男14例,女16例;平均年龄(43.17±7.62)岁;平均病程(10.36±1.52)d。对照组:男17例,女13例;平均年龄(43.48±7.57)岁;平均病程(10.59±1.46)d。两组患者性别、年龄、病程比较,差异无统计学意义(性别:χ2=0.601,P=0.438;年龄:t=0.158,P=0.875;病程:t=0.598,P=0.552),具有可比性。
2 方法
2.1 治疗方法 对照组患者口服泼尼松,每次10 mg,每日3次;服药2周后,每周递减5 mg,待ESR降至正常,热退痛减,再减量至每日5 mg的维持量,每日1次。治疗组患者口服柴胡消瘿汤(柴胡12 g,白芍、白术、生地黄、牡丹皮、夏枯草各15 g,黄芩、当归、牛蒡子、连翘、栀子、玄参、防风各10 g,炙甘草3 g)。心悸、失眠者加远志9 g、酸枣仁20 g,热退乏力者去黄芩,加黄芪15 g。每日1剂,水煎,分早晚2次口服。同时口服泼尼松5 mg,每日2次,用药2周后,改为每日5 mg的维持量。两组均以8周为1个疗程。
2.2 甲状腺功能及炎症指标检测 采用化学发光分析法测定血清游离三碘甲状腺原氨酸(free triiodothyronine,FT3)、游离甲状腺素(free thyroxine,FT4)、促甲状腺激素(thyroid-stimulating hormone,TSH),采用ELISA法检测血清IL-6及CRP,采用魏氏法测定ESR。试剂盒购自上海朗顿生物技术有限公司,均严格按照试剂盒说明书进行操作。
2.3 退热时间和甲状腺疼痛、肿胀消退时间测定 观察两组退热时间及甲状腺疼痛、肿胀消退时间,并观察两组患者不良反应发生情况。
2.4 临床疗效判定标准 参照《中药新药临床研究指导原则》[8]制定疗效判定标准。显效:患者血清FT3、FT4、TSH、ESR水平恢复正常,局部或全身症状消失,甲状腺肿大和甲状腺结节消失,局部无触压痛;有效:患者的临床症状和体征较治疗前明显减轻,患者血清FT3、FT4、TSH、ESR水平正常或接近正常;无效:局部及全身症状、体征无明显改善或反复发作,患者血清FT3、FT4、TSH、ESR水平均无明显改善。
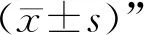
3 结果
3.1 两组患者临床疗效比较 两组患者临床疗效分布比较,差异有统计学意义(P<0.05),治疗组临床疗效显著优于对照组。见表1。

表1 两组患者临床疗效比较
3.2 两组患者临床症状改善时间比较 与对照组比较,治疗组患者退热时间、甲状腺疼痛消退时间以及甲状腺肿胀消退时间均明显缩短(P<0.05)。见表2。

表2 两组临床症状改善时间比较
注:与对照组比较,*P<0.05
3.3 两组患者治疗前后甲状腺功能比较 与治疗前比较,两组患者治疗后血清FT3、FT4水平显著降低(P<0.05),TSH水平明显升高(P<0.05);治疗组患者FT3、FT4降低程度和TSH升高程度均显著大于对照组(P<0.05)。见表3。

表3 两组患者治疗前后甲状腺功能比较
注:与治疗前比较,#P<0.05;与对照组比较,*P<0.05
3.4 两组患者治疗前后炎症指标比较 与治疗前比较,两组患者治疗后ESR、CRP、IL-6水平均明显降低(P<0.05),治疗组患者ESR、CRP、IL-6降低程度明显大于对照组(P<0.05)。见表4。

表4 两组患者治疗前后炎症指标比较
注:与治疗前比较,#P<0.05;与对照组比较,*P<0.05
3.5 两组患者不良反应比较 治疗组1例有胃肠道不适,对照组3例出现满月脸、胃肠道不适。两组不良反应发生率比较,差异无统计学意义(P>0.05)。
4 讨论
中医认为SAT发病主要是由于外邪的侵袭,尤其是风热的侵犯,加之患者七情内伤,邪毒聚于颈部而致各种病理因素积聚而发病,属于“瘿肿”“瘿痈”范畴[9]。治法应以清肝降火,佐以消肿止痛为主,甲状腺局部疼痛发热肿大主要是由于风火伤于五脏、且以肝郁胃热为主,进而引起疏泄失调,郁而化火,积热上壅,以致血脉壅塞,痰浊热毒壅盛凝滞,加之风热为阳邪,壮火食气,又有阴伤风动之证。柴胡消瘿汤由柴胡、白芍、白术、生地黄、牡丹皮、夏枯草、黄芩、牛蒡子、连翘、栀子、玄参、防风、炙甘草组成,具有清热解毒、疏肝化火,佐以消肿止痛的作用。
目前临床上对于SAT的治疗主要使用激素和非甾体药物,但是使用大量的激素和非甾体药物容易出现骨质疏松症、胃肠功能损害等不良反应,并且治疗后易复发,中药虽然起效缓慢,但是其具有调节机体功能的内在效果,因此可增加激素的治疗效果并减少其不良反应。有学者[10-11]采用小柴胡汤加减方联合糖皮质激素以及清热解毒剂联合小剂量糖皮质激素治疗SAT,均可改善患者各项甲状腺激素的水平,有效缓解其甲状腺疼痛及肿大的临床症状,甲状腺功能减退的发生率低。
本研究结果显示,与单纯使用激素治疗相比,中药联合小剂量激素治疗可明显缩短退热时间、甲状腺疼痛消退时间以及甲状腺肿胀消退时间,这可能与中药和糖皮质激素发挥协同作用,共同对抗甲状腺滤泡释放出的抗原引起的免疫炎症反应有关[12]。同时经干预后患者的ESR、CRP及IL-6水平均下降,抑制了SAT的炎症反应。此外,本研究发现中药联合小剂量泼尼松治疗能够明显降低血清FT3、FT4、TSH和ESR水平,疗效明显优于单用西药的对照组,且不良反应较少。本研究采用的柴胡消瘿汤联合小剂量泼尼松所得出的效果与姚芳等采用栀子清肝汤联合泼尼松治疗SAT的研究结果相一致[13],均证实中药联合激素治疗SAT的协同作用,并且可减少激素的用量,减轻患者的激素药物负荷,避免其并发症的发生。
综上所述,柴胡消瘿汤联合小剂量泼尼松能更快缓解、消除SAT患者的临床症状,提高治愈率,同时减少激素用量,能有效改善患者甲状腺功能,下调患者炎症因子水平。

