新冠肺炎导致自发性气胸1 例
韩小博,李 红,杨 超,袁 红,韩小丽,韩红伟,王 艳,朱海荣,张 雷
1 新疆军区总医院援助武汉泰康同济医院感染三科医疗队,湖北武汉 430000;2 陆军军医大学附属新桥医院生殖遗传中心援助武汉泰康同济医院感染三科医疗队,湖北武汉 430000
自2019 年12 月新冠肺炎暴发以来,据WHO统计截至2020 年4 月8 日全球新冠肺炎病例达1 353 361 例,死亡79 235 例,中国在此次疫情防控工作中做出了巨大贡献和牺牲。新冠肺炎防控核心是早发现早隔离,临床救治重点是避免患者进展至急性呼吸窘迫综合征(acute respiratory distress syndrome,ARDS)。如果病例发展为ARDS 可能会根据病情需要进一步行体外膜肺氧合,后续治疗风险可能包括感染、抗凝出血或血栓,治疗的复杂性往往导致预后差。在一些危重型新型冠状病毒肺炎患者救治中,笔者发现新冠肺炎导致的自发性气胸往往导致病情进一步进展,甚至救治失败。本文报道1 例新冠肺炎导致自发性气胸并文献分析,总结临床治疗经验。
1 病例资料患者68 岁,男性,168 cm,60 kg,退休人员。患者于2020 年2 月21 日前接触过发热病人,2 月21 日当天开始出现间断发热,体温最高达38℃,伴干咳、喘息,稍有活动即加剧,无高热、寒战,无鼻塞、咽痛,无胸痛、呼吸困难,无腹痛腹泻,口服感冒药物治疗效果差。2 月22 日前往社区医院就诊,X 线片提示:双肺炎症,右侧胸腔积液(中量),左侧胸腔少量积液。建议前往三甲医院住院治疗。2 月23 日到武汉泰康同济医院就诊,查肺CT 示双肺胸膜下磨玻璃样密度改变,间质性改变。新型冠状病毒核酸检测阳性,收入院。
入院后签署有创操作(气管插管、深静脉置管、胸腔穿刺)等知情同意告知书,体温36.2℃,心率124/min,呼吸22 次/min,血压160/77 mmHg(1 mmHg=0.133 kPa),SPO263%。胸片提示:双肺炎性改变,右侧中量胸腔积液,左侧少量胸腔积液。诊断为新型冠状病毒肺炎(核酸阳性,危重型)。入院后给予高流量吸氧、抗病毒、抗炎、化痰等治疗。因患者病情无缓解,喘息,血氧饱和度在持续高流量吸氧情况下一直波动于70% ~ 75%,氧合指数151,立即给予气管插管、呼吸机辅助呼吸( 模 式SIMV,PSV 12 cmH2O,PEEP 10 cmH2O按压力-容量曲线下拐点以上2 ~ 3 cmH2O 水平设置PEEP,气道湿化37℃,湿度100%),间断俯卧位通气治疗。
2 月25 日胸腔穿刺置管后复查,可见双肺感染,以右肺为主,右侧胸腔积液量减少,右膈局限性粘连,左侧胸腔少量积液。气管插管位置合适。查血:白细胞11.7×109/L,中性粒细胞百分比85%,淋巴细胞绝对值0.87,降钙素4.25 mg/L,C反应蛋白68 mg/L,白细胞介素-6(IL-6) 125 pg/ml,将莫西沙星调整为美罗培南1 000 mg 1 次/12 h。2020 年2 月28 日患者出现高热,最高达39℃,床旁超声提示左侧胸腔积液,行左侧胸腔穿刺术,抽出淡红色稍浑浊胸腔积液180 ml,胸腔积液根据Light 标准为渗出液,脱落细胞学培养未见肿瘤细胞,细菌培养无阳性结果,特殊病原体图片未见结核杆菌。2 月29 日体温波动于38℃ ~ 39℃,复查胸片:双肺斑片状、絮状高密度影,考虑双肺炎性病变,右肺为重。查血白细胞11.2×109/L,中性粒细胞百分比92.7%,淋巴细胞绝对值0.21,降钙素3.05 mg/L,C 反应蛋白112 mg/L,IL-6 962 pg/ml,鉴于炎症反应指标IL-6 持续上升给予托西珠单抗治疗(托西珠单抗400 mg/次,共2 次),细菌相关指标并未持续升高,继续给予美罗培南、洛匹那韦抗病毒。此后炎症指标逐渐下降,呼吸机参数逐渐下调。
3 月1 日复查胸片:双肺斑片状、絮状高密度影,较2 月25 日稍减轻。2020 年3 月5 日患者出现气促,患者在容量控制模式SIMV+PSV10 cmH2O+PEEP 6 cmH2O、氧浓度40%下血氧饱和度波动于80% ~ 89%,血气分析提示:Ⅰ型呼吸衰竭,呼吸机提示峰压过高,PV 环不能闭合。复查胸片提示:右侧气胸、肺压缩约45%,左侧胸腔积液。行右侧胸腔闭式引流,引流出大量淡血性胸腔积液及气体。呼吸机模式改为压力控制PCV 模式(压力支持35 cmH2O,呼吸20 次/min,PPEP 7 cmH2O)。根据血气调整呼吸机参数(呼吸力学指标图),强化镇痛镇静和肌松药物使患者人机协调。深部纤维支气管镜取痰标本回报:耐多药铜绿假单胞菌、白假丝酵母菌,血培养阴性结果,感染指标并未明显上升,不能排除定植可能。抗生素调整为哌拉西林他唑巴坦3 g 1 次/6 h,加用伏立康唑首剂400 mg 24 h 后 改 为200 mg 静 脉 输 液1 次/12 h。3 月7 日:白细胞9.3×109/L,中性粒细胞百分比77%,淋巴细胞绝对值0.89,降钙素1.1 mg/L,C 反应蛋白43 mg/L,IL-6 254 pg/ml。监测IL-6 水平逐渐下降,新型冠状病毒IgM 3.5 s/co,IgG 0.39 s/co。生化提示肌酐、尿素氮持续上升(表1),尿量减少,提示急性肾损伤。及时给予床旁连续肾脏替代治疗(continuous renal replacement therapy,CRRT),IgM 较高IgG 较低给予恢复期血浆隔日输注,每次约200 ml,输注前血浆抗体含量均达标(抗体滴度>1 ∶160)。CRRT 治疗3 d 后肾功能肌酐下降,尿量增多,右侧胸腔积液积气减少,密闭水封瓶后无气体溢出,观察24 h 后拔除胸腔闭式引流管,将呼吸机参数调整为容量控制模式(PSV 10 cmH2O,PEEP 6 cmH2O,呼吸力学参数见表2)。
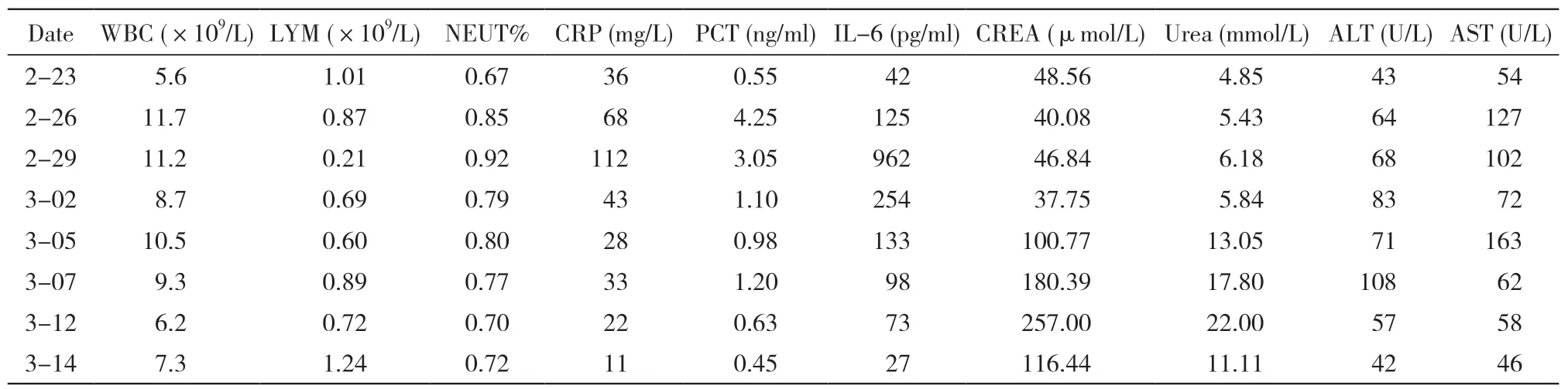
表1 患者实验室指标Tab. 1 Results of the patient's laboratory examinations
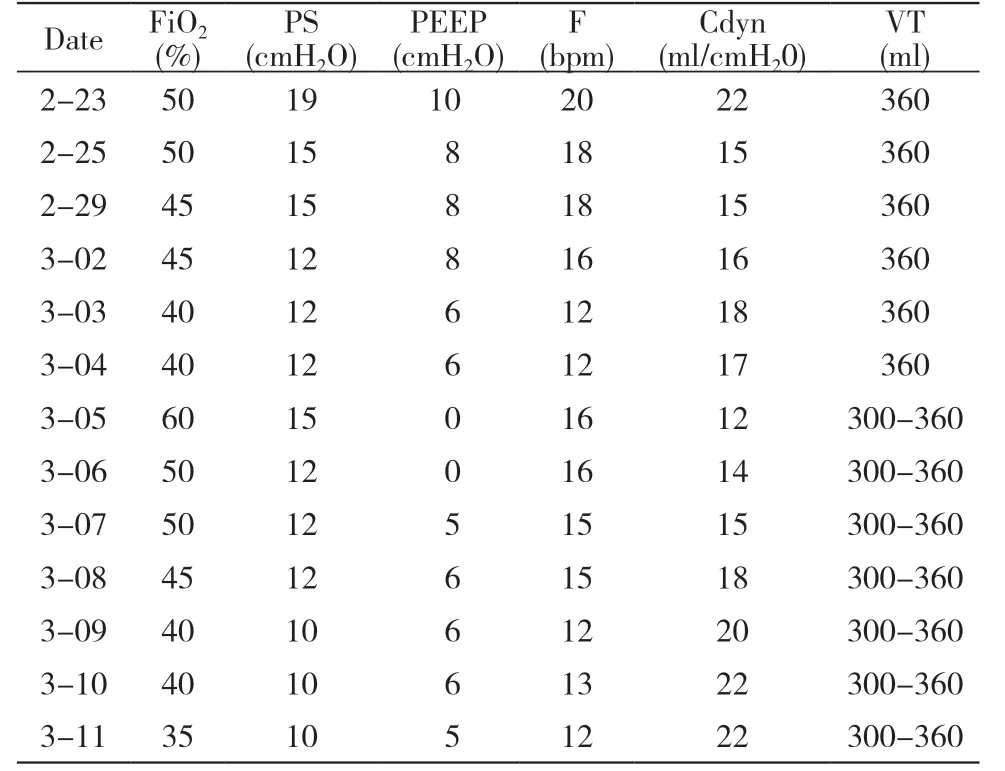
表2 患者呼吸力学参数Tab. 2 Respiratory mechanical parameters
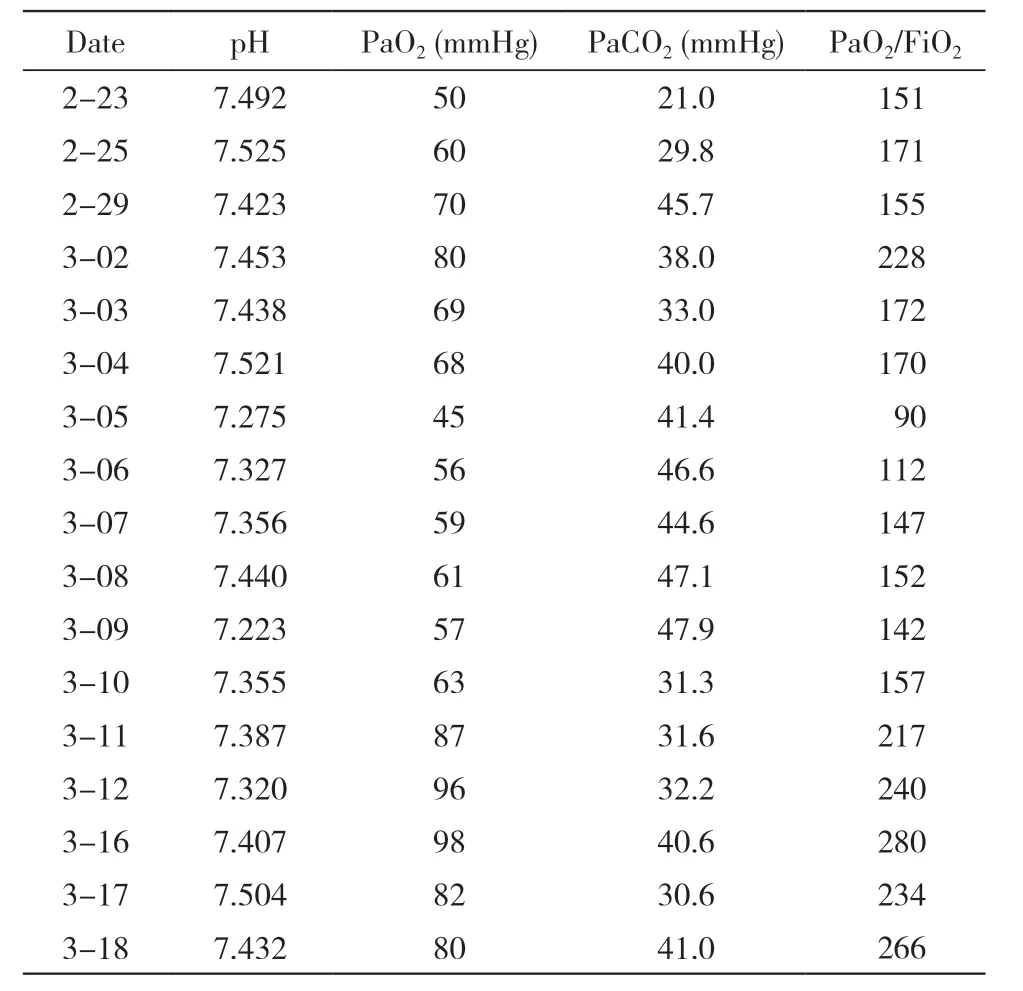
表3 血气变化Tab. 3 Blood gas indexes
3 月7 日X 线片:双肺炎症伴双侧胸腔积液,右肺较3 月5 日基本复张。感染指标逐渐下降,复查4 次核酸检测均为阴性,患者血浆新型冠状病毒IgM 1.8 s/co,IgG 2.5 s/co。3 月12 日患者在呼吸机容量控制模式维持下血氧饱和度95%以上,血气分析Ⅰ型呼吸衰竭已纠正(血气分析变化表3)。3 月12 日X 线片示双肺炎症改变较前有所加重(X 线片变化见图1)。查血:白细胞6.21×109/L,中性粒细胞百分比70%,淋巴细胞绝对值0.72,降钙素0.63 mg/L,C 反应蛋白22 mg/L,IL-6 73 pg/ml。考虑患者气管插管超过1 周,目前脱机条件尚未达到,对患者行气管切开,加强护理、营养。抗感染方案根据感染指标和培养结果调整,根据器官功能和危重病人APACHE Ⅱ评分逐渐停用CRRT治疗,下调呼吸机参数,加强纤维支气管镜吸痰。于3 月14 日查血:白细胞7.33×109/L,中性粒细胞百分比72%,淋巴细胞绝对值1.04,降钙素0.45 mg/L,C 反应蛋白11 mg/L,IL-6 27 pg/ml。逐渐脱机雾化,患者可以耐受,呼吸功能评价良好,自主呼吸可维持,达到脱机标准。3 月16 日患者血检新型冠状病毒IgM 0.72 s/co,IgG 28 s/co,已处于恢复期阶段。3 月20 日康复出院。
2 讨论进展至ARDS 的新冠肺炎患者不可避免地需要升级通气策略,由高流量吸氧到无创呼吸机辅助呼吸,再到有创气管插管。治疗手段的改进,同时也带来影响预后的风险如严重的感染(导管相关性感染)、呼吸机相关肺损伤等。有报道称肺炎可导致的气胸见于狼疮性肺炎[1]、严重细菌感染致脓气胸[2]、社区获得性嗜肺军团菌肺炎[3],而病毒性肺炎罕见。陈南山等[4]分析99 例新型冠状病毒肺炎患者,发现自发性气胸的发病率为1%。杨晓波等[5]的单中心回顾性研究发现武汉金银潭医院710 例确诊新型冠状病毒肺炎患者中有52 例进展至危重型,其中2%发生了气胸并死亡。Salehi 等[6]系统回顾919 例新型冠状病毒肺炎,发现随着病情进展可导致严重的支气管扩张、肺大疱、胸腔积液和气胸。随着病理尸检工作展开,王福生院士和卞修武院士团队在对新冠肺炎死亡患者的病理解剖中发现,肺部表现为双侧弥漫性肺泡损伤伴细胞纤维黏液性渗出、出血,肺泡上皮细胞脱落和透明膜形成,支气管腔内可见黏液栓[7]。
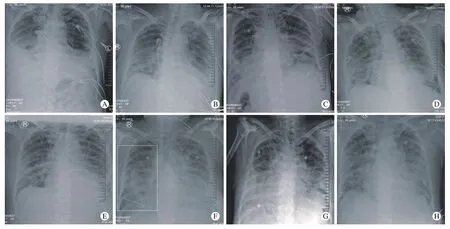
图 1 患者病程X线片表现。 2月22日(A):双肺炎症,右侧胸腔积液(中量),左侧胸腔少量积液; 2月26日(B):双侧肺炎,左侧胸腔积液,心影呈主动脉型; 2月28日(C):两肺多发斑片状,絮状影,双下肺明显,左侧胸腔积液较2月26日增多; 2月29日(D):双肺斑片状、絮状高密度影; 3月1日(E):双肺斑片状、絮状高密度影; 3月5日(F):双肺炎症改变较前明显加重,右侧气胸,右肺压缩约45%,左侧胸腔积液; 3月7日(G):双肺炎症伴双侧胸腔积液,右肺较3月5日基本复张; 3月12日(H)双肺炎症较前有所减轻
肺泡组织完整性破坏可使自发性气胸的风险增高[8]。临床上执行的保护性肺通气策略可能仍不能保护受损的肺组织,由于病毒性肺炎导致肺组织结构的破坏,机械通气各呼吸道力学改变,肺组织塌陷导致剪切力更大,从而损伤肺组织,在一定条件下形成气胸。自发性气胸如果在临床治疗过程中不注意及时调整呼吸机模式可能导致呼吸机相关性肺损伤,影响预后。该病例连续随访胸部X 线片显示肺部病变进展为双侧,以下肺为主,病人没有气胸病史或任何肺部疾病,在最初入院前的CT 检查中没有发现异常,如小的肺大疱或肺气肿。病人没有吸烟史。严重的COVID-19肺炎弥漫性肺泡损伤后,肺泡容易破裂,病变之初X 线片提示右膈局限性粘连增厚,机械性因素如俯卧位通气也是发生自发性气胸的诱因。此外,肺实变易破裂也可引起气胸,确诊的普通型、重型和危重型新冠肺炎患者,CT 均有实变影,提示有发生自发性气胸的病理基础。该病例警示我们临床治疗中要重视气胸的预防和管理。
该患者在病毒性肺炎的基础上继发了细菌感染,由于长时间使用美罗培南发生了医院常见的耐多药铜绿假单胞菌感染,在抗生素调整上使用了专家共识推荐的哌拉西林他唑巴坦联合多黏菌素。3 月5 日发生自发性气胸后病情加重,痰培养可见白假丝酵母菌立即加用了伏立康唑,及时根据患者肾小球滤过率进行了药物剂量调整,但仍出现了肝肾功能的恶化,考虑与病毒攻击肾组织和肾毒性药物使用有关。气胸加重了呼吸系统治疗复杂性和药物复杂性。通过改变呼吸机模式,同时床旁CRRT 保护肾功能。使用妥珠单抗和恢复期血浆治疗,患者最终康复。综上,该病例提示病毒性肺炎危重患者有发生气胸的风险,对于胸膜增厚和胸膜粘连的新型冠状病毒肺炎需要警惕自发性气胸。

