真实世界中ST段抬高心肌梗死再灌注治疗:药物-侵入性策略值得探索
童鸿
尽管已进入经皮冠状动脉介入治疗(percutaneous coronary intervention,PCI)再灌注年代,但我国多数急性ST段抬高心肌梗死(ST-elevation myocardial infarction,STEMI)患者因自身原因或医疗服务机构原因仍不能得到及时、有效的再灌注治疗。2001—2011年期间,STEMI患者再灌注治疗比例一直徘徊在55%左右,住院病死率也未得到明显改善[1]。STEMI再灌注治疗是一个系统性问题,涉及患方、医方和医保方等多种因素。经静脉溶栓治疗易于实施,但成功率相对较低,且心肌梗死再发率较高;而PCI再灌注即刻开通闭塞血管的成功率较高,但常常受限于医疗机构能开展该项手术的覆盖面不足、介入手术人员技术熟练程度不同、能否确保24/7开放手术等因素。最近报道的CSCAP-1研究结果体现了我国各大城市区域较高水平的53家医院STEMI再灌注现状,STEMI患者从症状发作到医院就诊的时间平均170 min,到医院至球囊扩开阻塞血管(door-to-balloon,DTB)的时间平均115 min,仅28.2%能达到指南要求[2]。因此,如何将院前和院内经静脉溶栓和介入治疗高效地结合起来,或将成为提高STEMI早期有效再灌注、改善急性心肌梗死预后的重要途径之一。
1 再灌注治疗的确立
有关急性心肌梗死的病因和病理机制的认识过程曲折漫长。1912年Herrick首次报道冠状动脉内血栓形成导致急性心肌梗死;到了20世纪30年代,冠状动脉内斑块破裂、血栓形成阻塞血管、心肌坏死这一疾病机制开始被人们接受。1958年,Fletcher等[3]对24例急性心肌梗死患者实施静脉内注射链激酶,以期能快速溶解冠状动脉血栓而减少心肌梗死面积,结果显示早期转氨酶达峰作为再灌注的间接征象。这一研究结果标志着急性心肌梗死再灌注治疗的开始。期间有病理学专家在致命性心肌梗死患者尸体解剖检查中发现冠状动脉血栓检出率不高,因此对上述的心肌梗死病理机制提出异议。有学者认为冠状动脉内的血栓是由于心脏泵衰竭后血流缓慢,在冠状动脉狭窄的基础上形成的;有学者通过冠状动脉内注射硝酸甘油而使部分急性心肌梗死冠状动脉得以再灌注,从而得出冠状动脉痉挛是急性心肌梗死主要病理机制的结论。因此,经静脉溶栓治疗迟迟不能推广应用。直到20世纪70年代晚期,有研究小组在急性心肌梗死冠状动脉塔桥术前的冠状动脉造影中,获得了急性心肌梗死后最初几小时的活体冠状动脉被完全阻塞的依据[4-5]。1979年召开的美国医院协会年会是分水岭事件,在经验发布会上,通过视频展示了冠状动脉内注射链激酶或经血管成形术使阻塞的冠状动脉再灌注,随着血管血流的再通,患者胸痛即刻缓解,心电图发生变化,左心室功能得到恢复。在1980年召开的美国医院协会年会上,欧洲和美国的多个研究小组再次报道了上述结果[6]。1990年美国心脏病学会和美国医院协会首次将“经静脉溶栓可作为急性心肌梗死早期再灌注治疗方法”写入指南。此后,全面开启了急性心肌梗死的溶栓再灌注时代。笔者在《心肺血管学报》(现在更名为《心肺血管病杂志》)1991年第1期发表了该指南静脉溶栓部分内容的中文译文[7]。
由于直接PCI的效果优于经静脉溶栓,最近15年急诊PCI已取代溶栓治疗,成为急性心肌梗死冠状动脉血流再灌注治疗的主要方法。主要原因是PCI开通阻塞血管的成功率≥90%,而静脉溶栓成功率仅50%~60%且再次心肌梗死发生率较高。
2 再灌注时间的重要性
心肌的血流再灌注时间是决定心肌损伤坏死容积大小的主要因素之一,冠状动脉阻塞后越早开通并恢复心肌梗死溶栓(thrombolysis in myocardial infarction,TIMI)三级血流,心肌损伤和坏死容积越小。研究表明,在冠状动脉阻塞后30 min内有效开通血管并恢复TIMI三级血流,能避免相应冠状动脉灌注区大部分心肌坏死;阻塞后45 min内开通血管而再灌注的,会出现小范围心内膜下心肌坏死,而心肌中层和心外膜尚存活;阻塞90 min时,阻塞血管支配范围的心肌坏死率达40%~50%;阻塞6 h后,其支配范围的心肌几乎全部坏死[8],已建立明显侧支供应的例外。
为了极大地降低心肌坏死容积和改善预后,相关指南建议将DTB时间控制在90 min内,患者到医院至经静脉注入溶栓剂(door-to-needle,DTN)的时间控制在30 min内。将这两种方案的时间差定在60 min是主观的,原因是在介入治疗球囊扩开瞬间,血流通常就恢复了,而DTN后溶解血栓是需要时间的,认为这一过程约60 min。
Gershlick等[9]基于STREAM的随机对照研究,研究对象为症状发作到医院就诊时间3 h内但预判1 h内难以开始实施直接PCI的STEMI患者,比较直接PCI与药物-侵入性策略(pharmacoinvasive strategy,PhI)的再灌注治疗效果,观察指标包括30 d的一级终点事件(如死亡、心力衰竭、心源性休克、再次心肌梗死)和安全性指标(如缺血性脑中风、颅内出血、非颅内大出血)。根据直接PCI延迟时间(直接PCI手术穿刺桡动脉或股动脉成功即刻与PhI注射溶栓剂即刻的时间差)不同,分成<55 min组、55~97 min组、>97 min组,结果显示直接PCI延迟与预后之间的关系呈连续变量的关系,见图1[9]。若直接PCI较PhI延迟50 min内,直接PCI的疗效优于PhI;若直接PCI较PhI延迟>60 min,PhI的疗效较好。研究者认为,当直接PCI延误超出指南推荐的时间时,PhI更有利于急性STEMI再灌注。
3 真实世界的再灌注延误问题
虽然众多随机对照研究结果显示,直接PCI再灌注疗效优于静脉溶栓治疗,但这些研究都是基于直接PCI的DTB时间严格控制在90 min内这一条件的。美国国家心血管资料注册研究显示,在临床实际工作中,经转院而行直接PCI治疗的STEMI患者中,高达82%的DTB时间>120 min[10]。真实世界中直接PCI手术DTB时间达到指南要求的明显不足,特别是经转院行直接PCI的患者DTB时间达标(<90 min)的比例不足5%[11]。即使在我国各大城市较高水平的53家医院,STEMI再灌注的DTB时间平均115 min[2],而偏远及农村地区的STEMI患者是极难得到及时再灌注治疗的。
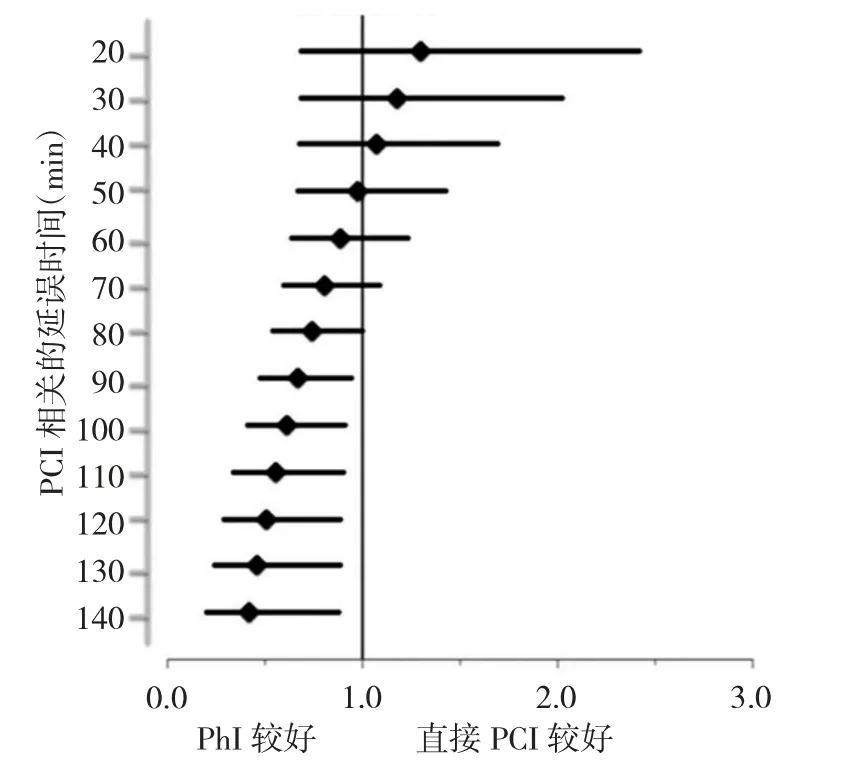
图1 连续PCI相关延迟和研究性治疗与30 d死亡、充血性心力衰竭、休克及心肌梗死的相互关系(PCI为经皮冠状动脉介入治疗;PhI为药物-侵入性策略)
在临床实践中,直接PCI再灌注治疗的延误是普遍存在的。从患者症状发作到再灌注治疗开始的延误称为治疗延误,可分为:(1)患者延误,即从出现临床症状到紧急就医(包括直接到医院或呼叫120急救)的时间延误;(2)系统延误,即从患者首次接触急救人员或医护人员开始到PCI导管到位的时间延误,而这部分延误又可分为患者进导管室前延误和进导管室后延误。Terkelsen等[12]对6 209例发病后12 h内就诊而行直接PCI再灌注治疗的STEMI患者进行长达3.4年的随访观察,结果发现系统延误是导致患者病死率升高的独立危险因素,其中系统延误60 min内的仅347例,病死率为15.4%;61~120 min的2 643例,病死率为23.3%;121~180 min的2 092例,病死率为28.1%;181~360 min的1 127例,病死率为30.8%。此外,该研究还发现院前早期经静脉溶栓(1 h内)每治疗1 000例可额外减少死亡15~21例[12]。CSCAP-1研究显示,即使在我国大城市也存在患者延误和系统延误,延误时间分别高达170、115 min[2]。
4 PhI对STEMI患者预后的影响
由于直接PCI对预后的影响是受时间依赖的,当预计DTB明显较DTN延迟时,是否可以考虑先行药物溶栓治疗再行PCI,即PhI。原理是初始的溶栓治疗能尽早恢复罪犯血管的血流灌注,随后的介入治疗能开通溶栓失败的罪犯血管或扩张严重狭窄的罪犯血管。溶栓后的侵入性介入再灌注方法通常有以下4种:(1)溶栓后不考虑溶栓的成功与否并在3 h内常规行PCI,称为易化PCI;(2)溶栓后90 min内提示溶栓失败[症状持续或ST段持续抬高(即抬高的ST段回落不到50%)]而行PCI,称为补救性PCI;(3)溶栓后任何时间出现心肌缺血加重、血流动力学不稳定、顽固性室性心律失常或反复ST段抬高而需要立即行PCI,称为紧急PCI;(4)溶栓后显示溶栓成功,3~24 h行冠状动脉造影并根据检查结果对罪犯血管进行PCI,即为溶栓后的择期介入处理。目前,通常将后3种方法称为PhI。
临床上关于易化PCI的再灌注疗效评估,已有包括ASSENT-4 PCI研究[13]在内的多个易化PCI与直接PCI的观察性研究和随机对照研究。多数研究结果显示,易化PCI后由死亡、再次心肌梗死、心力衰竭及严重出血(特别是颅内出血)等组成的复合终点事件高于直接PCI。ASSENT-4 PCI研究认为,对于STEMI患者,PCI前1~3 h予以全量溶栓剂溶栓治疗,较单独直接PCI明显增加不良心血管事件。目前多数学者不推荐选择易化PCI进行再灌注治疗。
目前对PhI再灌注的疗效也进行了大量研究,特别是随着溶栓剂的更新迭代、桡动脉途径在急诊介入手术中的广泛推广以及老年患者采用半量溶栓剂的改良溶栓方法后,发现PhI的再灌注疗效不低于或优于直接PCI,且出血风险不增加。
美国STREAM研究纳入1 892例发病后3 h内就诊且预判不能在1 h内行直接PCI再灌注的患者,给予直接PCI或PhI治疗,后者的冠状动脉造影在溶栓治疗后6~24 h实施,结果显示两组患者30 d综合终点事件(包括死亡、休克、心力衰竭、再次心肌梗死)发生率分别为14.3%、12.4%,差异不明显;但PhI治疗组颅内出血发生率(1.0%),明显高于直接PCI组(0.2%),对年龄>75岁的患者溶栓剂剂量减半实施后,直接PCI组与PhI治疗组颅内出血发生率接近,分别为0.3%和0.5%[14]。该研究结果表明,当预计直接PCI无法在1 h内实施时,PhI治疗可达到与直接PCI等效的再灌注效果。Sinnaeve等[15]研究发现,PhI治疗组、直接PCI组随访1年的总死亡率分别为5.9%、6.7%,心源性猝死率分别为4.1%、4.0%。
法国FAST-MI研究是一项关于STEMI患者选用不同再灌注治疗的注册研究,研究对象为1 492例发病12 h内就诊的STEMI患者,其中接受PhI治疗447例,直接PCI 583例,未行再灌注治疗462例[16]。PhI治疗组中96%的患者在溶栓后接受冠状动脉造影检查(<3 h占38%,3~24 h占23%,>24 h占39%),84%的患者接受PCI处理;直接PCI组中实际接受PCI占95%。未行再灌注治疗组、PhI治疗组、直接PCI组5年生存率分别为65%、88%、84%。以未行再灌注治疗组数据为参考值,PhI组调整后的5年死亡风险为0.48,直接PCI组为0.57。根据PhI组的溶栓时间分为院前组、院内组,与直接PCI组比较,5年死亡风险分别为0.57、1.19。PhI组溶栓后行补救性PCI、常规PCI患者的5年死亡率分别为14%、11%,前者较后者的风险增加1.68倍。PhI组与直接PCI组的颅内出血发生率相似。该研究组认为,经PhI或直接PCI后STEMI患者5年生存率均较高,PhI疗效与直接PCI相似,对于无溶栓禁忌证且难以在指南要求时间窗内完成PCI的患者,PhI治疗是一种较好的选择[16]。CAPTIM研究表明,对于发病后2 h内就诊的STEMI患者,溶栓后根据情况行补救性PCI或30 d内行PCI的再灌注治疗组,30 d内心源性休克发生率、病死率均低于转院再行直接PCI组[17]。该研究经5年随访后发现,PhI再灌注治疗组病死率仍低于转院再行直接PCI组[18]。
加拿大Ottawa卫生医疗系统对北美人群STEMI患者直接PCI和PhI治疗效果进行比较,其中980例接受直接PCI,DTB时间平均95 min;236例接受PhI治疗,DTN时间平均31 min[19]。冠状动脉造影检查发现,直接PCI组、PhI治疗组介入治疗前罪犯血管已通率为22.8%、57.7%;两组行PCI后的TIMI三级血流比例为90.5%、96.4%;住院期间复合终点事件(包括死亡、再次心肌梗死、脑中风)发生率为7.0%、6.4%;颅内出血事件发生率为0.0%、1.3%,存在显著差异[19]。
亚洲人群的KAMIR注册研究报道直接PCI组8 878例,PhI治疗组708例,经冠状动脉造影证实PCI前罪犯血管已通率分别为13.7%、50.4%;12个月死亡率分别为4.1%、4.5%,两组差异不明显;复合终点事件(包括死亡、再次心肌梗死、目标血管再血管化治疗、塔桥手术)发生率分别为7.8%、7.5%,两组差异不明显;两组大出血发生率亦无明显差异[20]。
中东的REPERFUSE Kuwait注册研究报道了936例STEMI患者,其中646例接受直接PCI,290例行PhI治疗,两组患者的年龄分别为(53.7±10.2)、(52.3±10.2)岁,PhI组年龄≥65岁患者的溶栓剂剂量减半[21]。结果显示直接PCI组Killip心功能Ⅰ级占89.0%,低于PhI组的95.2%;直接PCI组直接到手术医院患者DTB时间平均58 min,由其他医院转院患者为99.5 min,PhI组DTN时间平均34 min;直接PCI组、PhI治疗组经桡动脉途径介入手术比例分别为54.9%、75.0%;住院期间复合终点事件发生率分别为4.1%、2.4%,组间无明显差异;两组患者出血发生率相似,但需输血比例分别为1.7%、0.0%,存在明显差异[21]。
欧洲Minneapolis心脏研究所的区域STEMI研究报道1 763例患者接受直接PCI再灌注,DTB时间平均62 min;692例接受PhI再灌注治疗(采用半剂量溶栓剂),DTN时间平均29 min,溶栓后至行冠状动脉造影或PCI的时间为60~180 min[22]。结果显示直接PCI组、PhI治疗组冠状动脉造影证实介入治疗前罪犯血管已通率分别为40.3%、73.6%;而两组复合终点事件发生率(包括30 d总死亡率、脑中风、再次缺血/心肌梗死、出血)无明显差异[22]。
中国的EARLY-MYO项目是一项多中心、随机平衡、非劣性设计的研究,研究对象为344例从症状出现到就诊时间6 h内且预计PCI相关延迟时间>60 min的STEMI患者,其中接受直接PCI 173例,PhI治疗171例。PhI治疗组采用半剂量溶栓剂,溶栓后90 min内如抬高的ST段回落<50%,无论有无胸痛,均认为溶栓失败,立即行补救性PCI;溶栓成功者于溶栓后3~24 h行冠状动脉造影,罪犯血管狭窄>50%者行PCI处理。结果显示两组患者TIMI血流三级、TMPG三级、ST段完全回落的比例以及心肌梗死面积、左心室射血分数等无明显差异;30 d总死亡率、再次心肌梗死、心力衰竭、大出血、颅内出血等也无明显差异;PhI治疗组小出血发生率高于直接PCI组[23]。研究组认为,对于发病6 h内就诊的STEMI患者,如不能及时实施直接PCI时,半剂量溶栓剂溶栓再灌注治疗后行冠状动脉造影检查并根据情况行PCI处理的方案,更有利于完全恢复心外膜血管和心肌的血流灌注[23-24]。
5 直接PCI与PhI再灌注的等效时差
虽然直接PCI是目前STEMI最有效的再灌注治疗方法,但相对于溶栓治疗在生存方面的获益是高度依赖时间的。那么,直接PCI延迟多久,其相对于PhI的获益会消失呢?Pinto等[25]对192 509例STEMI患者院内再灌注延迟的研究表明,当DTB时间与DTN时间相差114 min时,两种再灌注方案的预后风险一致;当DTB较DTN延迟时间>114 min时,静脉溶栓更有利于生存预后;当延迟时间<114 min时,直接PCI更有利于生存预后。DTB时间与DTN时间差值每增加30 min,住院死亡相对风险增加10%。当DTB时间较DTN时间延迟达到某一差值时,直接PCI较PhI的预后优势消失,这一差值称为等效时差。等效时差与年龄、症状出现到就诊时间和梗死部位等因素相关。Pinto等[25]认为,就总体研究人群而言,年龄<65岁的STEMI患者,等效时差为71 min,而年龄≥65岁的患者,等效时差达到155 min;症状出现到就诊时间≤120 min时,等效时差为94 min,而症状出现到就诊时间>120 min时,等效时差为190 min;前壁心肌梗死的等效时差为115 min,而非前壁心肌梗死的等效时差为112 min。这三大因素相互影响产生不同的等效时差,见图2。

图2 直接PCI与溶栓治疗死亡率相等时PCI相关延误时间(AMI为急性心肌梗死;PCI为经皮冠状动脉介入治疗)
从图2中可以看出,对一个发病2 h内到达医院的<65岁心肌梗死患者,如前壁心肌梗死,则DTB与DTN的等效时差应控制在40 min内;如非前壁心肌梗死,则DTB与DTN的等效时差应控制在58 min内。否则,直接PCI的预后并不优于PhI治疗。这其中的机制是显而易见的,因为缺血但尚存活的心肌面积越大(左心室前壁)、阻塞的血栓越易溶解(早期实施溶栓再灌注治疗)、严重出血(颅内)并发症风险越低(较年轻),那么溶栓治疗的获益可能性越大[25]。
6 PhI的适用情况及注意点
对于症状发作12 h内就诊的STEMI患者,可参考以下方式实施冠状动脉再灌注治疗:(1)首诊医院为不能行直接PCI的基层医院、社区医院,而转运到能行直接PCI医院的时间预计>60 min的,建议在排除溶栓禁忌证后,在首诊医院或救护车上给予经静脉溶栓治疗,其后转运至能行PCI的医院。(2)首诊医院能实施直接PCI,但因各种原因预计DTB时间>90 min的,特别是夜间、周末和节假日期间发病就诊的,而DTN时间在30 min内的,可在排除溶栓禁忌证后先行经静脉溶栓治疗,随后根据溶栓成功与否选择不同的PCI方案。(3)首诊医院能实施直接PCI,但患者较年轻(特别是年龄<50岁)且症状发作后120 min内到医院就诊的患者,如心电图判断为左心室前壁心肌梗死,考虑到DTB过程中进入导管室到球囊扩开阻塞血管这一时间的不可控性(包括穿刺动脉和指引导管到位是否顺利等不确定因素),即使预计DTB时间能达到90 min,而DTN时间(通常患者到急诊室时即开始建立静脉通路,通过该通路可即刻弹丸推注新型溶栓剂)确保低于30 min的,可考虑先行经静脉溶栓治疗,随后根据溶栓是否成功而选择不同的PCI方案。(4)溶栓前均予抗凝和抗血小板药物治疗。静脉推注普通肝素60 U/kg,最大剂量可达4 000 U,继以12 U/(kg·h)维持,最大剂量为1 000 U/h。口服阿司匹林300 mg、氯吡格雷300 mg或替格瑞洛180 mg。(5)首选新型溶栓剂(特别是单剂弹丸注射的纤维蛋白特异纤溶制剂),对于年龄>75岁或出血风险相对偏高的患者,采用半剂量溶栓剂溶栓。(6)根据溶栓后症状是否明显缓解、抬高的ST段是否明显回降(>50%)、是否出现再灌注心律失常等指标判断溶栓是否成功。(7)溶栓成功的患者宜在溶栓后3~24 h期间行冠状动脉造影,根据结果决定是否行PCI处理;溶栓失败者立即行补救性PCI处理。