腹腔镜手术、经阴道手术及宫腹腔镜联合手术三种方式治疗剖宫产瘢痕憩室的临床分析
张红英,李新国

【摘要】目的探討腹腔镜手术、经阴道手术及宫腹腔镜联合手术三种方式治疗剖宫产瘢痕憩室(previous cesarean scar defect,PCSD)的临床效果。方法选取2016年5月至2018年12月在湖南泰和医院接受治疗的剖宫产子宫瘢痕憩室患者78例,根据手术方式不同分为三个组,A组、B组、C组,每组26例。A组患者采取腹腔镜手术治疗,B组患者采取宫腹腔镜联合手术治疗,C组患者采取经阴道手术治疗,比较三种治疗方式的术中出血量、手术时间、住院时间、住院费用以及术前术后月经期和生存质量。结果C组患者术中出血量、手术时间和住院费用低于A组与B组,住院时间长于A组与B组,差异有统计学意义(P<0.05)。三组患者术后月经期、生存质量评分明显优于术前,差异有统计学意义(P<0.05),但三组间比较差异无统计学意义(P>0.05)。结论三种治疗方式均能有效改善患者临床症状,提高生存质量,而经阴道手术治疗在减少手术时间和术中出血量、减轻经济负担方面体现出优势。
【关键词】剖宫产瘢痕憩室;腹腔镜;经阴道手术;宫腹腔镜
中图分类号:R619+6文献标志码:ADOI:10.3969/j.issn.1003-1383.2021.11.010
Clinical analysis of laparoscopic surgery, transvaginal surgery and combined
hysteroscopy and laparoscopy in treatment of cesarean scar diverticulum
ZHANG Hongying, LI Xinguo
(Department of Obstetrics and Gynecology, Taihe Hospital of Hunan, Changsha 410011, Hunan, China)
【Abstract】ObjectiveTo investigate the clinical effects of laparoscopic surgery, transvaginal surgery and combined hysteroscopy and laparoscopy in the treatment of previous cesarean scar defect (PCSD). Methods78 patients with cesarean scar diverticulum treated in Taihe Hospital of Hunan from May 2016 to December 2018 were selected. According to different surgical methods, they were divided into three groups, namely, group A, group B and group C, with 26 cases in each group. Patients in the group A were treated with laparoscopic surgery, patients in the group B were treated with combined hysteroscopy and laparoscopy, and patients in the group C were treated with transvaginal surgery. And then, the amount of intraoperative bleeding, operation time, hospitalization time, hospitalization expenses, preoperative and postoperative menstrual periods and quality of life of the three kinds of treatment methods were compared. ResultsThe amount of intraoperative bleeding, operation time and hospitalization expense in the group C were less than those in the group A and the group B, and the hospitalization time of the group C was longer than that of the group A and the group B, and difference was statistically significant (P < 0.05). The scores of menstrual periods and quality of life in the three groups were significantly better than those before operation, and the difference was statistically significant(P < 0.05), but the differences between the three groups were not statistically significant(P > 0.05). ConclusionThe three treatment methods can effectively improve the clinical symptoms and improve the quality of life. Transvaginal surgery shows its advantages in reducing operation time and the amount of intraoperative bleeding, and accelerating postoperative recovery.
【Key words】cesarean scar diverticulum; laparoscopy; transvaginal surgery; hysteroscopy
剖宫产术后子宫瘢痕憩室也叫剖宫产子宫切口瘢痕缺陷(previous cesarean scar defect,PCSD),是后天性子宫憩室的常见类型,主要表现为水袋状和囊状。近年来,我国剖宫产率居高不下,有数据显示剖宫产率高达46.2%,远超WHO规定的平均水平,居世界首位[1]。术后远期并发症严重影响患者的身体健康及生活质量。目前可通过药物口服和手术对剖宫产瘢痕憩室进行治疗,药物治疗可在一定程度上改善病情,但病情容易反复。手术是治疗本病的重要手段,通过手术切除子宫憩室可以彻底治愈本病[2]。传统的开腹手术由于创伤较大,患者承受创伤及痛苦较大,且术后恢复较慢,随着微创手术的快速发展,临床应用越来越广泛,但不同手术治疗剖宫产瘢痕憩室的系统报道较少[3]。本研究探讨腹腔镜手术、经阴道手术及宫腹腔镜联合手术三种方式治疗剖宫产术后子宫癜痕憩室的临床疗效,为临床手术方案的选择提供参考。
1资料与方法1.1一般资料选取2016年5月至2018年12月在湖南泰和医院接受治疗的剖宫产子宫瘢痕憩室患者78例。纳入标准:被确诊为PCSD的患者;所有患者对本次研究知情,且在知情同意书上签字。排除标准:存在内分泌失调;功能性子宫出血、子宫内膜息肉、妇科肿瘤、盆腔感染等患者;合并有严重心肝肾肺等重要脏器功能障碍的患者;存在精神障碍的患者;不愿参与本次研究的患者。根据不同的手术方式将其分为A组、B组、C组三个组,每组26例。A组患者年龄26~39岁,平均(31.25±4.33)岁,既往剖宫产次数1~3次,平均(1.68±0.36)次,阴道出血时间3~24 d,平均(15.25±3.36)d;B组年龄27~39岁,平均(32.35±5.22)岁,既往剖宫产次数1~3次,平均(1.72±0.39)次,阴道出血时间3~26 d,平均(15.36±3.82)d;C组年龄28~40岁,平均(32.31±5.50)岁,既往剖宫产次数1~3次,平均(1.73±0.52)次,阴道出血时间3~25 d,平均(15.09±3.39)d。三组患者一般资料比较,差异无统计学意义(P>0.05),具有可比性。
1.2方法(1)A组患者采取腹腔镜手术治疗,对患者进行全麻,建立气腹,分离粘连,打开膀胱反折腹膜,下推膀胱充分暴露子宫峡部瘢痕,确定憩室位置,避开子宫动脉血管切开原剖宫产瘢痕,修剪切除薄弱瘢痕组织,第一层连续锁边缝合肌层,第二层内翻褥式缝合浆肌层查无渗血。(2)B组患者采取宫腹腔镜联合治疗,全麻后建立气腹,打开膀胱反折腹膜,下推膀胱充分暴露子宫峡部剖宫产瘢痕,置入宫腔镜,利用宫腔镜探查憩室上下界限,通过宫腔镜光源最透亮处使用超声刀将憩室瘢痕组织修剪整形,第一层连续锁边缝合肌层,第二层内翻褥式缝合浆肌层,再次置入宫腔镜,见子宫峡部平整,切口处无渗血,未见憩室凹陷。(3)C组患者采取经阴道手术治疗,进行硬膜外麻醉,使用稀释肾上腺素(1∶10 000的浓度)注入膀胱宫颈间隙进行水压分离,沿膀胱横沟上0.5 cm位置,将阴道前壁黏膜切开,钝锐性分离打开膀胱宫颈间隙,上推膀胱,充分暴露子宫峡部水平,触摸发现子宫瘢痕憩室凹陷,将探针从宫颈进入子宫峡进行憩室的上下界限定位,将憩室及周围瘢痕组织切除,在探针的定位下进行缝合,避开子宫血管,连续全层缝合肌层,查无渗血。再次探查凹陷完全消失,同时确认缝线未穿过子宫后壁。将三种手术方式切除的组织均送病检。
1.3观察指标比较三组患者的术中出血量、手术时间、住院时间、住院费用。观察三组患者术后6个月月经恢复情况,月经期小于8 d说明月经恢复正常。通过生存质量测定量表(QOL)[3]评价患者的生存质量,满分100分,分数越高说明生存质量越高。
1.4统计学方法数据统计经SPSS 20.0软件分析,计量资料以(±s)表示,多组比较采用方差分析,两组之间的比较采用t检验;检验水准:α=0.05,双侧检验。
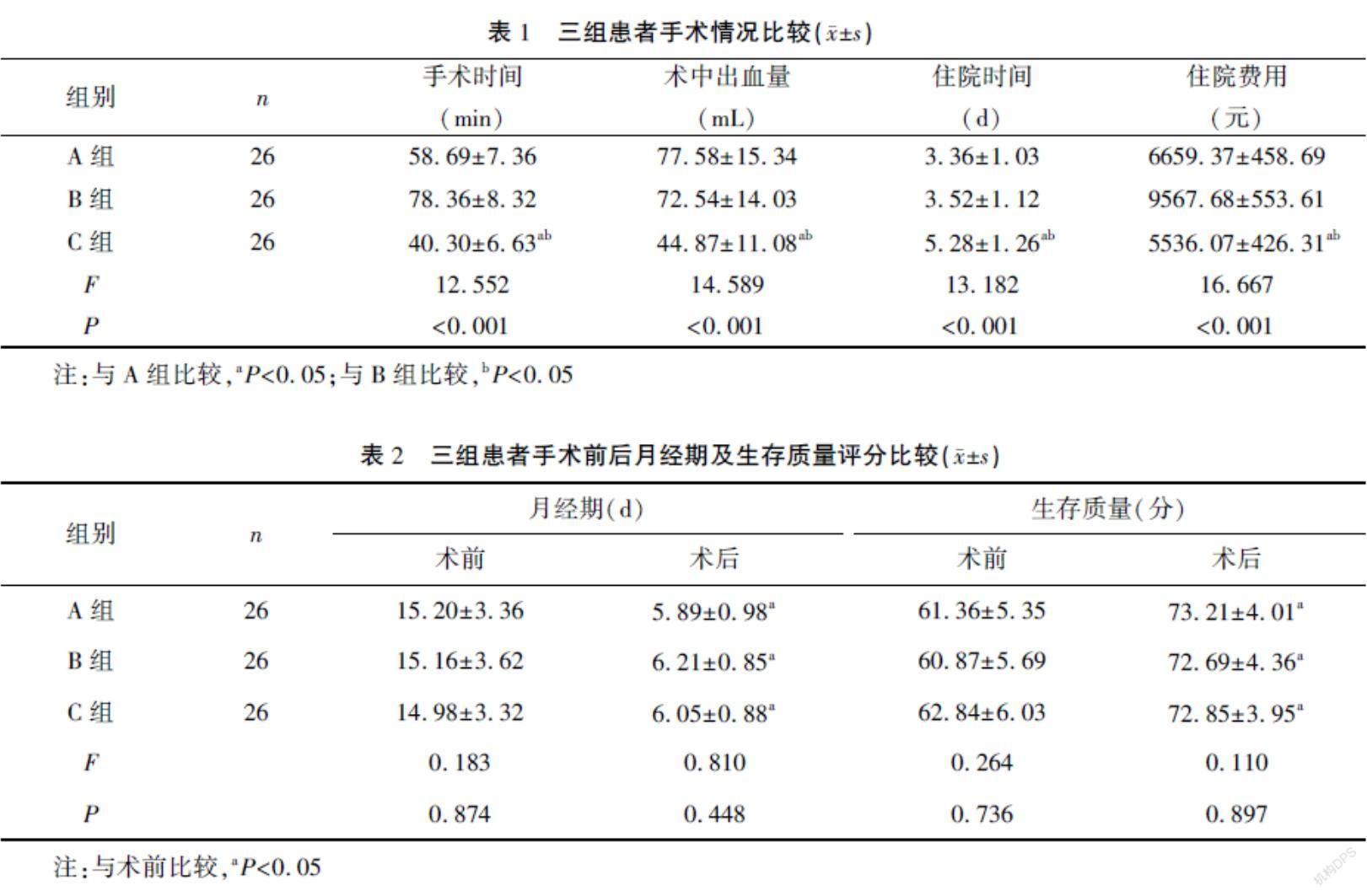
2结果2.1三组患者手术情况比较C组患者术中出血量、手术时间和住院费用少于A组与B组,住院时间长于A组与B组,差异有统计学意义(P<0.05)。见表1。
2.2三组患者术前术后月经期及生存质量比较三组患者术后月经期、生存质量评分明显优于术前,差异有统计学意义(P<0.05),但组间比较差异无统计学意义(P>0.05)。见表2。
3讨论
随着剖宫产率的不断增加,PCSD的发病率也呈逐年上升的趋势。PCSD是切口愈合不良导致的剖宫产远期并发症之一,典型临床表现为月经淋漓不尽,慢性盆腔痛、痛經、继发不孕等;另外憩室处子宫肌层薄弱,还会增加再次妊娠子宫破裂的风险[4~5]。临床中剖宫产瘢痕憩室常被误诊为月经不调、功能失调性子宫出血、子宫内膜炎等,只有很少一部分患者能在初次诊断时被确诊[6~7]。临床上诊断PCSD主要是根据患者的症状和超声检查、宫腔镜检查、子宫输卵管造影等[8]。治疗方面临床尚无统一的诊疗方案,目前主要通过药物和手术治疗;药物治疗虽然对临床症状的改善有一定的帮助,但是由于药物难以消除子宫憩室,停药后病情容易反复,疗效有限。手术成了剖宫产瘢痕憩室的主要治疗方法[9~10]。
目前有关剖宫产瘢痕憩室发病机制及主要诱因仍不明确,大部分学者认为可能与如下因素有关[11~13]:①试产时长;②宫口扩大程度;③缩宫素的使用;④缝合过于严密造成切口血流灌注不足或坏死;⑤剖宫产次数过多;⑥子宫切口位置过高或过低影响愈合;⑦子宫切口区域感染所致损伤;⑧子宫后屈所致切口张力异常升高;⑨切口区域异位子宫内膜存在;⑩低蛋白血症、水肿、长期便秘腹胀及剧烈咳嗽导致愈合不良。剖宫产瘢痕憩室患者可见阴道持续流血、痛经及慢性盆腔痛等,且合并生殖道感染风险较高,严重影响工作生活;同时子宫憩室还可影响月经周期,导致精子移行或胚胎植入,不利于顺利妊娠;此外如未及时诊治,随着憩室扩大还可能导致子宫破裂或大出血[14~15]。
剖宫产瘢痕憩室的手术治疗有经腹子宫瘢痕憩室修补、经腹子宫切除、宫腔镜、腹腔镜、阴式子宫瘢痕憩室手术等[16~17]。经腹手术由于创伤大、术后恢复慢、患者接受度差等原因逐渐被腹腔镜、宫腔镜、阴式手术取代[18]。经腹联合宫腔镜手术具有较开阔的手术视野,在治疗盆腔粘连严重的患者时有独特的优势[19~20]。宫腹腔镜联合治疗是将两种微创手术结合,在腹腔镜下能保证清晰的视野,同时了解盆腔的情况,有效地分离盆腔粘连,在宫腔镜下憩室位置能准确定位,也能观察子宫内膜[21~23]。因此宫腹腔镜能治疗盆腔轻微粘连的患者,但对腹腔镜的操作要非常熟练。经阴道手术也属于微创手术,具有手术时间短、出血量少等优势,对于憩室位置低的患者能在腹膜外完成手术,导致术后出现盆腔粘连的概率非常小[24~25]。在本研究中,经阴道手术在术后月经期和生活质量明显改善。经阴道手术能有效治疗PCSD,但对于盆腔粘连严重的患者视野暴露较困难,因此,对于盆腔粘连严重的患者也不适合采取经阴道手术。
本研究结果中,C组患者术中出血量、手术时间和住院费用少于A组与B组,住院时间长于A组与B组,证实经阴道手术治疗剖宫产瘢痕憩室可有效减少术中出血量,缩短手术时间及降低住院费用,价值优于腹腔镜和宫腹腔镜联合手术,但经阴道手术可能导致住院时间延长。同时三组患者术后月经期、生存质量评分均明显优于术前,但三组患者术后月经期、生存质量评分比较差异不大,表明剖宫产瘢痕憩室采用腹腔镜手术治疗、经阴道手术治疗及宫腹腔镜联合治疗均可获得满意效果,且不同术式间疗效接近。
综上所述,三种治疗方式均能有效改善患者临床症状,提高生存质量,经阴道手术治疗可以减少手术时间和术中出血量,减轻患者经济负担。参考文献[1] 杨帆.宫腹腔镜配合手术治疗剖宫产瘢痕憩室的术中护理分析[J].中国现代医生,2017,55(34):145-147.
[2] 张宁宁,王光伟,杨清.腹腔镜下不同方法修复剖宫产子宫瘢痕憩室的临床疗效分析[J].中国医科大学学报,2017,46(9):853-856.
[3] 薛洁好,刘群英,姚小凤.剖宫产术后子宫瘢痕憩室经阴道手术治疗的临床分析[J].现代诊断与治疗,2017,28(1):182-183.
[4] 林丽萍. 对比两种微创修补术治疗剖宫产术后子宫瘢痕缺损的系统评价[D].福州:福建医科大学,2016,58(31):256-258.
[5] 胡仙清,郑小冬,何海珍.不同手术方式治疗剖宫产子宫瘢痕憩室的临床分析[J].全科医学临床与教育,2015,13(4):413-416.
[6] 陈思蕾,王丹丹,杨清.剖宫产子宫瘢痕憩室的修复与妊娠安全[J].實用妇产科杂志,2018,34(1):8-11.
[7] 马莹莹,何莲芝.剖宫产术后子宫瘢痕憩室的诊治进展[J].安徽医药,2018,22(1):21-23.
[8] 魏杏茹,高艳华,董巍巍,等.妇科腔镜手术联合治疗剖宫产子宫瘢痕憩室的相关临床研究[J].中国医师杂志,2018,20(10):1521-1524.
[9] 胡珍.剖宫产瘢痕憩室再生育分娩方式及妊娠结局分析[J].中国计划生育学杂志,2019,27(5):643-646.
[10] 孙慧婷,鞠华妹,刘素芬,等.宫腹腔镜联合修复术与宫腔镜定位电切术在治疗子宫切口瘢痕憩室中的效果评价[J].中国医药导报,2019,16(36):96-99.
[11] 朱宏,谢蕾,刘开江,等.宫腹腔镜联合下子宫瘢痕憩室新术式应用的临床效果探讨[J].现代生物医学进展,2019,19(15):2873-2876.
[12] 夏伟兰,刘冰,王伶俐,等.3种手术方式治疗剖宫产术后子宫瘢痕憩室的临床疗效对比及评价[J].中国计划生育和妇产科,2020,12(6):79-81,86.
[13] 陈新艳,余彩茶,陈育梅. 宫腹腔镜联合手术治疗剖宫产瘢痕憩室的效果分析[J].中国妇幼保健,2020,35(10):1934-1936.
[14] 李宇迪,成星函,杨童焜,等.剖宫产术后子宫切口憩室的不同术式疗效观察[J].局解手术学杂志,2019,28(5):391-394.
[15]杨力仁,漆翠芳,黄丽燕,等.剖宫产瘢痕憩室的研究进展[J].中国计划生育和妇产科,2020,12(8):5-7,14.
[16] 张建平,唐文娟,阳婷. 宫腔镜联合口服避孕药治疗剖宫产子宫瘢痕憩室110例疗效分析[J].中国医师杂志,2019,21(2):286-288.
[17] 杨静,曹剑,杨大震,等.经阴道手术治疗剖宫产瘢痕憩室的预后影响因素分析[J].实用妇产科杂志,2019,35(9):706-709.
[18] 徐剀.经阴道子宫憩室修补术治疗剖宫产后子宫切口憩室疗效观察[J].新乡医学院学报,2019,36(2):136-138,142.
[19] 陈芳,王欣,张佟,等.改良式宫腹腔镜联合手术在剖宫产切口憩室修补中的疗效观察[J].国际妇产科学杂志,2019,46(4):430-433.
[20] 张艺馨,杨清.剖宫产瘢痕憩室及治疗方式选择[J].国际生殖健康/计划生育杂志,2019,38(6):510-513.
[21] 郭建萍,陈玉洁.宫腔镜电切与经阴道子宫瘢痕憩室切除缝合术治疗子宫瘢痕憩室的疗效及安全性分析[J].河北医学,2019,25(11):1923-1926.
[22] 章烨,谢华芳,高毅,等.宫腔镜电凝术与阴式手术治疗子宫切口瘢痕憩室的疗效对比[J].临床和实验医学杂志,2019,18(4):434-436.
[23] 孟飞,华馥.宫-腹腔镜手术与阴式手术治疗子宫瘢痕憩室的效果比较[J].实用临床医药杂志,2019,23(11):70-72.
[24] 卜岚,张昕蕾,张军.基于分型的微创手术治疗剖宫产瘢痕部位妊娠[J].中国妇产科临床杂志,2019,20(2):167-169.
[25] 戴巧红,汪期明,陈安儿.宫腹腔镜联合修补剖宫产瘢痕憩室的预后研究[J].现代实用医学,2021,33(5):599-601.
(收稿日期:2021-06-04修回日期:2021-08-19)
(编辑:潘明志)

