胸腹腔镜联合下食管癌切除术与开放手术的临床疗效对比
汪永和,岳庆峰,江陈,张科,梅新宇,魏祥志
[1.安徽医科大学合肥第三临床学院(合肥市第三人民医院)胸外科,安徽合肥 230022;2.安徽省立医院胸外科,安徽合肥 230001]
手术是食管癌的首选治疗方式,食管次全切除+系统淋巴结清扫已成共识,但开放手术创伤较大。随着腔镜外科技术的发展,胸腹腔镜技术逐渐应用于食管癌的治疗中。本文回顾性分析胸腹腔镜手术和常规开放手术治疗食管癌患者的临床资料,探讨胸腹腔镜联合下食管癌切除术的安全性和合理性,以期为临床提供依据。
1 资料和方法
1.1 一般资料
选取合肥市第三人民医院和安徽省立医院2015年1月-2020年12月收治的207例胸段食管癌患者作为研究对象,依据手术方案分为胸腹腔镜组(n=81)和开放组(n=126)。术前均经胃镜病理确诊并排除手术禁忌证。胸腹腔镜组中,75 例接受腔镜Mckeown 术,6 例接受腔镜Ivor-Lewis 术;开放组中,96例行Ivor-Lewis术,27例在左胸做一切口进行手术操作,3 例行Mckeown 术。所有患者术前未接受新辅助治疗,均采用食管胃重建术,行胸、腹腔二野淋巴结清扫。两组患者一般资料比较,差异无统计学意义(P>0.05),具有可比性。见表1。

表1 两组患者一般资料比较Table 1 Comparison of general information between the two groups
1.2 手术方法
1.2.1 胸腹腔镜组采用单腔气管插管静脉全身麻醉。①胸腔部分:采用4 孔法,CO2建立人工气胸,压力8 mmHg,或双腔插管,3 孔法,不建立气胸;探查后,沿迷走神经寻找右喉返神经并清扫周围淋巴脂肪组织;处理奇静脉弓后,向下沿脊柱侧食管间隙游离至膈上,再游离奇静脉弓下心包侧食管间隙直至膈上,其间食管套带牵引,同时清扫食管旁、膈上、下肺韧带旁淋巴结;再游离奇静脉弓上脊柱侧食管间隙,游离奇静脉弓上气管后侧食管间隙;最后分别清扫隆突下、左喉返神经旁、气管旁淋巴结;②腹腔部分:采用5 孔法建立气腹;探查后,应用超声刀游离肝胃韧带并切除部分小网膜组织,以便于视野显露;再沿网膜右血管弓游离大网膜,从幽门下直至胃膈韧带都充分游离,其间运用小纱布将胃后壁托起协助显露;清扫肝总动脉、胃左动脉、腹腔干周围淋巴脂肪组织,处理胃左血管;最后制作管状胃。
1.2.2 开放组采用双腔插管静脉全身麻醉。①胸腔部分:右胸采用第5 肋间外侧切口;左胸采用第7肋间外侧切口;右胸操作同腔镜组;部分患者无法完成左胸上纵隔左右喉返神经旁及气管旁淋巴结清扫;②腹腔部分:经右胸手术者采用上腹正中切口,胃的游离和淋巴结清扫同腔镜组;经左胸手术者则在打开膈肌后进行常规腹部操作。
1.3 观察指标
①围手术期指标:手术时间、淋巴结清扫个数、术中出血量和术后住院时间等情况;②并发症发生情况:肺部并发症、心脏并发症、吻合口瘘及喉返神经损伤等情况;③淋巴结清扫转移情况:各站淋巴结清扫个数、转移个数和总淋巴结清扫转移情况;④近期生存情况。
1.4 统计学方法
选用SPSS 25.0 统计软件分析数据。计数资料以例(%)表示,组间比较用χ2检验或Fisher 确切概率法;计量资料以均数±标准差(±s)表示,组间比较用t检验。P<0.05为差异有统计学意义。
2 结果
2.1 两组患者并发症发生率比较
两组患者的手术切除率均为100.0%,胸腹腔镜组无中转开放病例,围手术期均无死亡病例。两组患者术后肺部并发症(较重的肺部感染,严重肺不张,需要外科处理的胸腔积液积气,急性呼吸窘迫综合征,呼吸衰竭)、心脏并发症(心律失常和心功能不全)和吻合口瘘(依据口服美兰或上消化道碘水造影或临床上出现唾液外漏确诊)发生率比较,差异均无统计学意义(P>0.05),但胸腹腔镜组喉返神经损伤率明显高于开放组,两组患者比较,差异有统计学意义(P<0.05)。见表2。
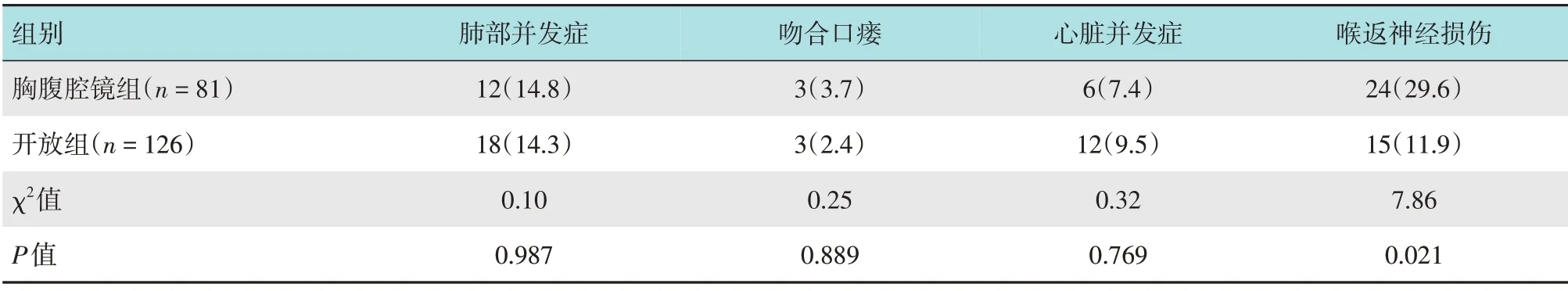
表2 两组患者并发症发生率比较 例(%)Table 2 Comparison of complications rate between the two groups n(%)
2.2 两组患者围手术期指标比较
两组患者手术时间和淋巴结清扫数比较,差异均无统计学意义(P>0.05)。胸腹腔镜组术后住院时间短于开放组[(16.00±5.39)和(18.88±8.79)d],但差异无统计学意义(P>0.05)。胸腹腔镜组术中出血量明显少于开放组,两组患者比较,差异有统计学意义(P<0.05)。见表3。
表3 两组患者围手术期指标比较 (±s)Table 3 Comparison of perioperative indicators between the two groups (±s)
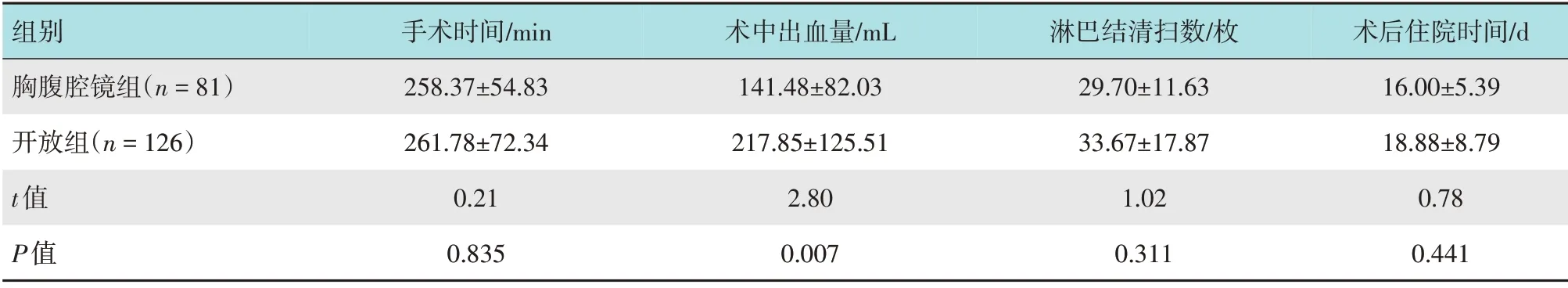
表3 两组患者围手术期指标比较 (±s)Table 3 Comparison of perioperative indicators between the two groups (±s)
组别胸腹腔镜组(n=81)开放组(n=126)t值P值手术时间/min 258.37±54.83 261.78±72.34 0.21 0.835术中出血量/mL 141.48±82.03 217.85±125.51 2.80 0.007淋巴结清扫数/枚29.70±11.63 33.67±17.87 1.02 0.311术后住院时间/d 16.00±5.39 18.88±8.79 0.78 0.441
2.3 两组患者淋巴结清扫及转移情况
两组患者总淋巴结清扫数和每例患者淋巴结清扫数比较,差异均无统计学意义(P>0.05)。胸腹腔镜组共清扫喉返神经旁淋巴结600 枚,平均每例7.41枚,开放组共612枚,平均每例清扫4.86枚,开放组清扫喉返神经旁淋巴结明显少于胸腹腔镜组,两组患者比较,差异有统计学意义(P<0.05)。见表4。
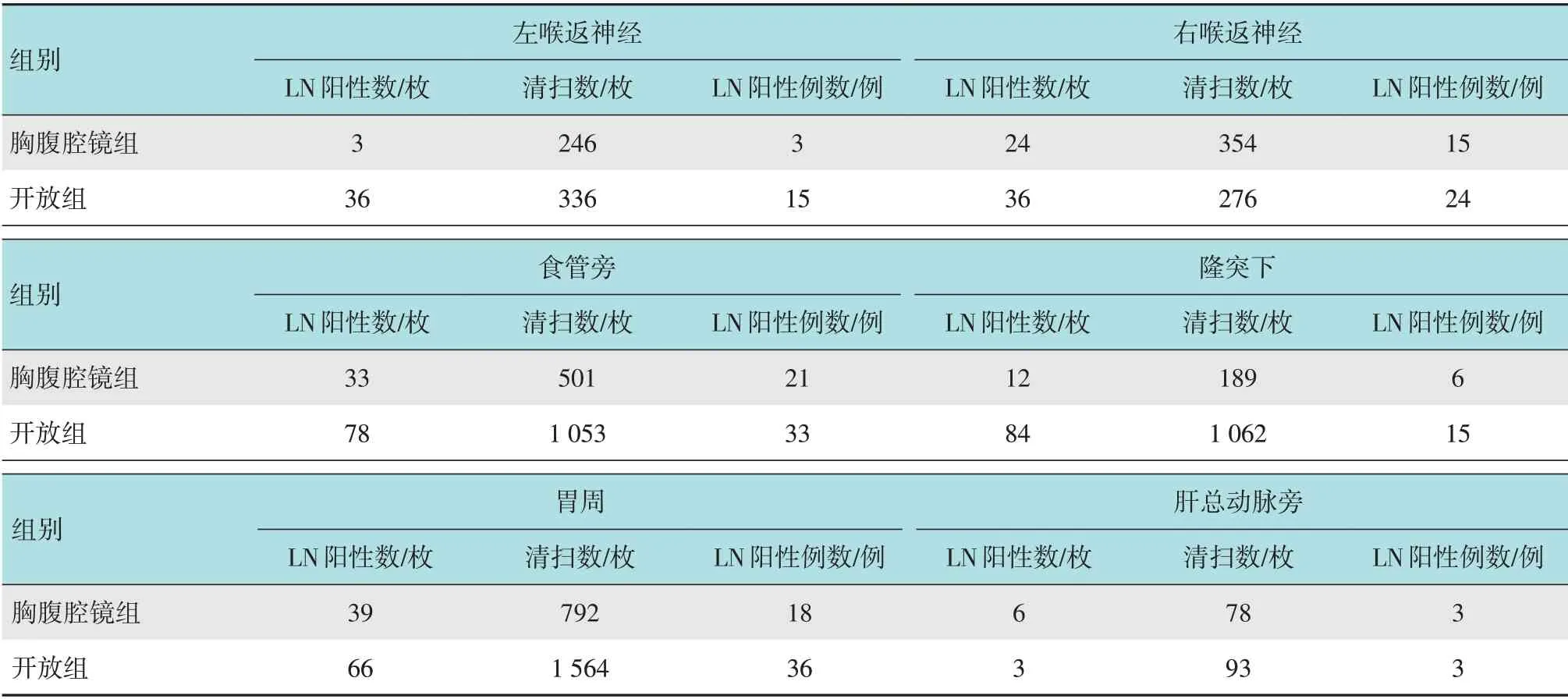
表4 两组患者淋巴结清扫及转移情况Table 4 Lymph node dissection and metastasis between the two groups
2.4 两组患者随访结果
所有患者中位随访时间38(16~66)个月。胸腹腔镜组1年内无死亡病例发生,1年生存率100.0%(81/81)。开放组1年内死亡12例,其中1例死于吻合口狭窄所致的进食障碍,1例死于肺部感染,10例死于肿瘤转移,1年生存率90.5%(114/126)。两组患者1年生存率比较,差异无统计学意义(χ2=1.94,P=0.123)。
3 讨论
自从1992年CUSCHIERI 等[1]首次提出微创食管癌切除术以来,其已在世界范围得到广泛开展。腔镜食管癌手术较开放手术具有损伤小、并发症少、疼痛轻、住院时间短和恢复快等优势[2-3]。目前,国内外许多大型医学中心食管癌微创手术已经超过50%,临床上微创食管癌手术已成为主流术式。
胸腹腔镜联合下食管癌根治术只需在胸腔和腹腔做3~5 个1 cm 左右的小孔,不需要切开肌肉,亦不撑开肋骨,采用30°高清镜替代肉眼观察,局部放大,视野开阔。人体腔隙分为空间腔隙、潜在腔隙及软组织腔隙3种,而食管周围腔隙是指食管周围软组织腔隙,由疏松结缔组织、神经、血管及淋巴组织所充填[4-5]。食管癌根治术主要游离食管和胃周的软组织腔隙,而腔镜手术需在建立人工气胸和气腹的情况下操作,在气体压力的作用下,食管和胃周腔隙较生理状态扩大,病灶边缘和腔隙内的神经、血管、淋巴结等组织结构显露清晰,更利于精细操作,减少术中出血和副损伤,增加了手术安全系数,切除更彻底[6]。这是胸腹腔镜手术出血量少、恢复快、住院时间短的主要原因。本研究显示,胸腹腔镜组与开放组相比,术中出血量明显减少[(141.48±82.03)和(217.85±125.51)mL],术后住院时间略短[(16.00±5.39)和(18.88±8.79)d],说明胸腹腔镜组术中总体损伤较开放组小,术后恢复快,与文献[7]报道相符。两组患者手术时间比较,差异无统计学意义(P>0.05)。随着手术技术、麻醉技术和器械设备的发展,胸腹腔镜手术流程逐步完善,术者技术逐步娴熟,省去了开关胸腹的时间,胸腹腔镜手术时间与开放手术差异不大,甚至在一些大的医学中心,胸腹腔镜手术时间更短。
本研究中,两组患者围手术期并发症发生率比较,差异无统计学意义。两组各有3例吻合口瘘,胸腹腔镜组在颈部,开放组在胸部,颈部瘘经保守治疗35 d 后愈合,胸瘘经2 次手术修补再次出现吻合口瘘,经保守治疗90 d后愈合。胸腹腔镜组除2例为胸内吻合外,其余均为左颈部吻合,而该部位吻合长度较长,相应张力增高,血供差,使瘘发生率增加[8],这与FUJITA等[9]报道的颈部瘘和胸部瘘发生率分别为3.3%和1.1%相符。胸腹腔镜组较开放组喉返神经损伤较多(29.6%和11.9%),在腔镜放大作用下,视野的广度和清晰度提高,外科医师对左右喉返神经旁的淋巴结清扫更加广泛彻底。胸腹腔镜组喉返神经旁淋巴结共清扫600枚,平均每例清扫7.41枚,而开放组共清扫612 枚,平均每例清扫4.86 枚,两组患者比较,差异有统计学意义(P<0.05)。
使用胸腹腔镜可减少盲区,在精细解剖和淋巴结清扫时,视野会更清晰,对于上纵隔左右喉返神经旁淋巴结来说,可更加彻底地清扫[10-11]。但需要注意的是,对处于胸腹腔镜联合下食管癌切除术学习曲线中的术者来说,开放手术在腹腔和下纵隔的淋巴结清扫上优于腔镜组,但胸腹腔镜组在上纵隔淋巴结清扫上有明显优势。在临床行开放手术时,由于胸腔广泛粘连或上纵隔淋巴结同喉返神经关系过于密切,需借助胸腹腔镜才可顺利完成食管手术。此外,在本研究中,胸腹腔镜组术后1年生存率为100.0%,开放组为90.5%,两组患者近期生存率差异无统计学意义。这表明:胸腹腔镜联合下食管癌切除术已经能够获得与开放手术相似的生存率。
综上所述,胸腹腔镜联合下食管癌切除术治疗胸段食管癌安全可行,可减少手术出血量,在上纵隔尤其是喉返神经旁淋巴结清扫上优势明显,值得临床推广使用。但本研究为回顾性研究,且存在病例数少和随访时间短的局限性,仍需今后开展多中心随机对照试验,并进行更长时间的随访来佐证。

