腺病毒肺炎患儿发生闭塞性细支气管炎的相关因素分析
文永钊 潘志伟 林业辉


【摘要】 目的:探究腺病毒肺炎患儿发生闭塞性细支气管炎的相关因素。方法:选取2020年1-12月在佛山市妇幼保健院住院治疗的0~5岁腺病毒肺炎患儿60例,根据是否发生闭塞性细支气管炎(BO),将患儿分为BO组(n=28)及非BO组(n=32)。搜集临床资料,分析BO影响因素。结果:两组在反复高热、发热持续时间、谷丙转氨酶(ALT)、降钙素原(PCT)、乳酸脱氢酶(LDH)、白蛋白(ALB)、谷草转氨酶(AST)、C反应蛋白(CRP)、合并呼吸困难、合并呼吸衰竭、行有创机械通气、存在消化系统并发症、神经系统并发症、进入ICU治疗方面对比,差异均有统计学意义(P<0.05)。入院時、出院时及出院后1个月,BO组达峰时间比(TPTEF/TE)、达峰容积比(VPTEF/VE)、潮气量(VT)均低于非BO组(P<0.05)。发热持续时间长>14 d、合并呼吸困难、合并呼吸衰竭、行有创机械通气、进入ICU治疗是BO发生的独立危险因素,VPTEF/VE>39%、TPTEF/TE>38%、VT>8.3 mL/kg是BO发生的保护因素(P<0.05)。结论:发热持续时间长,存在呼吸困难、呼吸衰竭、行有创机械通气等情况的患者更加容易发生BO,VPTEF/VE>39%、TPTEF/TE>38%、VT>8.3 mL/kg的患者不易发生BO,定期进行潮气肺功能检测随诊,为腺病毒肺炎预后评价提供客观依据。
【关键词】 潮气肺功能检测 儿童腺病毒肺炎 闭塞性细支气管炎 高危因素 预后
Analysis of Related Factors of Bronchiolitis Obliterans in Children with Adenovirus Pneumonia/WEN Yongzhao, PAN Zhiwei, LIN Yehui. //Medical Innovation of China, 2022, 19(18): -130
[Abstract] Objective: To explore the related factors of bronchiolitis obliterans in children with adenovirus pneumonia. Method: A total of 60 children with adenovirus pneumonia aged 0 to 5 years who were hospitalized in Foshan Maternity and Child Health Hospital from January to December 2020 were selected. They were divided into BO group (n=28) and non-BO group (n=32) according to the occurrence of bronchiolitis obliterans (BO). Clinical data were collected and the influencing factors of BO were analyzed. Result: There were significant differences in repeated high fever, duration of fever, glutamic-pyruvic transaminase (ALT), procalcitonin (PCT), lactate dehydrogenase (LDH), albumin (ALB), aspartate aminotransferase (AST), C reactive protein (CRP), dyspnea, respiratory failure, invasive mechanical ventilation, digestive system complications, nervous system complications and admission to ICU (P<0.05). At admission, discharge and 1 month after discharge, the peak time ratio (TPTEF/TE), peak volume ratio (VPTEF/VE) and tidal volume (VT) in BO group were lower than those in non-BO group (P<0.05). Long duration of fever >14 d, dyspnea, respiratory failure, invasive mechanical ventilation and admission to ICU were independent risk factors for BO, while VPTEF/VE>39%, TPTEF/TE>38% and VT>8.3 mL/kg were independent protective factors for BO (P<0.05). Conclusion: Patients with long duration of fever, dyspnea, respiratory failure, invasive mechanical ventilation and other conditions are more likely to develop BO. Patients with VPTEF/VE>39%, TPTEF/TE>38%, and VT>8.3 mL/kg are less likely to develop BO. Regular follow-up tests of moist lung function can provide objective basis for prognosis evaluation of adenovirus pneumonia.
[Key words] Moisture lung function test Adenovirus pneumonia in children Bronchiolitis obliterans High risk factors The prognosis
First-author’s address: Foshan Maternity and Child Health Hospital, Guangdong Province, Foshan 528000, China
doi:10.3969/j.issn.1674-4985.2022.18.031
腺病毒肺炎是嬰幼儿肺炎中最严重的类型之一,近年来发病率明显升高[1]。重症腺病毒肺炎常表现为持续的高热不退,病情进展快,病死率和并发症发生率高,并可导致患儿发生严重的后遗症,如闭塞性细支气管炎(bronchiolitis obliterans,BO)等严重肺部损伤[2-3]。BO患儿容易出现反复喘息发作、反复呼吸道感染,甚至部分患儿的肺功能严重下降,严重影响患儿的生长发育和身心健康,对家庭、社会造成了极大的心理和经济负担[4]。然而,腺病毒肺炎患者出院后随访期间肺功能的变化及预后缺乏高质量的临床证据,且对于腺病毒肺炎发展为BO尚无有效预测指标[5]。潮气肺功能检测是临床上描述呼吸功能不可或缺的一种重要方法[6-7]。本研究拟建立学龄前儿童腺病毒肺炎的前瞻性队列研究,探究腺病毒肺炎患儿发生闭塞性细支气管炎的相关因素,为腺病毒肺炎预后评价提供客观依据。现报道如下。
1 资料与方法
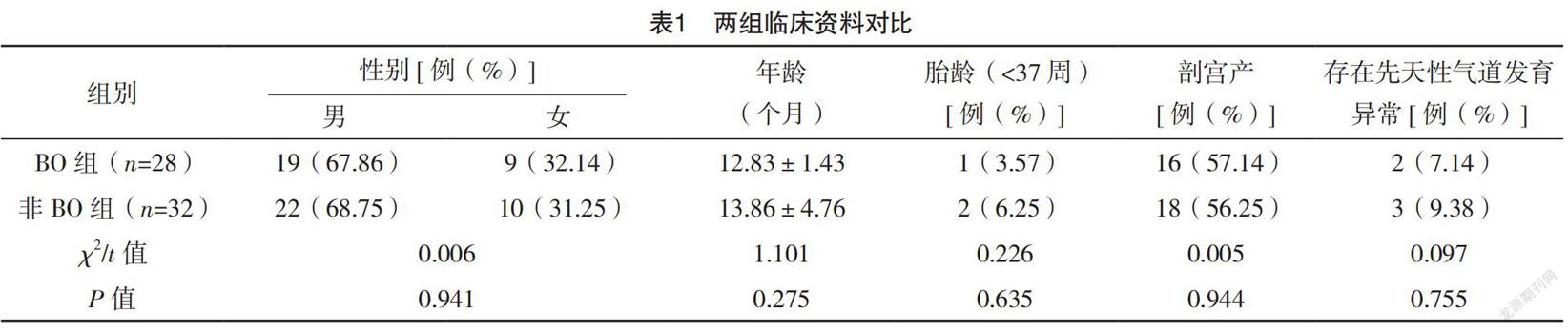
1.1 一般资料 选取2020年1-12月在佛山市妇幼保健院住院治疗的0~5岁腺病毒肺炎患儿60例。纳入标准:(1)年龄0~5岁;(2)符合《儿临床儿科学》(2011版)中关于本病的诊断标准:体温持续升高,体温≥39 ℃,可伴咳嗽、喘息,肺部可有细湿啰音或哮鸣音;肺泡灌洗液间接免疫荧光法检测腺病毒(adenovirus,ADV)抗原阳性;或血/痰高通量测序技术检查病原体显示ADV阳性(>400 copies/mL)[8]。排除标准:既往已诊断BO,支气管哮喘、各种先天性肺发育畸形、肺结核、弥漫性泛细支气管炎等疾病;既往有骨髓移植或心肺移植者;住院期间未行胸部CT检查;住院期间死亡或自动出院者。两组患者均随访半年,根据《儿童闭塞性细支气管炎的诊断与治疗建议》[9]中相关诊断标准评判是否发生BO,将患儿分为BO组及非BO组。对全部患儿继续随访半年,每3个月复查肺功能,每6个月复查胸部高分辨CT。本次研究经医院伦理委员会批准。患儿家属对本研究知情同意。
1.2 方法 采集完整的住院期间临床数据:性别,年龄,胎龄,分娩方式,是否存在先天性气道发育异常,病程中是否反复高热(病程中每天发热>3次,最高体温≥39 ℃)、发热持续时间、胸部CT报告显示双肺受累情况,住院期间的实验室指标[淋巴细胞比例、中性粒细胞比例、白细胞(WBC)、谷丙转氨酶(ALT)、降钙素原(PCT)、乳酸脱氢酶(LDH)、白蛋白(ALB)、谷草转氨酶(AST)、C反应蛋白(CRP)],是否使用丙种球蛋白,是否静脉使用糖皮质激素,是否合并呼吸困难,是否合并呼吸衰竭,是否行有创机械通气,是否存在消化系统并发症(如腹泻、呕吐、中毒性肠麻痹等),是否有心血管并发症(如心包炎、心内膜炎、心肌损伤、心律失常等),是否有血液系统并发症(如继发性血小板增多症、凝血功能障碍、噬血细胞性淋巴组织细胞增多症等),是否有神经系统并发症(如中毒性脑病或脑炎等),是否合并细菌感染(如痰培养细菌阳性),是否合并肺腺毒感染,是否进入ICU治疗等。随访计划:对入组患儿,按照出院后的时间轴(出院时,出院后1个月,出院后3个月,出院后6个月)进行常规的潮气肺功能检查,包括达峰时间比(time necessary to reach the peak expiratory flow in tidal breathing over the total expiratory time,TPTEF/TE)、达峰容积比(volume necessary to reach the peak expiratory flow in tidal breathing,VPTEF/VE)、潮气量(tidal volume,VT)等。
1.3 统计学处理 应用SPSS 20.0软件进行处理,正态分布的计量资料用(x±s)表示,组间对比采用t检验;计数资料采用率(%)表示,组间对比采用字2检验,影响因素采用logistic回归分析,P<0.05则提示差异有统计学意义。
2 结果
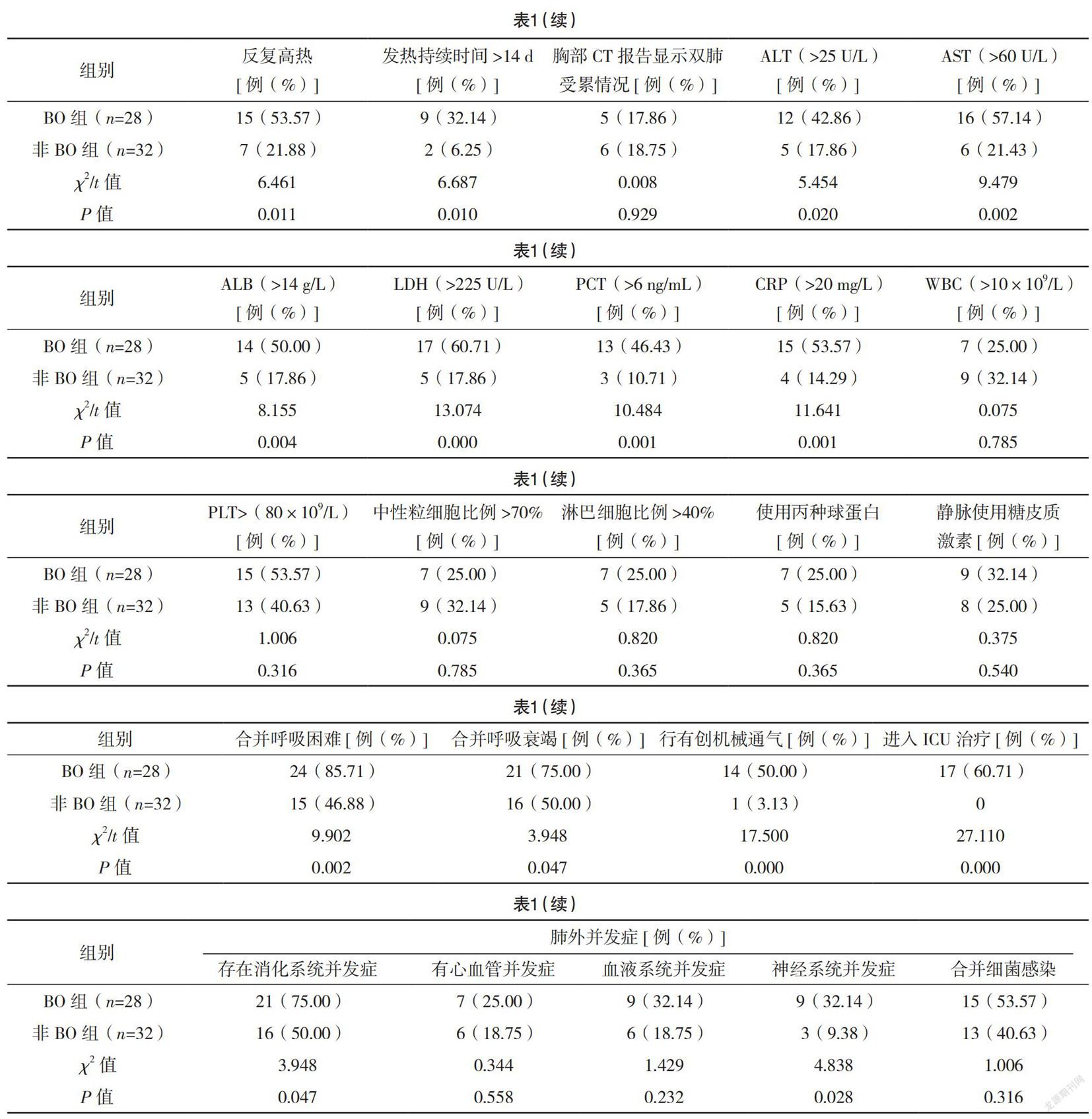
2.1 两组临床资料对比 两组在反复高热、发热持续时间、ALT、PCT、LDH、ALB、AST、CRP、合并呼吸困难、合并呼吸衰竭、行有创机械通气、存在消化系统并发症、神经系统并发症、进入ICU治疗方面对比,差异均有统计学意义(P<0.05),见表1。
2.2 两组潮气功能对比 入院时、出院时、出院后1个月,BO组VPTEF/VE、TPTEF/TE、VT均低于非BO组(P<0.05),见表2。
2.3 多因素分析 对差异有统计学意义的因素进行赋值:反复高热(否=0,是=1)、发热持续时间(≤14 d=0,>14 d=1)、ALT(≤25 U/L=0,>25 U/L=1)、AST(≤60 U/L=0,>60 U/L=1)、ALB(≤14 g/L=0,>14 g/L=1)、LDH(≤225 U/L=0,>225 U/L=1)、PCT(≤6 ng/mL=0,>6 ng/mL=1)、CRP(≤20 mg/L=0,>20 mg/L=1)、合并呼吸困难(否=0,是=1)、合并呼吸衰竭(否=0,是=1)、行有创机械通气(否=0,是=1)、存在消化系统并发症(否=0,是=1)、神经系统并发症(否=0,是=1)、进入ICU治疗(否=0,是=1)、VPTEF/VE(≤39%=0,>39%=1)、TPTEF/TE(≤38%=0,>38%=1)、VT(≤8.3 mL/kg=0,>8.3 mL/kg=1)。发热持续时间长>14 d、合并呼吸困难、合并呼吸衰竭、行有创机械通气、进入ICU治疗是BO发生的独立危险因素,VPTEF/VE>39%、TPTEF/TE>38%、VT>8.3 mL/kg是BO发生的独立保护因素(P<0.05)。见表3。
3 讨论
BO是腺病毒肺炎的严重后遗症[10],BO是一种少见的由小气道损伤后炎症及纤维化病变所引起的临床综合征,以小呼吸道阻塞和气流受限为特点,主要表现为进行性呼吸困难及气流受阻,预后不良[11-12]。病原感染时,呼吸道黏膜上皮细胞和血管内皮细胞人类白细胞抗原表达增加,造成炎症细胞和细胞因子对黏膜上皮细胞的非特异性损害,纤毛脱落,在免疫反应介导下,单核细胞、淋巴细胞浸润释放大量的细胞因子,刺激平滑肌细胞、纤维细胞增生,形成管腔的阻塞[13-14]。
目前研究表明ADV血清型、病毒载量、宿主的年龄、基础疾病(贫血、营养不良等)、疾病的严重程度为BO发生的危险因素[15]。此外研究发现腺病毒感染后BO患者,其支气管肺泡灌洗液中中性粒细胞、白介素-1β(interleukin-1β,IL-1β)、白介素-6(interleukin-6,IL-6)、白介素-8(interleukin-8,IL-8)、肿瘤坏死因子-α(tumour necrosis factor-α,TNF-α)等升高,可作为一种潜在的生物标志物来预测BO的发生。BO的治疗目前尚无统一的标准,研究发现,早期诊治能够有效阻断BO的进展,预防气道阻塞的形成[16]。在BO的诊治专家共识中,建议对BO患儿定期随访,择期复查肺高分辨率CT(HRCT)、肺功能,每3~6个月进行评估,依病情变化及治疗效果调整治疗方案,以期改善BO患儿的预后。本次研究中,发热持续时间长、合并呼吸困难、合并呼吸衰竭、行有创机械通气、进入ICU治疗是BO发生的独立危险因素。其中呼吸机的使用一方面反映患儿肺部病变严重,另一方面可能造成机械性肺损伤。因此考虑BO的易感因素与重症肺炎及机械通气有关。另有研究报道,社会经济水平低下、医疗条件低下、居住环境拥挤、室内吸烟等条件有利于病毒性疾病的传播,增加了BO的发病风险[17]。
潮气肺功能可对0~5岁儿童的呼吸生理、病理、肺功能状态进行客观的描述,可以早期检出气道阻塞性及限制性病变,是临床上描述呼吸功能的重要方法[18]。关于腺病毒肺炎肺功能改变,主要集中在急性期研究。有研究报道,婴幼儿腺病毒肺炎在急性期呈现小气道阻力增高、潮气量下降、混合性通气功能障碍改变[19]。Colom等[20]对BO患儿的随访研究发现肺活量、第1秒用力呼气容积和25%肺活量最大呼气流量降低,功能残余容量增加,这些肺功能参数在1年内变化不大,但可随年龄增长有轻微改善。可见,腺病毒肺炎可遗留闭塞性细支气管炎等严重后遗症,其出院后随访期肺功能的变化及预后缺乏高质量的临床证据[21-23]。本次研究中,入院时、出院时及出院1个月后,BO组VPTEF/VE、TPTEF/TE、VT均低于非BO组(P<0.05)。VPTEF/VE>39%、TPTEF/TE>38%、VT>8.3 mL/kg是BO发生的保护因素,为腺病毒肺炎预后评价提供客观依据。本次研究的局限在于两方面:一方面样本量有待进一步扩大,另一方面随访时间有待延长。
综上所述,发热持续时间长、合并呼吸困难、合并呼吸衰竭、行有创机械通气、进入ICU治疗是BO发生的独立危险因素,VPTEF/VE>39%、TPTEF/TE>38%、VT>8.3 mL/kg是BO发生的独立保护因素,定期进行潮气肺功能检测随诊,为腺病毒肺炎预后评价提供客观依据,为儿童腺病毒肺炎中远期随访积累经验,减少患儿后遗症的风险,提高治愈率,改善生存质量。
参考文献
[1]李洁,孙欣荣,樊亚丽,等.儿童腺病毒肺炎的临床特征分析[J].中国妇幼健康研究,2022,33(1):141-145.
[2]戴鸽,王婷,蒋吴君,等.腺病毒肺炎后闭塞性细支气管炎37例临床分析[J].中华实用儿科临床杂志,2020,35(16):1235-1238.
[3]阮玉超.不同体位通气在腺病毒肺炎患儿中的应用效果[J].中外医学研究,2019,17(36):159-160.
[4] LEE E,YUN Y L.Risk factors for the development of post-infectious bronchiolitis obliterans after Mycoplasma pneumoniae pneumonia in the era of increasing macrolide resistance[J].Respiratory Medicine,2020,175(1):106209.
[5]林繼雷,郑雪香,钟林平,等.小剂量阿奇霉素辅助治疗儿童闭塞性细支气管炎临床疗效分析[J].儿科药学杂志,2019,25(1):18-20.
[6]刘晓娟,段晨初,张中平,等.潮气呼吸肺功能检测联合支气管舒张试验及哮喘预测指数在儿童哮喘诊断中的应用[J].临床和实验医学杂志,2019,18(19):2097-2100.
[7]严永东,戴鸽.儿童腺病毒肺炎并闭塞性细支气管炎的诊治进展[J].中华实用儿科临床杂志,2020,35(22):1685-1689.
[8]刘金凤,葛永红,李义军,等.临床儿科学[M].天津:天津科学技术出版社,2011.
[9]中华医学会儿科分会呼吸组,中华儿科杂志编辑委员会.儿童闭塞性细支气管炎的诊断与治疗建议[J].中华儿科杂志,2012,50(10):743-745.
[10]李娟,刘秀云,徐保平,等.儿童腺病毒肺炎后闭塞性细支气管炎的危险因素分析[J].中国医刊,2020,55(3):57-61.
[11]李晓卿.需有创通气的重症肺炎患儿合并感染后闭塞性毛细支气管炎的临床特点及危险因素分析[J].天津医药,2017,45(8):881-884.
[12]张永菊,江雅静,张会武,等.闭塞性细支气管炎患儿医院感染相关因素及血清炎性因子水平[J].中华医院感染学杂志,2018,28(11):115-118.
[13]崔小文.小儿重症腺病毒肺炎混合感染特征及高危因素分析[J].当代医学,2017,23(24):16-18.
[14]李娟,刘秀云,殷菊,等.儿童重症腺病毒肺炎急性期临床特点分析[J].北京医学,2019,41(11):51-54.
[15]中华医学会儿科学分会呼吸学组肺功能协作组,《中华实用儿科临床杂志》编辑委员会.儿童肺功能系列指南(四):潮气呼吸肺功能[J].中华实用儿科临床杂志,2016,31(21):1617-1621.
[16]吴星,刘爽,周长江,等.儿童腺病毒肺炎并闭塞性细支气管炎形成的早期预测[J].医药论坛杂志,2020,41(4):38-41.
[17]柳旎.重症肺炎儿童血清细胞因子与潮气呼吸肺功能的相關性及临床意义[J].临床肺科杂志,2019,24(3):79-82.
[18]齐霁,张圳,李玉梅.儿童腺病毒肺炎26例临床分析[J].中国小儿急救医学,2019,26(10):782-784.
[19]王兴路,罗荣华,张蕾,等.婴幼儿潮气呼吸肺功能的临床应用研究[J].临床肺科杂志,2018,23(11):2096-2098.
[20] COLOM A J,MAFEY A,GARCIA BOURNISEN F,et al.
Pulmonary function of a paediatric cohort of patients with post infectious bronchiolitis obliterans.A longterm follow up[J].Thorax,2015,70(2):169-174.
[21]凌曦.重症肺炎婴幼儿恢复期潮气呼吸肺功能改变及与病情和预后的相关性分析[J].黑龙江医学,2017,41(7):640-641.
[22]穆淑香.婴幼儿喘息性疾病的潮气呼吸肺功能检测意义[J].医疗装备,2019,32(4):67-68.
[23]杜芳, 黄英, 舒畅,等. 小儿重症腺病毒肺炎混合感染及高危因素分析[J]. 中国当代儿科杂志, 2013, 15(5):375-378.
(收稿日期:2021-12-22) (本文编辑:占汇娟)

