2型糖尿病肾病患者合并非糖尿病肾病的临床特征及预后分析
李冉冉 方华伟 陈有维
目前,糖尿病肾病(diabetic nephropathy,DKD)是我国慢性肾脏病患者的首要病因[1]。研究表明,2型糖尿病患者的肾脏损害不仅可由DKD引起,非糖尿病肾病(non-diabetic nephropathy,NDKD)也可单独存在或与DKD合并存在,造成患者肾脏微血管的损伤[2]。NDKD与DKD患者的临床病理特征、治疗方式及预后均有较大差异,仅从临床表现上难以鉴别[3]。基于此,本研究对比2型糖尿病患者中DKD合并NDKD患者与单纯DKD患者的临床特征和预后情况,分析影响DKD合并NDKD患者预后的危险因素,现报道如下。
1 对象和方法
1.1 对象 选取2014年1月至2020年6月嘉兴市第二医院收治的2型糖尿病合并DKD患者332例。纳入标准:(1)年龄≥18岁;(2)临床诊断为2型糖尿病;(3)已接受肾脏穿刺活检。排除标准:(1)肾脏穿刺前已确诊为终末期肾脏病或估算的肾小球滤过率(estimated glomerular filtration rate,eGFR)<15 ml·min-1·1.73 m-2;(2)其他类型糖尿病或合并恶性肿瘤患者;(3)临床资料缺失严重;(4)随访不足6个月;(5)肾脏移植、急性肾损伤及尿路感染者。肾脏穿刺活检指征:(1)不明原因的肾功能急剧下降;(2)肾小球源性血尿持续性进展;(3)与现有糖尿病诊断时间、病情进展严重不符的视网膜损害及大量蛋白尿。患者根据肾脏穿刺活检病理结果可分DKD合并NDKD组130例,单纯DKD组202例。本研究经医院医学伦理委员会批准。
1.2 方法
1.2.1 临床资料收集 收集患者临床资料,主要包括性别、年龄、体重、身高、BMI、糖尿病病程、血压(首次入院体格检查时)、糖尿病家族史、糖尿病视网膜性病变(眼底镜检查观察到视网膜新生血管为诊断依据)及实验室检查指标。实验室检查指标主要收集糖化血红蛋白、Hb、FPG、TG、TC、HDLC、LDL-C等。
1.2.2 预后随访 随访日期截至2021年3月,门诊或电话随访患者预后,截止至终点事件发生、死亡或失访。本研究患者终点事件为发生终末期肾脏病,即eGFR<15 ml·min-1·1.73 m-2或下降至基线下40%[4]。
1.3 观察指标 (1)比较两组患者临床特征;(2)分析DKD合并NDKD组患者临床病理分型;(3)比较倾向性评分匹配后两组患者临床特征、预后;(4)分析倾向性评分匹配后DKD合并NDKD组患者预后影响因素。
1.4 统计学处理 采用SPSS 26.0统计软件。计量资料以表示,组间比较采用两独立样本t检验。计数资料以频数和构成比表示,组间比较采用χ2检验。采用倾向性评分匹配方法1∶1匹配DKD合并NDKD组与单纯DKD组,卡钳值设为0.2,以平衡两组患者基线特征差异所造成的混杂偏倚。采用Kaplan-Meier法绘制生存曲线,生存曲线的比较采用log-rank检验。影响因素分析采用Cox比例风险模型。P<0.05为差异有统计学意义。
2 结果
2.1 两组患者临床特征比较 DKD合并NDKD组与单纯DKD组患者糖尿病病程、糖尿病视网膜病变、收缩压、eGFR、血肌酐、Hb、LDL-C、镜下血尿、肾小球病理分级比较差异均有统计学意义(均P<0.05),其中DKD合并NDKD组患者糖尿病病程短于单纯DKD组,糖尿病视网膜病变发生率、收缩压、血肌酐、LDL-C水平均低于单纯DKD组,eGFR、Hb水平、镜下血尿发生率均高于单纯DKD组,两组患者其余指标比较差异均无统计学意义,见表1。
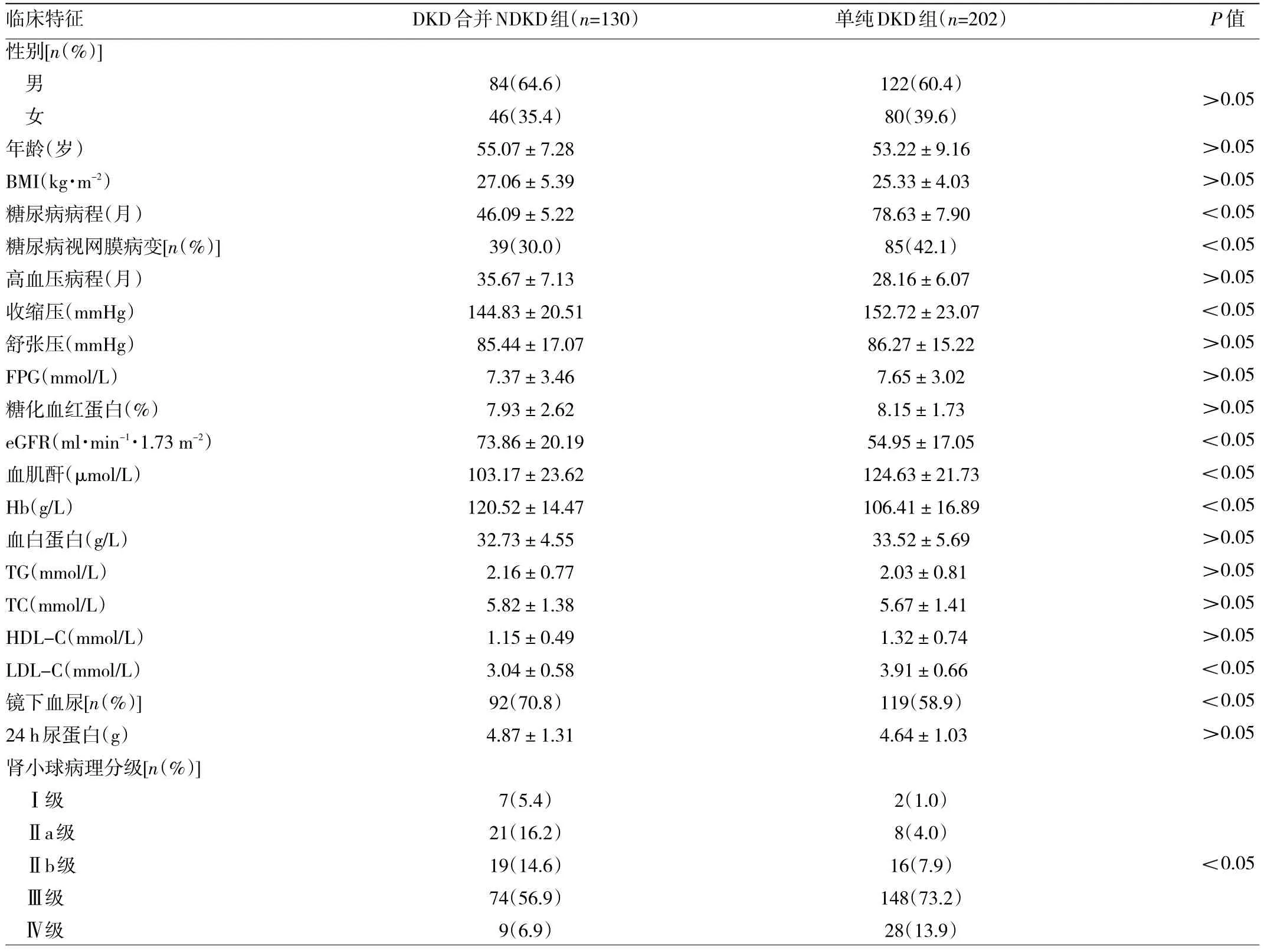
表1 两组患者临床特征比较
2.2 DKD合并NDKD组患者临床病理分型结果 经肾脏穿刺活检,DKD合并NDKD组患者中IgA肾病49例(37.69%),膜性肾病36例(27.69%),系膜增生性肾小球肾炎16例(12.31%),高血压性肾小球硬化10例(7.69%),微小病变性肾小球肾炎10例(7.69%),局灶节段性肾小球硬化4例(3.08%),间质性肾炎3例(2.31%),乙肝、肥胖相关性肾炎各1例(0.77%)。
2.3 倾向性评分匹配后两组患者临床特征比较 采用1∶1比例的倾向评分匹配方法匹配后,得到DKD合并NDKD组与单纯DKD组各91例,两组患者各项临床特征基线资料比较差异均无统计学意义(均P>0.05),见表2。
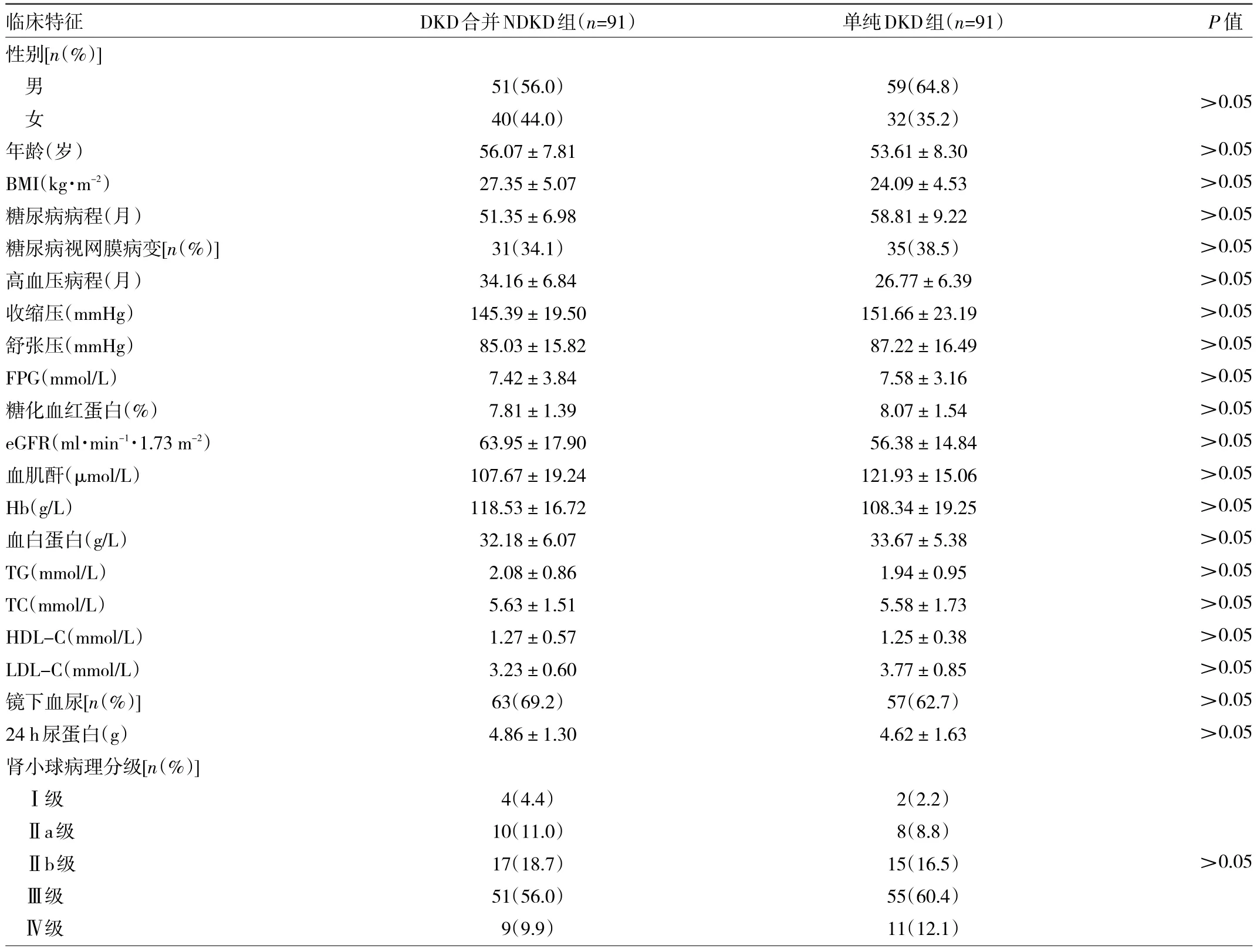
表2 倾向性评分匹配后两组患者临床特征比较
2.4 倾向性评分匹配后两组患者预后比较 倾向性评分匹配后,DKD合并NDKD组中27例(29.7%)发生终点事件,单纯DKD组患者中40例(43.9%)发生终点事件,差异有统计学意义(P<0.05)。两组患者中位随访时间19个月,生存曲线分析显示,DKD合并NDKD组、单纯DKD组患者1年生存率分别是81.3%、76.9%,3年生存率分别是单纯DKD组为61.5%、47.2%。DKD合并NDKD组患者1年生存率、3年生存率均高于单纯DKD组(均P<0.05),即DKD合并NDKD组患者预后优于单纯DKD组,见图1。
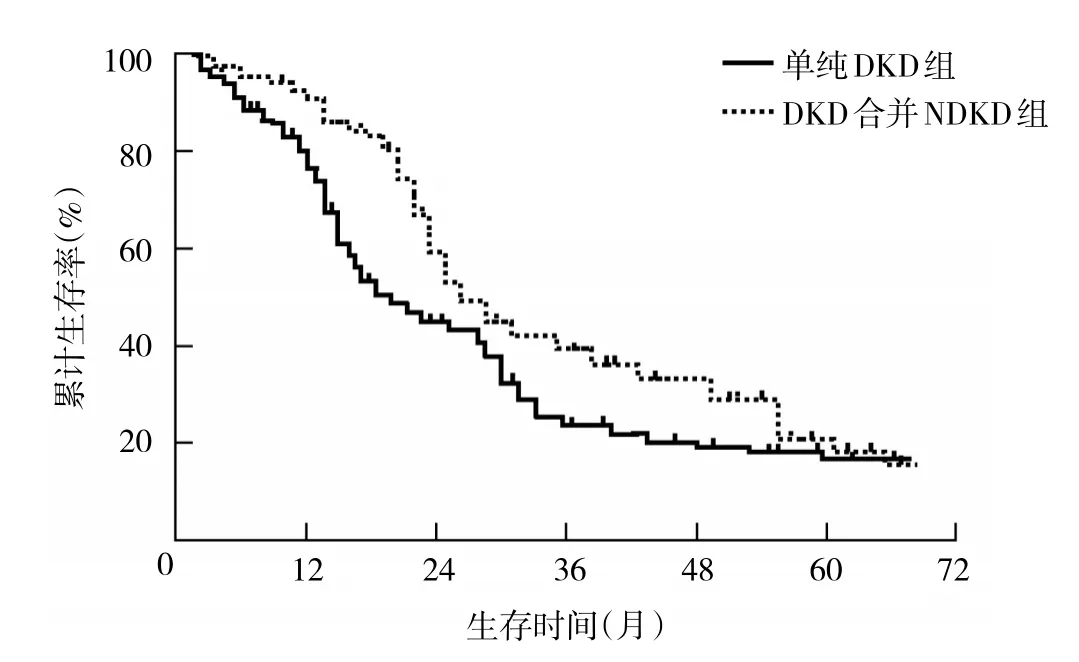
图1 倾向性评分匹配后两组患者生存曲线比较
2.5 倾向性评分匹配后DKD合并NDKD组患者预后影响因素分析 单因素分析各临床指标对DKD合并NDKD组患者终点事件发生的影响,结果显示糖尿病病程、糖尿病视网膜病变、收缩压、Hb、eGFR、LDL-C、镜下血尿、24 h蛋白尿水平是对DKD合并NDKD组患者预后的影响因素(均P<0.05)。多因素分析显示,糖尿病视网膜病变、LDL-C>3.5 mmol/L、24 h蛋白尿≥3.5 g是DKD合并NDKD组患者预后的独立危险因素(均P<0.05),见表3。

表3 倾向性评分匹配后DKD合并NDKD组患者预后影响因素分析
3 讨论
2型糖尿病患者的早期临床症状并不明显,病史常不清,且具有发病年龄大、发病率高等特点,合并DKD后会显著加快其病情进展,而同时合并有NDKD的患者在其治疗方法、预后及病程等重点问题上,与单纯DKD患者有明显差异[5-6]。DKD作为目前我国首要的慢性病常与其他各类肾脏疾病合并存在。有研究结果表明,从20世纪末至21世纪初的肾脏穿刺活检结果显示,DKD合并NDKD的发病率已从10%升至18%[7]。DKD合并NDKD的发病率呈现逐年上升趋势,与临床诊疗水平提升及肾脏活检比例上升有关,临床对于此类特殊类型肾脏损伤的关注也逐渐深入[8]。
研究表明,2型糖尿病患者的肾脏穿刺活检结果中,DKD与NDKD同时存在的比例并不低,但各研究结果的发病率差异较大,约为5%~45%[9-11]。导致各研究发病率的差异如此显著的原因,笔者分析认为与研究对象的纳入标准及各中心穿刺活检指征差异有关。本研究采用回顾性研究方式,纳入332例2型糖尿病患者中DKD合并NDKD患者130例,发病率为31.4%,属于既往研究结果的正常范围。本研究对象DKD合并NDKD患者IgA肾病比例最高,为37.69%;其次为膜性肾病,为27.69%,这也与我国的IgA肾病发病率高的现状相符。
既往研究表明,NDKD患者的预后情况优于DKD患者,但DKD合并NDKD患者的预后对比研究较少,且研究结论存在差异。Oh等[12]通过一项7.5年随访研究结果表明,是否合并NDKD对于DKD患者的预后影响不显著,但研究纳入的DKD合并NDKD患者仅有11例(8.7%)。Mose等[13]一项回顾性研究也得到了相同的结论。而Li等[14]研究表明,DKD合并NDKD患者的5年生存率为100%,显著低于单纯DKD患者的55.21%。笔者分析认为,可能与既往研究的基线资料纳入、终点事件定义、病例人群特点及样本量有关。Byun等[15]随访研究结果显示,至随访结束DKD合并NDKD患者未出现ESRD事件,但研究仅纳入了10例(9.1%)MIX患者。
本研究将ESRD作为终点事件,且采用了倾向性评分匹配评分的方法,匹配后两组患者的基线资料达到了均一性的要求,降低了预后研究中可能存在的偏倚。结果表明,DKD合并NDKD组患者1年生存率、3年生存率均高于单纯DKD组患者。同时,在基线资料匹配前,DKD合并NDKD组患者的病程更短,视网膜病变和镜下血尿发生率更低,eGFR和血肌酐水平更低、肾小球病理分级Ⅰ、Ⅱ级比例更高,表明DKD合并NDKD组患者的各项基线肾功能资料要优于单纯DKD组。同时,单纯DKD组患者更易合并血脂代谢异常,分析原因认为与DKD患者的胰岛素分泌不足有关,胰岛素分泌低下将导致脂质贮存降低,且高血糖与高血脂之间也会存在相互影响,从而导致患者体内的血脂易发生紊乱[16]。
多因素分析结果表明,糖尿病视网膜病变、LDLC>3.5 mmol/L及24 h蛋白尿>3.5 g是影响DKD合并NDKD组患者预后的影响因素,提示在临床实际诊疗中,要给予DKD合并NDKD患者足够的重视及检测,增加早期肾脏活检穿刺的比例,及早明确诊断,并积极控制血糖、血脂及原发肾脏疾病,从而提高患者的生存率。既往关于DKD合并NDKD患者的预后影响因素研究较少,但已有研究证实,血脂异常是糖尿病患者肾脏损害的危险因素[17]。且已有研究证实,血清中的LDL-C水平是导致患者死亡的重要预测因素[18]。2020年美国肾脏病基金会发布的指南中强调,对于新确诊的DKD患者应及早进行血脂水平评测。针对此类患者的治疗方案,降低LDL-C水平是首要的目标之一[19]。
本研究尚存在一些不足之处,首先,本研究为单中心的回顾性研究,且未将患者的用药治疗情况纳入研究;其次,临床上2型糖尿病患者的肾脏穿刺活检指标尚不统一,且随访时间较短,研究结果可能存在一定偏倚。因此,后期尚需大样本、前瞻性、多中心的临床研究进行完善,进一步深入探究患者的发病机制及预后影响因素。
综上所述,DKD合并NDKD在2型糖尿病患者中发病率不低,且临床病理类型具有多样性特点,临床特征与单纯DKD患者具有一定相似性,而其基线肾脏功能、血脂及血糖水平优于单纯DKD患者。本研究纳入患者经基线资料匹配后,DKD合并NDKD患者的预后情况要优于单纯DKD患者,且糖尿病视网膜病变、LDL-C>3.5 mmol/L及24 h蛋白尿>3.5 g是影响DKD合并NDKD患者预后的危险因素。

