胸段食管鳞癌淋巴结的转移规律及危险因素分析
吕希利,江 泽,李 林
(1.禹城市人民医院胸外科,山东 德州,251200;2.山东大学齐鲁医院胸外科)
根据国家癌症中心2019年1月发布的最新全国癌症统计数据《2015年中国恶性肿瘤流行情况分析》,食管癌以6.26%的发病率、8.04%的死亡率分别位列发病率第六、死亡率第四,每年新发的食管癌患者及因食管癌死亡的患者数十万计。2019年美国国立综合癌症网络指南中手术仍是治疗食管癌的主要手段之一[1-3]。研究表明,淋巴结转移与患者预后密切相关[4-6],因此食管癌手术中彻底的淋巴结清扫是非常必要的。随着微创技术的发展,食管癌手术方式也进入了微创时代;研究表明,微创食管癌切除术在淋巴结清扫范围及数量方面较传统开胸手术具有明显优势[7-9],因此在淋巴结转移率方面的数据会更加准确。本文选取了180例微创食管癌切除术的患者进行回顾性分析,对影响食管癌淋巴结转移的因素进行探讨,以期对术中淋巴结清扫进行指导,提高术中淋巴结清除率及患者生存率。
1 资料与方法
1.1 临床资料 收集2017年1月至2018年12月山东大学齐鲁医院与禹城市人民医院接受胸腹腔镜联合食管癌根治术的180例患者。术后常规病理发生淋巴结转移的89例患者为观察组,未发生淋巴结转移的91例患者为对照组。纳入标准:接受胸腹腔镜联合食管癌根治术;病变位于胸段食管;术后病理为食管鳞状细胞癌;未合并其他肿瘤。排除标准:术前行新辅助放化疗;有其他恶性肿瘤病史;术后病灶为多发;术后病理为腺癌、鳞腺癌、神经内分泌癌、肉瘤,因数量较少予以排除。
1.2 手术方法 胸腹腔镜联合食管癌切除、胃食管左颈部吻合术的手术流程大致分为三部分:(1)胸腔镜游离食管:患者取左侧俯卧位,应用胸腔镜沿食管床游离食管,切断奇静脉,清扫左右喉返神经旁淋巴结(图1、图2)、食管旁淋巴结、隆突下淋巴结、膈上淋巴结等。(2)腹腔镜游离胃:腹部操作时患者取平卧位,腹腔镜下游离胃小弯、胃大弯,并充分游离食管与食管裂孔,在此过程中需要切断胃左动脉,并清扫腹腔淋巴结(包括胃左动脉旁淋巴结、肝总动脉旁淋巴结、腹腔干淋巴经、脾动脉旁淋巴结等)。(3)体外制作管状胃及颈部吻合:胃部游离完成后,取左胸锁乳突肌前斜切口切断食管。取上腹正中(或剑突下)切口,提出胃及断端以下食管,沿胃大弯侧用切割闭合器切除食管及胃小弯侧、贲门,保留胃大弯侧制成管状胃(图3)。将管状胃沿食管床牵引上提至颈部,应用吻合器将管状胃及残存食管吻合(图4),并封闭管状胃残端。传统开放手术于胸部做20 cm切口,胸腔内游离食管至距病变上缘5~8 cm处,切断食管。切开膈肌,游离胃至接近幽门处,游离过程中切断胃后、胃短、胃左血管,保护胃大弯侧血管弓。将胃提至胸腔应用吻合器或手工吻合与食管残端吻合。切除胃小弯侧、贲门及包括病变在内的下段食管。缝合膈肌,关闭胸部切口。
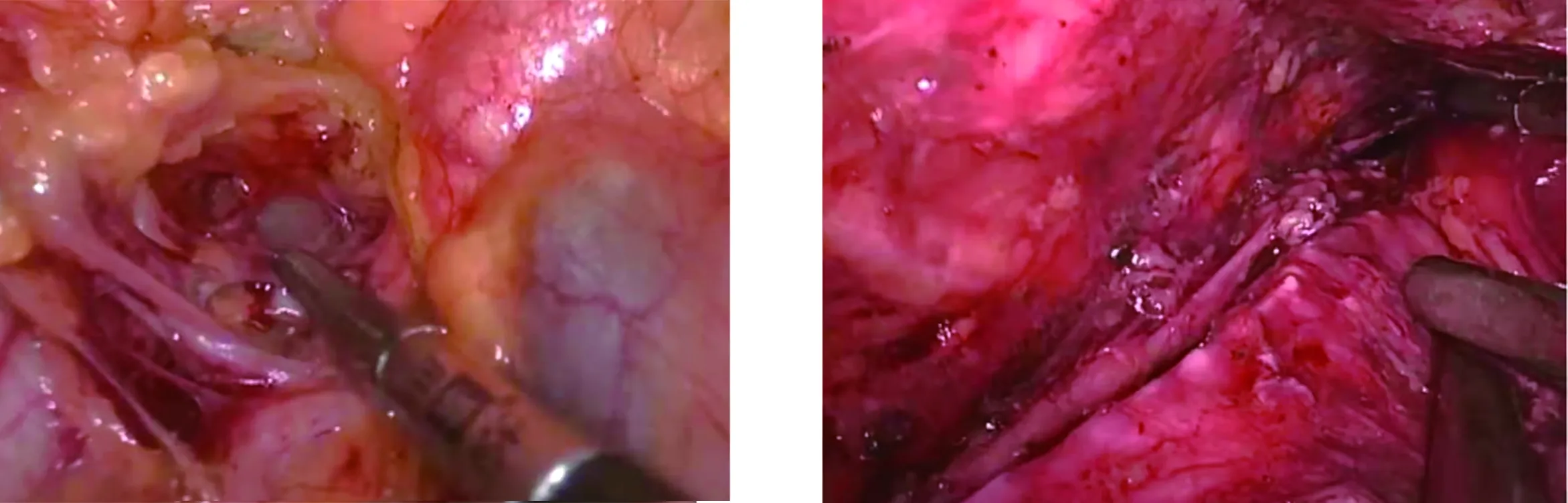
图1 清扫右喉返神经旁淋巴结 图2 清扫左喉返神经旁淋巴结
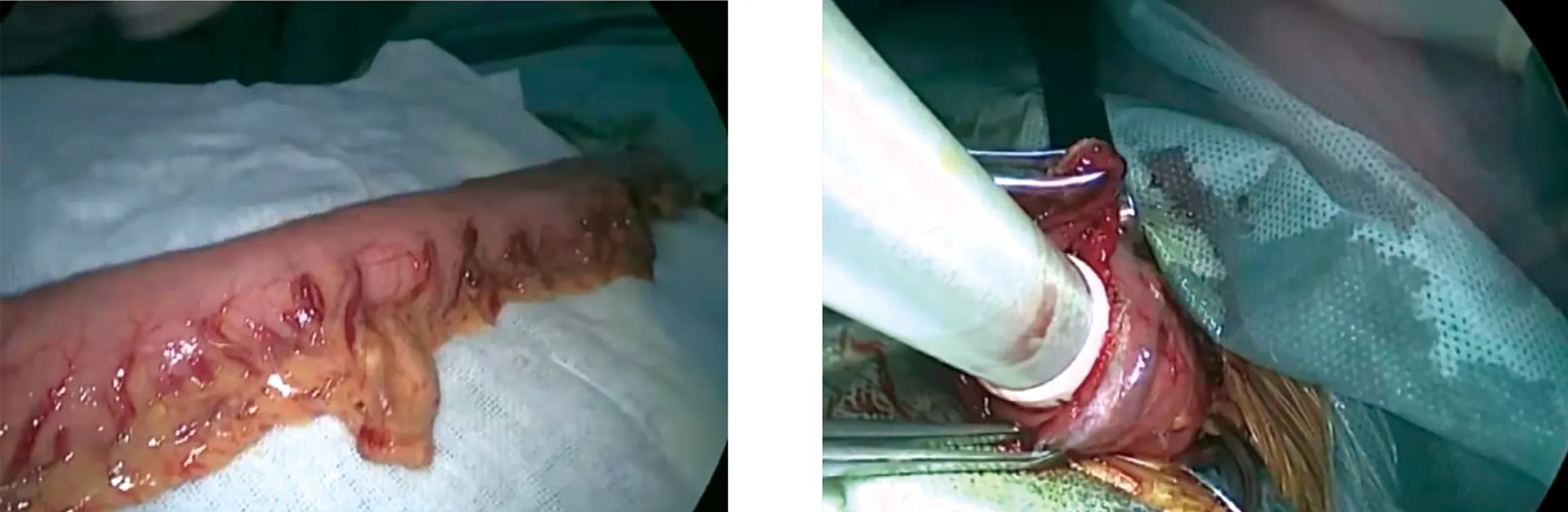
图3 制作管状胃 图4 管状胃及食管的颈部吻合
1.3 观察指标 统计两组患者临床资料,如肿瘤位置及患者年龄、性别、肿瘤大小、肿瘤浸润深度、脉管内癌栓等。
1.4 统计学处理 应用SPSS 22.0软件进行数据分析。计数资料以例或百分比表示,采用χ2检验。对可能影响食管癌淋巴结转移的因素进行单因素分析,并对有统计学意义的因素进行多因素Logistic回归分析。P<0.05为差异有统计学意义。
2 结 果
2.1 淋巴结转移统计 180例患者共清扫淋巴结3 922枚,平均每例清扫淋巴结(21.8±9.6)枚,其中最少清扫淋巴结6枚,最多53枚。转移淋巴结位置有腹腔淋巴结(包括贲门周围淋巴结、胃大弯侧淋巴结、胃小弯侧淋巴结、胃左动脉旁等淋巴结)、食管旁淋巴结、隆突下淋巴结、右喉返神经旁淋巴结、左喉返神经旁淋巴结、锁骨下淋巴结、颈部淋巴结。淋巴结转移部位、肿瘤位置与食管癌位置关联性见表1。

表1 食管癌位置与淋巴结转移关系的单因素分析
由表1可见,胸段食管鳞癌转移率较高的淋巴结为腹腔淋巴结(转移率25.6%)、食管旁淋巴结(转移率22.2%)、右喉返神经旁淋巴结(转移率18.3%)。不同位置食管癌存在跳跃式转移的情况,且食管癌位置与不同位置淋巴结的转移不存在明显统计学差异。因此在食管癌手术中,不论食管癌的位置如何,进行系统全面的二野或三野淋巴结清扫是非常必要的。
2.2 淋巴结转移相关因素 单因素分析显示,胸段鳞状细胞癌淋巴结转移影响因素有:肿瘤分化、肿瘤大小、肿瘤浸润深度、存在脉管内癌栓(P<0.05),患者年龄、性别、肿瘤部位不是淋巴结转移的影响因素(P>0.05)。见表2。对上述因素进行Logistic回归分析判定影响淋巴结转移的独立因素,发现肿瘤分化与大小、浸润深度、脉管内癌栓均为影响淋巴结转移的独立因素(P<0.05)。低分化、肿瘤直径≥3 cm、T3期、脉管内有癌栓具有更高的淋巴结转移率,OR值分别为3.846、4.845、3.634、22.742,表明上述因素转移风险性是中高分化+原位癌、肿瘤直径<3 cm、 表2 180例胸段食管鳞癌患者的一般资料统计及单因素分析[n(%)] 表3 相关因素Logistic回归分析 中国食管癌发病率较高[5],手术仍是食管癌治疗的主要手段之一[1,3]。在食管癌早期阶段,外科手术可达到根治目的,在中晚期阶段,通过以手术为主的综合治疗可使部分患者达到根治,部分患者生命得以延长[1,9-10]。目前,经右胸入路的食管癌腔镜手术已成为食管癌外科治疗的主要术式,包括右胸内吻合的Ivor-Lewis术与颈部吻合的McKeown术。1992年Cuschieri等报道了世界上首例食管癌腔镜手术,开创了食管癌微创外科治疗的先河。 传统开放手术由于视野限制,胸部难以清扫至转移率极高的左右喉返神经旁淋巴结,腹腔难以清扫至胃左动脉旁淋巴结、肝总动脉旁淋巴结、脾动脉旁淋巴结等,有手术不彻底的风险[11]。本研究中,胸腹腔镜联合食管癌切除、胃食管左颈部吻合术在清扫上述淋巴结方面具有优势,可彻底清扫颈、胸、腹三野的淋巴结。国内外的相关研究也表明,微创手术减轻了患者痛苦,提高了手术疗效,具有切口小、创伤小、疼痛轻、术后并发症少、术后康复快等优点[4-5,9]。 本研究中,食管癌淋巴结转移范围较广,胸段食管鳞癌除胸腔内淋巴结(包括左喉返神经旁淋巴结、右喉返神经旁淋巴结、食管旁淋巴结、隆突下淋巴结等)转移外,还向上向锁骨下、颈部转移,向下向腹腔内淋巴结转移,且腹部淋巴结转移率非常高(25.6%),腹腔内淋巴结转移涉及的淋巴结包括贲门周围、胃大弯侧、胃小弯侧、胃左动脉旁、肝总动脉旁、脾动脉近端等,有明显的跳跃式转移的特点,肿瘤位置与转移位置无明显统计学差异,即胸下段食管癌可能向颈部淋巴结转移,胸上段食管癌亦可向腹腔淋巴结转移。有文献证实,术中淋巴结清扫影响患者预后[6],因此胸段食管癌无论位置如何,术中进行二野或三野全面的淋巴结清扫对手术彻底清除病灶、改善患者预后是十分必要的。 性别、年龄因素与胸段食管鳞癌的淋巴结转移无明显关系,因此在条件允许的情况下应根据病变大小、分化程度等选择合适的手术方式,年龄、性别等无关因素不应成为手术选择的主要因素。本研究中,胸段食管鳞癌淋巴结转移的影响因素为:肿瘤分化、肿瘤大小、浸润深度、脉管内癌栓等。因此术前应仔细评估胃镜、超声内镜、CT、PET-CT、B超、上消化道造影等辅助检查结果,以评估上述因素[12-13]。有研究证明,吲哚菁绿成像可定位食管癌前哨淋巴结、淋巴结转移[14],因此对具有高危因素的患者可应用荧光胸腔镜施术。 本研究中,腹腔淋巴结转移率为25.6%,右喉返神经旁淋巴结转移率达18.3%,左喉返神经旁淋巴结亦有较高的转移率,胸、腹腔镜联合食管癌切除术可进行全面系统的二野、三野淋巴结清扫,彻底清除上述淋巴结,而开放手术仅能清扫胸腔内及腹腔内部分淋巴结,无法彻底清扫左、右喉返神经旁淋巴结等胸腔内淋巴结及肝总动脉旁淋巴结、腹腔干淋巴结等腹腔淋巴结,存在遗漏转移淋巴结的可能。因此在手术方式的选择中,可全面清扫上述淋巴结的胸腹腔镜联合食管癌切除术优于经左胸单切口手术,结合其他淋巴结清扫范围影响预后的研究[6]及微创手术优势的相关研究[4-6,15],我们认为,胸、腹腔镜联合食管癌切除、胃食管左颈部吻合术在提高患者预后方面是更好的选择。术前根据影响淋巴结转移的因素进行仔细的术前准备、手术方式的选择,术中对上述淋巴结进行彻底清扫是改善手术效果、促进预后的关键因素之一。

3 讨 论

