“互联网+”背景下公立医院第三方支付应用研究
孙可文
(中国医科大学附属盛京医院,沈阳市 110004)
随着我国居民收入与医疗水平的提高和医疗保健意识的增强,我国居民的卫生医疗需求持续扩大,居民用于卫生医疗方面的支出也持续增加。根据《中国卫生健康统计年鉴》数据,城镇居民人均年医疗保健消费支出由2000年的4 998元升至2019年的28 063元,医疗保健支出占消费性支出的占比由2000年的6.4%升至2019年的8.1%。农村居民人均年医疗保健消费支出由2000年的1 670元升至2019年的13 327元,医疗保健支出占消费性支出的占比由2000年的5.2%升至2019年的10.7%。2010年至2020年大部分省份门诊病人次均医药费年均增长率在8%至12%,住院病人次均医药费年均增长率在6%以上[1]。由此可见,我国居民的医疗保健需求不断扩大,这对医院工作流程的优化和医疗效率的提升提出了新的要求。
1 我国公立医院第三方支付发展情况
1.1 发展历程及现状
第三方支付是指具备一定实力和信誉保障的独立机构,使用与银行或账户归属模式签约的方式,通过与银联或网联对接而促成交易双方进行交易的网络支付模式[2]。艾瑞咨询发布的《2021年中国第三方支付行业研究报告》显示,2020年第三方移动支付与第三方互联网支付总规模达271万亿元,发展势头迅猛[3]。在2014年5月,第三方支付经支付宝第一次引入医疗领域。在2016年6月,微信率先在深圳的医院试点微信支付绑定医保卡,首次实现了医保分解支付,即用户可通过第三方支付直接扣除社保支付部分后的医疗费用[4]。自此,第三方支付在医疗领域得以迅速推广,据不完全统计,使用第三方支付手段的全国三甲医院数量已超过700家,90%的省份和主要城市已得到覆盖,显著改善了患者排队时间长、缴费时间长、挂号等候难等问题,提高了患者满意度[5]。伴随着云计算、大数据、人工智能、物联网等技术的积累,以财付通、支付宝为代表的第三方支付方式已深入医疗领域的方方面面,不仅持续为就医患者提供预约诊疗、移动支付、床旁结算等便捷服务,也成为公立医院最主要的支付结算方式之一,其在改善患者就医体验、优化公立医院等医疗卫生机构工作流程、实现线上线下医疗服务的有效衔接等方面发挥着巨大的作用。
1.2 发展带来的风险
虽然第三方支付在医疗保健领域发展迅速,但发展背后的风险也不容小视,当前第三方支付应用于公立医院主要存在的风险点涉及法律风险、资金沉淀风险[6]等,具体如下。
1.2.1 法律风险。第三方支付首次用于医疗领域是2014年,在和医疗机构不断深化合作的过程中,相关的立法规范却没有及时跟上。中国人民银行于2010年将第三方支付服务纳入法律管制范畴,国家卫健委于2018年提出要对公立医院的第三方支付风险进行预警和防控。但当前并无对第三方支付用于医疗领域这一行为进行立法规范。此外,艾瑞咨询发布的《2020年中国第三方支付行业研究报告》显示,2019年支付宝和财付通两者合计份额占比高达93.8%,行业集中度较高[7],因此,未来第三方支付行业可能会面临国家反垄断制裁的风险。
1.2.2 系统信息风险。由于公立医院收入门类繁多,交易流程也相对复杂,由此对系统和网络的稳定性提出了很高的要求。若系统稳定性不佳或者网络极易出现延迟等故障,则会对相关的数据信息安全产生较大的威胁,不仅会增加工作量,导致患者就医体验不佳,更严重的可能会导致资金安全问题。
1.2.3 信息安全风险。第三方支付处于用户、医院、银行等环节的中心,因此信息安全风险在第三方支付环节显得尤为重要,若该环节信息遭到泄露,则会对其他各环节的资金流通和信息流通造成不良影响。若患者的信息遭到泄露,则会造成医患冲突。
1.2.4 资金沉淀风险。第三方支付平台除了充当信息和资金流通的枢纽外,自身也充当一个交易中介,起着代收、代管和代付的作用。交易过程中,患者首先将银行资金划转至第三方支付平台中,一段时间后资金才会划转至医院。医院将资金提现后,才能最终确认入账。因此,第三方交易平台存在着沉淀资金的可能。但是当前,我国并未对该类在途沉淀资金的归属做出明确规定,若缺乏有效监管,则可能会存在沉淀资金被第三方支付平台机构挪用的可能,造成资金损失。
2 公立医院第三方支付应用案例分析
2.1 S医院概况
样本S医院是一所大型综合性现代化数字化大学附属医院,学科齐全,综合实力强,历史悠久。经过百余年的传承与积淀,逐步形成了当前多院区一体化的发展格局,塑造了独具特色的医疗品牌。医院在信息化建设方面一直处于行业领先位置,在强有力的信息化支撑下,多个院区高度融合,实现一体化高效管理新格局。医院基于5G+物联网+互联网+医院,打造地区首家5G智慧医院,充分发挥自身优势,在智慧急救、智慧临床诊疗、智慧科研教学、智慧分级诊疗等领域实现全面智慧化提升,开启精细化、人工智能、无纸化和“万物互联”的新模式。
S医院第三方支付方式主要是财付通和支付宝。由图1可见,近5年S医院通过第三方支付渠道获得的收入呈逐年上升的趋势,尤其2020年以后发展较为迅猛。截至2022年,S医院通过财付通和支付宝取得的收入额较2018年提高了449.2%。在S医院第三方支付方式中,2018年支付宝占比64.6%,财付通占比35.4%。随后,财付通方式的使用比例不断提高,至2022年支付宝占比10.1%,财付通占比89.9%。从其变化可以看出,目前财付通支付方式较支付宝更受患者欢迎,这可能得益于微信软件在手机用户中的高渗透率。

图1 S医院第三方支付金额变化
2.2 S医院应用第三方支付带来的优势
2.2.1 优化患者就医流程,提升医生问诊效率。通过引入第三方支付方式,S医院积极探索优化就医流程的方式。如今,S医院各院区均有大量自助机投入使用,各楼层均有分布,且在人员密集区域还设有自助服务专区,方便患者体验一站式自助服务,使门诊患者的就医流程大大缩减,就医诊断效率大幅上升。S医院使用基于第三方支付方式的自助服务前后的就医流程见图2。实施第三方支付之后,前往S医院就医的患者经历的就医环节大幅度减少,由之前的最多8个环节缩减至最多4个环节,患者的就医流程得以显著优化,同时,该变化也大大提升了医生的看诊效率,能为更多的患者提供诊疗服务。
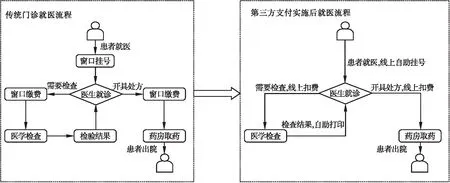
图2 S医院实施第三方支付前后就医流程变化图
2.2.2 提升患者就医体验,降低患者就医成本。在没有实施第三方支付手段之前,患者需到窗口现场挂号且无法提前获取当天的挂号信息,患者往往会面临到达医院窗口却发现无号可挂的窘状,且挂号难的问题也催生出号贩子这一扰乱就医市场秩序的违规行为,这些无疑会使患者付出更多的时间和金钱,让患者的就诊体验大打折扣。在实施第三方支付后,随着线上小程序的开发和自助机的使用,S医院的医疗信息更加透明,患者可以通过手机或者自助机预约挂号,也可线上查询医生信息,降低搜寻成本。这些无疑会减轻患者因自身信息劣势地位导致的时间浪费和金钱浪费,进而提升患者的就医体验。
2.2.3 缓解医院资源压力,降低医院运营成本。随着第三方支付的大规模使用,更多的患者会选择使用自助服务或手机缴费的方式就医,减少前往窗口排队挂号和缴费的次数,这一改变无疑会减轻医院服务窗口的工作压力,使一部分人力资源得到释放,医院可以借此进一步优化人力资源配置,改进人力成本结构。此外,随着第三方支付在医疗领域的进一步发展,如今也有更多的慢性病患者选择互联网渠道,通过手机线上复诊开方以及药物配送,进一步缓解医院的人力资源压力,降低医院的运营成本。
2.3 S医院应用第三方支付带来的风险
2.3.1 资金入账存在时滞性,在途资金存在风险。当患者使用第三方支付手段进行医疗服务付款时,资金并没有直接进入S医院的银行账户,而是先实时划入对应的第三方虚拟账户进行归集,于次日以汇总金额的方式划入S医院的银行账户,即当前第三方支付手段并未实现实时到账,而是次日到达S医院银行账户,这种方式在一定程度加剧了在途资金的风险。
2.3.2 财务管理模式需改变,财务对账难度上升。如今S医院存在账务与实际收付款存在误差的问题,该难题主要源于数据反映的时滞性和系统关联的差异性。S医院进行账务核对主要涉及第三方支付订单信息、医院信息系统(Hospital Information System,HIS)记账信息和医院银行账户的入账信息,涉及的系统和主体较多。当前各系统之间的数据传输无法做到完全同步,常常会出现各系统间数据反映不一致的问题。例如,患者向医院缴费,患者端显示扣款成功,而HIS或银行系统并未成功接收;或者医院向患者进行退费操作时,由于系统故障或网络传输问题,造成重复退费等,这些都对医院的账务管理提出了新的要求。此外,在日常账务处理过程中,有时会出现系统间数据传输失败、数据缺失等问题,产生异常订单等情况,增加了医院财务管理的难度。
2.3.3 患者隐私泄露风险增加。第三方支付平台处于资金流和信息流的枢纽,患者信息和资金都会经过第三方支付平台这一环节,而第三方支付往往依托于公用网络,这一类网络安全性较低,易受黑客攻击,存在信息泄露的风险。
通过对样本S医院的分析,可以得出,S医院第三方支付应用发展较为迅速,而这也是我国近些年公立医院第三方支付应用发展的一个缩影。对于S医院而言,第三方支付带来的优势有优化就诊流程、提高诊疗效率、提升患者就医体验、降低患者就医成本以及降低医院运营成本等。但同时,在新技术的使用过程中,医院也面临着在途资金风险加大、财务对账难度上升、患者隐私泄露风险增加等潜在风险。
3 公立医院应用第三方支付的建议
第三方支付的使用确实给公立医院的就医流程、就诊效率、运营成本的控制等方面带来显著的积极影响,但是通过第三方交易也会给医院的资金安全、账务管理、信息安全带来风险。因此,综合来看,公立医院应继续发挥第三方支付带来的“降本增效”作用,同时,也应该加强风险防范和控制,避免资金交易过程中发生过多的风险暴露。
3.1 优化支付合作方案,提升资金安全等级
针对在途资金风险,公立医院可以采取完善和第三方支付平台的合同制约的措施,在合同中合理设置第三方支付平台虚拟账户的提现频率,缩短资金在途的时间,进而可以减少在途资金风险,又可提高公立医院的资金流转效率。结合实际来看,大型公立医院一般采用次日提现到账的提现频率。此外,公立医院也可以和第三方支付平台在合同中约定资金安全保障条款,划分清楚公立医院自身和第三方支付平台在资金流转过程中的责任,设立资金安全风险储备金,提升资金安全等级。医院还应当建立网络支付故障应急机制,具备突发情况处理能力,当发现网络故障、交易异常、资金未按时回笼等异常动态时,应立即上报并采取措施防止资金流失,迅速联系相关部门查明原因,确保医院资金的安全性和数据的完整性[8]。
3.2 完善财务对账机制,建立多方对账新模式
从第三方支付的流程看,涉及患者第三方虚拟账户、患者医保账户、患者开立在HIS中的子账户、医院第三方虚拟账户、HIS中的总账户、医院开立在银行中的结算户等6个账户,涉及主体多,环节较复杂。因此,公立医院应不断完善财务对账机制,建立多方对账模式,加强公立医院资金安全管理,防范资金风险。对此,本文建议公立医院可采用“两次对账,三级核对”的多方对账新模式[9]。(1)两次对账,指的是患者进行医疗消费后,消费金额实时划入医院对应的第三方虚拟账户时,医院即进行首次对账;之后医院提现成功后,再进行二次对账,确保到账金额准确无误。(2)三级核对,指的是交易明细核对、日汇总金额核对和实际到账金额核对。具体而言,交易明细核对主要指HIS中的交易流水和第三方支付平台数据的核对;日汇总金额则是HIS交易流水数据、医院银行账户数据和医院第三方虚拟账户数据的总体核查和比对;实际到账金额则是指医院提现成功后,将到账金额和之前的日汇总金额的明细进行核对。通过对资金流进行多次核对,确保医院的资金安全。此外,医院还可以通过引进专业的对账软件平台,整合现有的渠道和端口,打通系统壁垒,构建第三方支付业务数据池,搭建一个能够对每笔业务实现精准监控的智能化聚合对账系统[10],提高对账准确度。
3.3 加强信息安全管理,防范信息泄露风险
为保证和谐的医患关系,医院需要注意保护患者的个人信息安全。对此,医院可以从交易流程上入手,应用数字签名、数字证书等验证方式,实现交易双方合法性和有效性认证,避免信息遭到窃取。此外,医院也需要加强支付系统的安全管理,可以采取合适的加密技术,例如128位的SSL系统对信息进行加密传输[9]。同时,医院在发布交易信息时,需注意只披露患者交易相关的信息即可,防止将患者的诊断信息传输出去,避免泄露患者隐私[11]。
3.4 健全内部控制体系,提高风险防范意识
支付安全作为财务风险管理中的重要组成部分,需要得到充分的重视。医院要不断建立健全内部控制制度,加强对第三方支付业务的监管,对涉及的各个环节定期或不定期地进行梳理和排查,及时总结经验,不断完善支付流程,从而将风险与隐患降到最低[12]。此外,还要积极培养财务管理人员的风险防范意识,加强对收费人员的业务技能培训,定期组织继续教育和专题学习等相关培训,提高人员专业水平和综合素养,确保财务风险防范工作落到实处。充分发挥财务管理的作用和价值,保证医院的第三方支付业务健康、持续、高质量发展。

