不同垂直骨面型骨性Ⅱ类青少年女性颞下颌关节锥形束CT测量分析
周 境,刘 怡
(北京大学口腔医学院·口腔医院,正畸科 国家口腔疾病临床医学研究中心 口腔数字化医疗技术和材料国家工程实验室 口腔数字医学北京市重点实验室,北京 100081)
颞下颌关节由下颌骨髁突、颞骨关节面及其间的软组织构成。髁突和关节窝的生长发育在一定程度上决定患者的骨面型[1],骨面型的不同也会形成不同的功能环境使关节发生适应性改建[2]。此外,有研究表明髁突的异常形态和位置与骨关节病的发生存在某种联系[3],而关节状态与正畸治疗的效果及稳定性密切相关,成功的正畸治疗建立在关节区对正畸反应正常的前提之下,病变的关节往往会使其功能环境及适应能力改变而产生非预期的结果[4]。
骨性Ⅱ类错牙合是临床中常见的一种错牙合畸形,其形成机制包括上、下颌骨矢状向不调以及前、后面高的垂直向发育不调[5]。为了维持咬合功能,上、下颌牙齿及牙弓、牙槽骨、颞下颌关节会表现出相应的代偿机制以掩饰骨性不调,形成相应的牙牙合及关节特征。此外,关节病患者常常表现为Ⅱ类骨面型[6],而关节病的存在会影响正畸治疗的效果及稳定性[4]。因此,探明骨性Ⅱ类患者在治疗前的颞下颌关节特征和患者颅颌面相关指标的关系,在此类患者的治疗中十分重要。
目前,针对Ⅱ类骨面型颞下颌关节特征的研究对象主要是成年女性,且研究结果尚有争议[7-9]。本研究将接受正畸治疗的主要人群——青少年女性作为样本人群,采用横断面研究的方法,应用大视野锥形束CT(cone-beam CT,CBCT)从三维层面分析不同垂直骨面型Ⅱ类患者的关节特征,为临床正畸治疗提供参考。
1 资料与方法
1.1 研究对象
本研究通过北京大学口腔医院生物医学伦理委员会审查(批件号:PKUSSIRB-202054053)。患者知情同意前提下,按逆向时间顺序筛选2015年2月至2020年6月于北京大学口腔医院正畸科初诊且拍摄大视野CBCT青少年女性患者资料80例。
纳入标准:(1)年龄11~14岁;(2)上牙槽座点-鼻根点-下牙槽座点角(subspinale-nasion-supramental angle,ANB)≥0°;(3)正面观面部无明显不对称,颏部偏斜≤3 mm;(4)恒牙列,或因恒牙先天缺失、阻生等原因相应乳牙滞留,且滞留乳牙可行使功能;(5)上、下牙弓宽度协调。排除标准:(1)先天性面部发育异常;(2)存在大面积龋坏或充填的患牙,或有冠修复体;(3)存在开牙合、前牙反牙合、锁牙合、闭锁性深覆牙合等创伤性咬合;(4)重度拥挤;(5)牙槽骨吸收超过根长1/3;(6)有关节疼痛、不适、张口受限史,或关节区影像明显骨质改变;(7)存在磨牙症等口腔副功能;(8)存在正畸治疗、颌面部外伤或手术、颌骨骨髓炎或肿瘤等可能影响到颅面部生长发育的病史。
将研究对象按照ANB及下颌平面角(Frankfort horizontal plane-gonion-gnathion angle,FH-GoGn)大小分为4组,每组20例:组1:骨性Ⅰ类均角(0°≤ANB<4°,22°≤FH-GoGn≤32°);组2:骨性Ⅱ类低角(ANB≥4°,FH-GoGn<22°);组3:骨性Ⅱ类均角(ANB≥4°,22°≤FH-GoGn≤32°);组4:骨性Ⅱ类高角(ANB≥4°,FH-GoGn>32°)。
1.2 CBCT数据采集
患者站位,目视前方,眶耳平面与地平面平行,头带及颏托固定头位,平稳呼吸,咬合于牙尖交错位,嘱患者勿吞咽。使用CBCT(NewTom VG,Volumetric Scanner,Aperio,Italy)进行360°旋转扫描,扫描平面与眶耳平面平行,正中矢状面与CBCT长轴一致,冠状面与地平面垂直,扫描范围15 cm×15 cm,包含眶上缘至下颌体下缘,设定管电压110 kV,管电流3.5 mA,曝光时间3.6 s,清晰度0.3 mm。所有扫描数据均以DICOM(Digital Image and Communications in Medicine)格式保存。
1.3 图像处理
使用Dolphin Imaging 11.95(Chatsworth,California,USA)软件读取扫描数据,并依据双侧眶耳平面与水平面平行(图1a)、正中矢状面同时通过颅底点(basion,Ba)与前鼻棘点(anterior nasal spine,ANS)(图1b)进行三维头颅影像再定位。
1.4 确定测量平面
(1)头颅侧位投影面(图2):在头颅侧位视图中,设定投照方向从右向左所获影像。(2)下颌升支矢状投影面(图3):在头颅侧位视图中,设定投照方向为从右向左,截取单侧下颌升支的投影平面。(3)髁突最大轴面(图4):在关节视图中,调整层厚0.5 mm,长度40.0 mm,由髁突顶部向乙状切迹逐层扫描,至所观察层面的内外径最大时的髁突层断面为髁突最大轴面。在垂直于髁突最大轴面的断面中,选取过髁突内外径中点且与之垂直的断面为髁突中心矢状面(图5a), 过髁突最大内外径且与之平行的断面为髁突中心冠状面(图5b)。
1.5 标志点及测量项目
1.5.1头影测量标志点及测量项目 按照上述方法获得头颅侧位投影面后,在Dolphin Imagining 11.95中进行定点及描记,测量蝶鞍点-鼻根点-上齿槽座点角(sella-nasion-subspinale angle,SNA)、蝶鞍点-鼻根点-下齿槽座点角(sella-nasion-supramental angle,SNB)、ANB、FH-GoGn大小(图2)。
1.5.2关节测量标志点及测量项目 参考以往的研究[7-9],在下颌升支矢状投影面上完成髁颈近远中倾斜度(condylar neck inclination,Cni)、髁头角(condylar head angle)、髁突长度(condylar length)、髁突高度(condylar height)的测量(图3)。在髁突最大轴面上测量髁突长轴角(condylar long axis angle)、髁突长轴径(condylar long axis diameter)、短轴径(condylar short axis diameter)(图4)。在髁突中心矢状面(图5a)上测量关节结节后斜面倾斜度(articular eminence inclination),关节窝深度(glenoid fossa depth)、宽度(glenoid fossa width),关节前间隙(anterior joint space,A)、上间隙(superior joint space,S)、后间隙(posterior joint space,P),通过公式ln(P/A),判定髁突在关节窝中的相对位置关系[10]:ln(P/A)<-0.25为髁突后移位;-0.25≤ln(P/A)≤0.25为髁突中位;ln(P/A)>0.25为髁突前移位。在髁突中心冠状面(图5b)上,测量关节内间隙(mesial joint space,Mes)、中间隙(middle joint space,Mis)、外间隙(lateral joint space,Las)。在冠状面(图6a)和矢状面(图6b)上定义关节窝最高点为关节窝中心点(glenoid fossa centre point,Fc), 测量Fc到FH平面的距离为关节窝垂直距(glenoid fossa vertical distance), 到蝶鞍点的矢状投影距离为关节窝矢状距(glenoid fossa sagittal distance,图6c、d), 到中心矢状面的距离为关节窝冠状距(glenoid fossa coronal distance,图6d)。按照测量顺序对患者进行编号,所有测量在2周内完成。
1.6 统计分析方法
应用SPSS(Version 20,IBM,Chicago,US)软件,使用Kolmogorov-Smirnov对各测量数据进行正态性检验,若数据符合正态分布,采用配对t检验分析各组双侧关节对称性;若不符合正态分布,则使用Wilcoxon符号秩检验。同时采用Levene检验分析各组年龄、头影测量值及关节测量项目的方差齐性,对符合正态分布且方差齐的项目,进行单因素方差分析(One-Way ANOVA)检测组间关节测量数据差异,对差异有统计学意义的项目使用最小显著差异t检验(least significant differencettest,LSD-t)法做两两比较;对不符合正态分布或方差不齐的项目,进行Kruskal-Wallis 检验,对差异有统计学意义的项目使用Kruskal-Wallis One-Way ANOVA(ksamples)进行两两比较。计算骨性Ⅱ类高、均、低角左右侧关节测量数据平均值,分析骨性Ⅱ类患者ANB角、FH-GoGn角与双侧关节测量项目平均值间的相关关系,对符合正态分布的测量项目选用Pearson相关性分析,不符合则选用Spearman秩相关分析。设置双侧检验水准α=0.05,P<0.05 为差异具有统计学意义,多重比较中应用Bonferroni法确定检验水准。
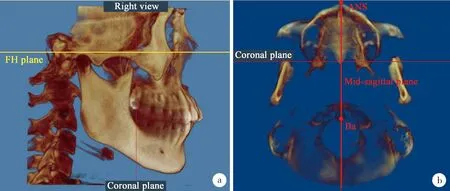
图1 a:眶耳平面与水平面平行;b:正中矢状面通过ANS点和Ba点
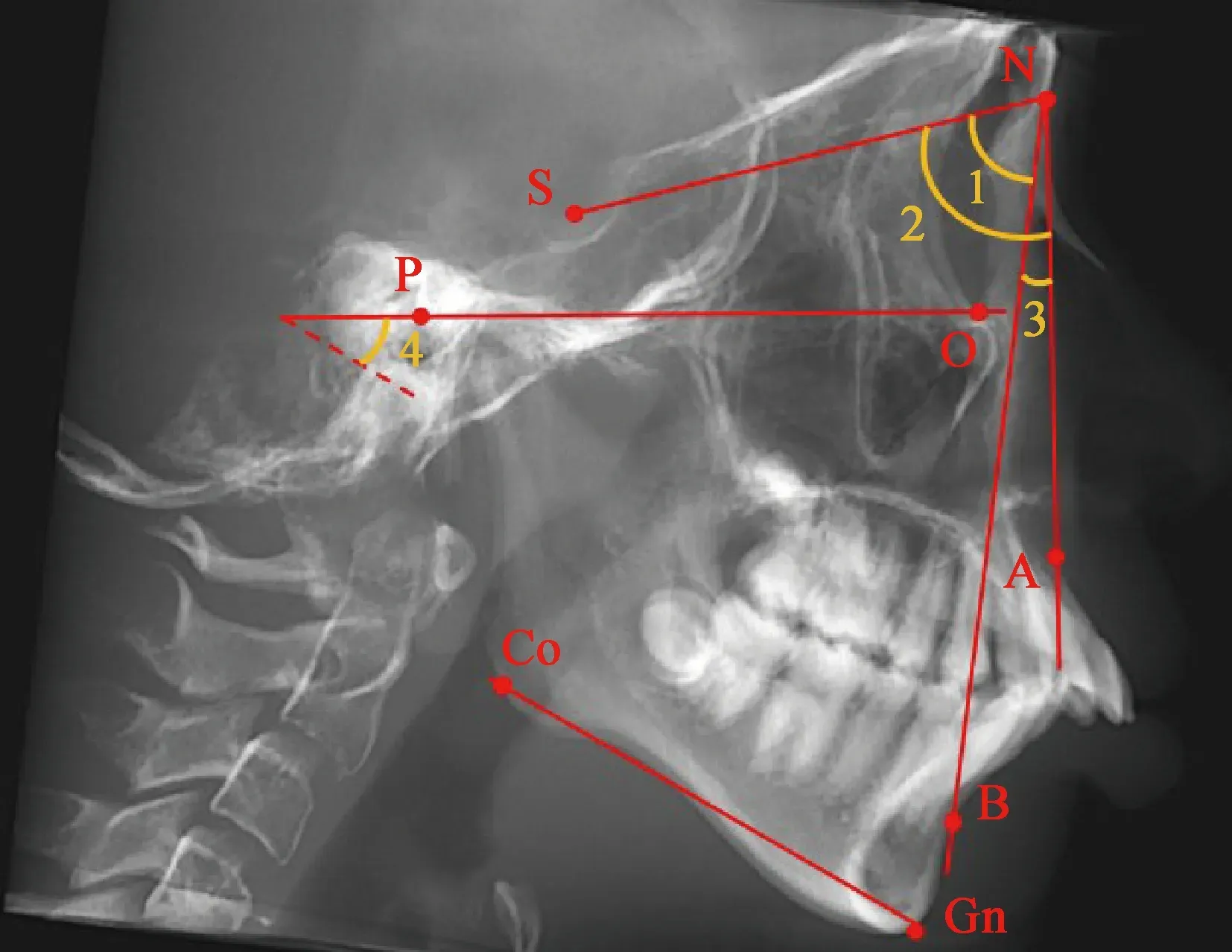
∠1, sella-nasion-supramental angle (SNB); ∠2, sella-nasion-subspinale angle (SNA); ∠3, subspinale-nasion-supramental angle (ANB); ∠4, Frankfort horizontal plane-gonion-gnathion angle (FH-GoGn). S, sella; P, porion; N, nasion; O, orbitale; A, subspinale; B, supramental; Co, superior point of the condyle; Go, gonion; Gn, gnathion.
2 结果
2.1 可靠性检验
在第一次测量2周后,使用随机数表抽取20例患者资料,由同一测量者重新进行定位、定点及测量,采用组间相关系数(intra-class correlation coefficient,ICC)检验测量者自身的可靠性,结果显示测量一致性良好(ICC: 0.834~0.999)。
2.2 各组年龄分布
使用单因素方差分析(One-way ANOVA)对各组的年龄分布进行检验,结果显示差异无统计学意义(表1)。
2.3 各组头影测量项目差异
使用单因素方差分析对各组头影测量项目进行检验,得出四组间差异存在统计学意义(ANB:F=39.59,P<0.01;FH-GoGn:F=133.68,P<0.01),Bonferroni法确定检验水准为0.008 3,LSD-t检验进行两两比较,组1 ANB角小于其余三组,差异有统计学意义(LSD-t1&2=-6.686,LSD-t1&3=-7.904,LSD-t1&4=-10.421,P<0.001);组4 ANB角大于组1和组2,差异有统计学意义(LSD-t4&1=10.421,LSD-t4&2=3.735,P<0.001);组3 ANB角大于组2,组4 ANB角大于组3,但差异不具有统计学意义。组4 FH-GoGn大于其余三组(LSD-t4&1=10.569,LSD-t4&2=19.987,LSD-t4&3=9.327,P<0.001),组2 FH-GoGn小于其余三组(LSD-t2&1=-9.418,LSD-t2&3=-10.661,LSD-t2&4=-19.987,P<0.001),差异具有统计学意义;组1与组3的FH-GoGn相近(表1)。

Co, superior point of the condyle; Cc, the center of the largest circle which fit the condylar head arc; Sg, inferior point of the mandibular sigmoid incisure; Cm, the intersection of the horizontal line passing Sg point and L2, which passing Cc point and parallel to the tangent of condylar posterior border. L1, distance between Co point and Cc point; L2, distance between Cc and Cm; L3, condylar height, the vertical distance between Co and Sg; Condylar length, L1 plus L2. ∠1, condylar neck inclination (Cni): posterior superior angle between tangent line of condyle posterior border and horizontal line; ∠2, condylar head angle: angle between condylar head and neck, i.e., anterior angle between L1 and L2.
2.4 各组左右侧关节对称性检验
使用配对t检验,对各组关节测量项目的左右对称性进行统计分析,结果显示关节窝冠状距在四组中均表现为右侧长于左侧(t1=2.341,t2=3.249,t3=2.656,t4=2.747,P<0.05);关节结节后斜面角度在骨性Ⅱ类各组中均表现为左侧比右侧更高(t2=2.512,t3=2.140,t4=3.644,P<0.05);此外,组1髁突长度(t=-2.476,P<0.05),组2关节窝矢状距(t=-2.247,P<0.05)和髁突长轴角(t=-2.515,P<0.05),组3髁颈近远中倾斜度(t=2.097,P<0.05)、关节前间隙(t=2.453,P<0.05)、关节窝垂直距(t=-3.980,P<0.01),组4髁头角(t=2.115,P<0.05)、关节中间隙(t=3.030,P<0.05)等测量项目在左右侧间差异均有统计学意义。在以上项目中,线距测量的差异大多小于1 mm,角度测量的差异在3°~6°(表2)。

∠1, condylar long axis angle: the angle between condylar mediolateral axis and mid-sagittal plane. L1, condylar long axis diameter: the largest mediolateral diameter of condyle; L2, condylar short axis diameter: the largest anteroposterior diameter of condyle, which perpendicular to L1.

Ei, inferior point of the articular eminence; Fs, superior point of the glenoid fossa; Fp, the intersection of posterior slope of glenoid fossa and a line which parallel to the Frankfort horizontal (FH) plane as well as passing through Ei point. When posterior slope shorter than the anterior, use the inferior point of it. ∠1, articular eminence inclination (Aei): angle between the best fit line of the posterior slope of articular eminence and the horizontal plane. L1, glenoid fossa depth; L2, glenoid fossa width. A, anterior joint space: the shortest distance from the most prominent anterior point of the condyle to corresponding glenoid fossa bone; S, superior joint space: the shortest distance from the most superior point of the condyle to Fs point; P, posterior joint space: the shortest distance from the most prominent posterior point of the condyle to corresponding glenoid fossa bone. Mis, middle joint space, the shortest distance from the condylar most superior point to corresponding glenoid fossa bone; Mes, medial joint space, the shortest distance from the middle point of the condylar most medial and superior point to corresponding glenoid fossa bone; Las, lateral joint space, the shortest distance from the middle point of the condylar most lateral and superior point to corresponding glenoid fossa bone.
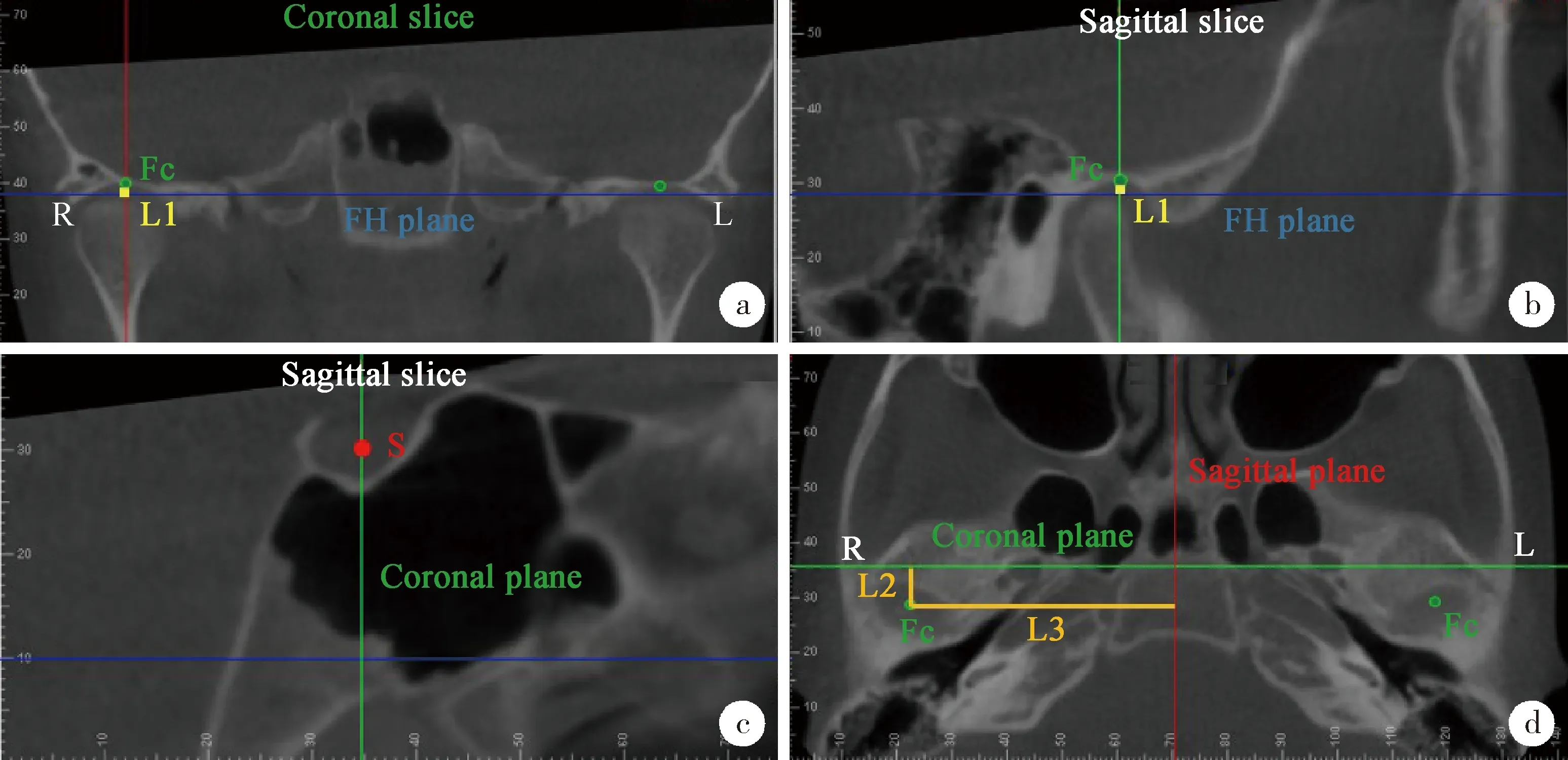
Fc, glenoid fossa centre point, the most superior point of glenoid fossa on sagittal and coronal plane; S, sella point. L1, glenoid fossa vertical distance, the vertical distance between Fc point and Frankfort horizontal (FH) plane, positive when Fc is higher; L2, glenoid fossa sagittal distance, the sagittal projection distance of Fc point to S point; L3, glenoid fossa coronal distance, the distance of Fc point to mid-sagittal plane.

表1 各组样本年龄及头影测量分布

表2 各组左右侧关节配对t检验(右-左,
由公式ln(P/A)计算髁突在关节窝中的位置,统计各组中双侧髁突位置对称和不对称的样本数,结果显示组4双侧髁突位置不对称的样本量最多(65%), 其余三组的样本比例相近(表3)。通过Fisher确切概率法得出不同组左右侧髁突位置对称性比例差异无统计学意义(P=0.268)。

表3 各组髁突位置对称性分析[侧(%)]
2.5 各组关节测量项目差异
两独立样本t检验分析可得,除组2关节窝冠状距右侧略大于左侧,差异有统计学意义外(t=3.26,P<0.05),其余各组双侧关节测量项目分布差异没有统计学意义。因相对于该项测量值[平均值±标准误:右侧(49.42±0.34) mm,左侧(47.70±0.40) mm;95%CI:右侧48.70~50.14 mm,左侧46.85~48.54 mm],有统计学意义的差异项差值较小[平均差±标准误:(1.73±0.53) mm,95%CI:0.65~2.80 mm],差异不明显,因此,将左右侧合并进行组间比较。采用Bonferroni法确定组间两两比较检验水准为0.008 3,结果显示组1与组3各测量项目差异无统计学意义,且二者的均值分布较近;在不同垂直向的Ⅱ类骨面型患者中,相对于其他组,组2关节上间隙(LSD-t2&3=3.408,LSD-t2&4=5.369,P<0.001)、外间隙(LSD-t2&3=2.767,P=0.006;LSD-t2&4=3.350,P=0.001)最大,组4关节窝垂直距最大(LSD-t2&4=4.561,P<0.001,LSD-t3&4=2.713,P=0.007), 差异有统计学意义;组2的关节窝深度最深,与组4相比差异有统计学意义(H=10.517,P=0.002);组4髁突长轴径(H=13.374,P<0.001)、关节内间隙(LSD-t2&4=-4.083,P<0.001)、关节中间隙(LSD-t2&4=-4.201,P<0.001)最小,与组2相比差异有统计学意义(表4)。

表4 各组关节测量项目差异
2.6 骨性Ⅱ类关节测量项目与头影测量指标的相关性分析
将组2、3、4测量数据合并为骨性Ⅱ类组,计算每个样本左右侧关节测量项目的平均值作为个体该项目的测量值,分析Ⅱ类人群关节测量项目与头影测量指标ANB及FH-GoGn的相关关系。结果显示,ANB与关节前间隙呈显著正相关(r=0.270,P=0.037),与髁突长轴角呈显著负相关(r=-0.296,P=0.022);FH-GoGn与关节上间隙(r=-0.488,P<0.001)、后间隙(r=-0.272,P=0.035)、内间隙(r=-0.390,P=0.002)、中间隙(r=-0.425,P=0.001)、外间隙(r=-0.331,P=0.010)、关节窝深度(r=-0.363,P=0.004)、关节结节后斜面倾斜度(r=-0.259,P=0.046)、髁突长轴径(r=-0.327,P=0.011)呈显著负相关,与关节窝垂直距呈显著正相关(r=0.370,P=0.004,表5)。

表5 骨性Ⅱ类颞下颌关节测量项目与头影测量指标的相关性分析
2.7 各组髁突位置分布差异
组1髁突位置以前位和中位为主,组3以前位和后位为主,后位髁突比例明显高于组1,差异有统计学意义(χ2=6.936,P<0.05)。组2、3、4髁突位置居于后位者多于组1,从组2到组4,后位髁突所占比例逐渐升高(表6)。

表6 各组髁突位置分布 [侧(%)]
3 讨论
颞下颌关节位置深在,结构复杂,临床检查常不能准确反映其内部情况,往往需要借助影像学手段。与X线片、传统体层摄影、CT等颞下颌关节区传统影像手段相比,CBCT具有成像清晰准确、体积小、扫描时间短、放射剂量低等优点,可任意调整观测方向,从三维层面观察颞下颌关节,提供更多关节区解剖细节[11],反映真实颞髁关系,解决了传统二维影像难以获取具有理想诊断价值的关节冠状位影像的问题[12]。CBCT显示关节骨组织的能力和测量精确度与高精度螺旋CT类似,甚至优于后者[13],但放射剂量、扫描时间和价格显著降低,还可以通过三维定量和三维重叠反映骨质变化情况。因此,本研究采用CBCT作为影像学手段。
现有关于不同骨面型与颞下颌关节之间关系的研究对象大多是成年女性[7-9],而正畸治疗的主要人群是恒牙列初期的青少年,与成年患者相比,这部分人群具有生长发育潜力,有望通过正畸治疗改善颞髁位置关系[9],从而营造更加有利的生长环境,达到理想的正畸效果。因此,本研究将11~14岁的青少年作为研究对象。颞下颌关节是下颌的重要生长区,其生长发育在20岁左右才会趋于停滞[14],所以,确保不同组样本的年龄分布相近是进行组间对比的先决条件。本研究中各组的年龄分布相近,差异没有统计学意义,可认为生长发育状况相近。此外,性别在关节骨性结构特征中可能发挥一定的作用[15-17],因此,本研究中各组均选用女性样本以规避性别带来的可能影响。
据统计,90%的关节病患者存在双侧髁突-关节窝关系不对称[18]。目前大多数研究都支持在无关节症状、无面部偏斜的人群中,无论何种矢状和垂直骨面型,左右侧关节形态和大小具有对称性[19-20],这与筛选时排除具有明显骨性偏斜的样本有关。然而,一些研究结果表明,左右侧关节存在一定程度的不对称:崔燕等[21]发现骨性Ⅱ类高角患者的关节前间隙左侧小于右侧,而关节结节后斜面角度和关节窝深度左侧大于右侧;还有研究显示,同一患者双侧髁突体积、长度、宽度、高度、关节窝顶厚度均存在差异[16]。本研究配对t检验的结果表明,各组患者的关节均存在一定的不对称现象,绝大多数项目差异较小且没有统计学意义,其中关节窝冠状距在所有组中都表现为不对称且差异有统计学意义,说明双侧关节位置更容易在横向上表现为不对称,但相对于该项目测量值,双侧关节差异均值较小;Ⅱ类患者的关节结节后斜面倾斜度均表现为左侧大于右侧,差异有统计学意义,尤以高角患者最为明显(-6.40°±7.84°),而Ⅰ类患者的关节结节后斜面倾斜度虽然存在差异,但无统计学意义。关节结节后斜面是下颌髁突进行运动时的功能面,其倾斜度与下颌运动轨迹密切相关,当双侧关节结节后斜面倾斜度差异较大时可能造成下颌运动过程中轨迹发生偏移,从而对双侧关节产生不同的应力作用,这可能是关节病患者多表现为Ⅱ类面型的原因之一[6]。此外,骨性Ⅰ类均角患者的双侧髁突长度,骨性Ⅱ类低角组关节窝矢状距、髁突长轴角,Ⅱ类均角组的髁颈近远中倾斜度、关节窝垂直距,Ⅱ类高角组的髁头角差异均有统计学意义,但差值较小,相对于测量值可忽略不计,双侧颅脑、骨骼及肌肉存在的发育不对称是这种现象产生的可能原因。髁突位置方面,除Ⅱ类均角组关节前间隙和Ⅱ类高角组关节中间隙左侧稍大于右侧,其余关节间隙差异未见统计学意义;左右侧髁突位置对称性差异亦无统计学意义,除Ⅱ类高角组左右侧髁突不对称比例较高(65%)外,其余三组比例相近,可能与本研究所选用的样本为无关节症状、无面部偏斜的健康人群有关。
对比骨性Ⅰ类和Ⅱ类均角组,所有的关节形态学测量项目差异均无统计学意义,而Ⅱ类均角髁突处于后位的比例明显高于Ⅰ类,差异有统计学意义(χ2=6.936,P=0.035), 这可能意味着Ⅱ类矢状骨型对关节的影响主要表现在髁突位置而非形态、大小。同时,本研究中针对骨性Ⅱ类患者ANB角与关节间隙的相关性分析显示,ANB与关节前间隙呈显著正相关(r=0.270,P=0.037),与关节后间隙有负相关趋势,但无统计学意义(r=-0.196,P=0.133),也在一定程度上表明加重的Ⅱ类关系有呈现髁突后位的倾向。目前,关于不同矢状骨面型患者的髁突大小是否不同尚无统一结论,Saccucci等[22]对骨性Ⅰ、Ⅱ、Ⅲ类患者关节大小进行测量,发现不同矢状骨面型患者的关节大小存在差异,但差异并不显著;同样,Katayama等[23]的研究也显示不同矢状骨面型患者的下颌体积大小差异没有统计学意义。而Hasebe等[8]的研究则表明,不同矢状骨面型的患者髁突高度与宽度存在差异,骨性Ⅱ类最小,骨性Ⅲ类最大。髁突位置方面,与本研究结论相反,Paknahad等[24]发现在均角人群中,与骨性Ⅰ、Ⅲ类患者相比,骨性Ⅱ类患者的髁突位置更加靠前,但也有与本研究相同的结论[21],认为骨性Ⅱ类患者的髁突位置更居于后位。这种差异性结果的产生可能与选用样本的年龄、种族以及使用的髁突位置计算方法有关。
垂直向不调的发生与上、下颌骨生长以及唇舌功能、牙齿萌出、牙槽骨的发育等多种因素相关,髁突作为下颌的重要发育区,在不同的垂直生长型中可能出现生长的不同[25]。此外,Nielsen[25]认为,前后面高的相对发育速度决定患者的垂直骨面型,后面高的大小不仅取决于髁突的生长方向及生长量,也与关节窝的位置密切相关。高角型患者的后面高生长不足,关节窝位置相对较高,均角者次之,低角组最低[26]。本研究中,骨性Ⅱ类高、均、低角组关节窝垂直距依次减小,相关性分析显示关节窝垂直距与FH-GoGn角间呈显著正相关(r=0.370,P=0.004),与上述结果一致。在关节窝形态方面,本研究中Ⅱ类低角的关节窝最深(H2&4=10.517,P<0.01),而关节窝宽度、关节结节后斜面倾斜度差异均无统计学意义;相关性分析显示,FH-GoGn与关节窝深度(r=-0.363,P=0.004)及关节结节后斜面角度(r=-0.259,P=0.046)呈显著负相关。其他研究也在发现不同垂直骨面型关节窝深度差异的同时,检出了关节结节后斜面倾斜度的不同,认为低角患者的关节窝深而陡,高角者浅而平,并提出这种差异可能是影响患者垂直向生长发育的因素之一:浅而平的关节窝对髁突的限制力差,在生长过程中髁突更容易发生顺时针旋转,产生向后、向下的生长趋势,从而形成高角骨面型;相反,深而陡的关节窝在生长过程中迫使下颌形成逆时针生长趋势,从而形成低角骨面型[7, 20]。由于颞下颌关节终身保持改建能力,也不排除关节窝不同形态的形成与各垂直骨面型患者的咬合力及肌肉收缩方向的不同有关。本研究发现关节结节后斜面倾斜度与FH-GoGn有显著负相关,但未发现关节结节后斜面倾斜度组间差异,其原因可能是相关系数比较小,在有限的垂直向变化范围内产生的影响也相对较小。此外,Costa等[27]的研究结果显示,与长面型相比,短面型男性患者表现出关节结节后斜面倾斜度与关节窝深度更陡且更深,而女性只表现为关节窝深度的差异,本研究也未得出关节结节后斜面倾斜度的组间差异,可能与选用样本均为女性有关。还有一些研究认为关节窝深度在不同矢状及垂直骨面型中保持恒定[9],大多数关节窝宽度研究都没有发现不同垂直骨面型间差异有统计学意义[7]。
髁突形态方面,Ⅱ类低角组的髁突长轴径相对于高角组更大(H2&4=13.374,P<0.01),而髁突短轴径三组间均值相近,相关性分析也显示FH-GoGn与髁突长轴径间呈显著负相关(r=-0.327,P=0.011),而与髁突短轴径间没有显著相关关系,这可能意味着垂直骨型对髁突大小的影响主要体现在横向,而前后向基本保持稳定,这也与本研究未发现关节窝宽度和关节前、后间隙的组间差异相呼应。此结论与Kurusu等[28]的结论相同,他们认为这种现象可能源于水平生长型患者的下颌骨本身就较为宽大。而一些研究结果显示,不同垂直骨面型患者的髁突长、短轴径均不同[7, 9, 20]。其余形态学指标,包括髁突长度和高度、髁突长轴角、髁颈近远中倾斜度、髁头角等在本研究均未见差异有统计学意义。针对这些指标的其他研究也未得出统一的结论,例如Burke等[29]的结果显示,不同垂直骨面型患者髁颈近远中倾斜度差异无统计学意义,但李晨[30]的研究则认为低角患者的髁颈近远中倾斜度更小,表现为髁突更加后倾;多数研究结果表明,不同垂直骨面型骨性Ⅱ类患者的髁突高度并无不同[7-8, 31],但有研究认为Ⅱ类低角患者的髁突高度更小[32],另一些则认为高角组髁突高度最小[33]。
本研究发现,反映髁突位置的测量项目中,患者的关节上、内、中、外间隙从低角到高角逐渐减小,关节前、后间隙与垂直骨面型组间差异无统计学意义;相关性分析显示,除关节上(r=-0.488,P<0.001)、内(r=-0.390,P=0.002)、中(r=-0.425,P=0.001)、外(r=-0.331,P=0.010)间隙与FH-GoGn呈显著负相关外,关节后间隙也表现出显著负相关(r=-0.272,P=0.035),但其相关系数相对较小,这可能是未能检出组间差异的原因。同样,Burke等[29]针对长面型和短面型的关节间隙研究显示,长面型患者的关节上间隙大于短面型,而关节前、后间隙差异无统计学意义;Lin等[7]的研究也表明,高角患者的关节上间隙更小。较小的关节上间隙意味着髁突-关节窝间的牵张力减弱,可能对患者髁突的生长发育产生负面影响。同时,较小的关节上间隙还可能表明关节盘后极区变薄,对关节盘的束缚力减弱,从而更容易导致关节盘前移位的发生,这也与骨性Ⅱ类高角患者是关节病易发人群的流行病学特点相一致[6]。本研究发现高角患者髁突后位的比例增加,与Kikuchi等[34]得出的下颌顺时针旋转者髁突位置更加靠后的结论相一致。这与一些研究中低角患者的髁突后移位比例较多[20]、高角患者髁突前移位[35]的结论相反,还有一些研究认为垂直骨面型与髁突位置无关[36]。这种差异性结果的产生可能与样本的纳入条件、关节影像学手段及关节间隙和髁突位置的测量和计算方式不同有关。
综上所述,即便在无关节症状的人群中,双侧关节也会存在一定的不对称现象,相对于垂直骨面型,Ⅱ类矢状骨面型可能并不是影响关节形态及位置的主要因素,而不同垂直骨面型颞下颌关节形态及位置的差异更多地体现在髁突和关节窝位置,高角患者的关节窝位置相对较高,髁突后位比例较大,关节上、内、中、外间隙较小,关节窝深度最浅,髁突长轴径最短,关节不稳定因素最多,在进行正畸治疗时尤其要注意高角患者的垂直向控制,以维持颞下颌关节区的健康。

