超声引导下竖脊肌平面阻滞的镇痛效果及对患者神经功能的影响
臧 波 韩春芝 周 蓓
开封市人民医院,河南 开封 475000
脊柱手术创伤性较大,广泛涉及皮下组织、肌肉和骨骼等,易引起术后严重的疼痛反应[1],临床多采用患者静脉自控镇痛(patient-controlled intravenous analgesia,PCIA)进行术后疼痛管理。阿片类药物是PCIA 常见的镇痛剂,可通过与中枢神经受体结合发挥镇痛效果,但反复使用易引起恶心呕吐、嗜睡、尿潴留等诸多不良反应,不利于患者术后康复[2]。超声引导下竖脊肌平面阻滞(erector spinae plane block,ESPB)主要通过向脊椎肌平面注射局部麻醉药,使其直接扩散进脊柱旁间隙并对多个神经组织发挥镇痛作用,注射点镇痛范围可覆盖脊柱手术区域覆盖范围,为术后镇痛提供有力保障[3]。目前该麻醉方法已逐步应用于临床,但关于其临床应用的有效性和安全性仍存在争议。本研究将ESPB 应用于脊柱手术患者,探究其镇痛效果及对患者神经功能的影响。
1 资料与方法
1.1 一般资料选取开封市人民医院95 例脊柱手术患者为研究对象。纳入标准:(1)符合临床手术指征,ASA分级I~Ⅱ级;(2)年龄18~70岁;(3)对本研究所用药物耐受,满足ESPB要求。排除标准:(1)其他脊椎疾病患者;(2)严重器质性疾病、凝血功能异常者;(3)入组前长期服用镇痛药物者;(4)手术部位有手术史者。ESPB 组和对照组一般临床资料比较差异均无统计学意义(P>0.05),见表1。
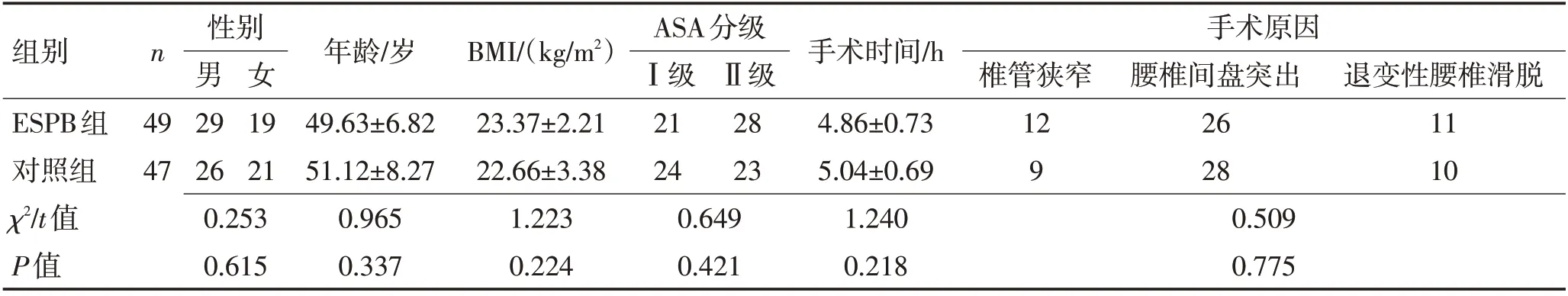
表1 2组一般临床资料比较Table 1 Comparison of general clinical data between the two groups
1.2 麻醉方法所有患者术前8 h禁食禁水。ESPB组麻醉前行ESPB,方法如下:患者取俯卧位,根据手术类型估计手术操作范围,并在腰椎目标阶段做好标记,采用超声探头自矢状位开始扫描定位,而后将探头向外移动进行关节突和椎体横突扫描,于其间凹槽内水平进针并触及横突骨质,向标记的腰椎阶段内注射0.5%罗哌卡因进行局部麻醉,每侧15 mL,观察20~30 min,如无异常反应则进行全身麻醉。对照组不给予ESPB,采用全身麻醉法,先建立静脉通路,并进行血压、心率等生命指标监测并控制麻醉深度,静脉注射丙泊酚(1.5~2.0 mg/kg)、舒芬太尼(0.3~0.6 μg/kg)、顺式阿曲库铵(0.15~0.20 mg/kg)诱导麻醉,完成气管插管并连接麻醉机通气,术中采用泵注丙泊酚(3~5 mg·kg-1·h-1)和瑞芬太尼(0.15~0.50 μg·kg-1·min-1)维持麻醉,根据患者情况调节麻醉药用量,维持血流动力学稳定,间断注射顺式阿曲库铵使脑电双频谱指数(bispectral index,BIS)维持在40~60。
术后镇痛:术毕患者清醒后48 h 内行PCIA,方法如下:将100 μg 舒芬太尼,10 mg 托烷司琼溶于100 mL生理盐水中以3 mL/h速度泵注,自控追加剂量0.5 mL/次,自控给药再充装时间15 min,患者自然状态下VAS评分>4分则可肌注帕瑞昔布钠(40 mg)补救镇痛。
1.3 观察指标(1)手术指标:统计2组诱导麻醉药用量、苏醒时间、气管导管拔管时间。(2)术后疼痛:分别于术后1 h、6 h、18 h、24 h、48 h 采用视觉模拟评分法(visual analogue scale,VAS)评估2 组疼痛程度,共10 分,分值越高表示疼痛程度越强。(3)PICA按压次数和补救性镇痛次数:比较术后48 h 内2 组PCIA 按压次数及补救镇痛次数。(4)神经功能:分别于手术前后取清晨空腹静脉血3 mL,低速离心分离血清,ELISA 法测定2 组血清脊髓神经生长因子(nerve growth factor,NGF)、脑源性神经营养因子(brain-derived nerve factor,BDNF)、神经营养素-3(neurotrophin-3,NT-3)水平。(5)不良反应:统计2 组术后不良反应发生情况,计算总发生率。
1.4 统计学方法采用统计学软件SPSS 22.0 处理数据。年龄、BMI、手术指标、VAS评分及神经因子水平等计量资料以均数±标准差(±s)表示,采用t检验,组内多时间点比较采用重复测量方差分析;性别、ASA分级、手术原因、不良反应等计数资料用例或百分率(%)表示,采用χ2检验。以P<0.05 为差异有统计学意义。
2 结果
2.1 手术指标比较ESPB组舒芬太尼用量、瑞芬太尼用量、顺式阿曲库铵用量、苏醒时间、拔管时间均显著低于对照组(P<0.05),见表2。
表2 2组手术指标比较 (±s)Table 2 Comparison of surgical indicators between the two groups (±s)
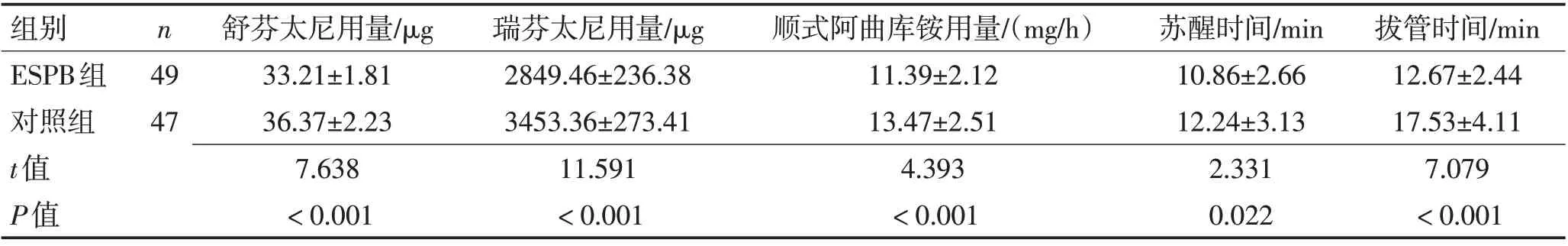
表2 2组手术指标比较 (±s)Table 2 Comparison of surgical indicators between the two groups (±s)
组别ESPB组对照组t值P值n 49 47舒芬太尼用量/μg 33.21±1.81 36.37±2.23 7.638<0.001瑞芬太尼用量/μg 2849.46±236.38 3453.36±273.41 11.591<0.001顺式阿曲库铵用量/(mg/h)11.39±2.12 13.47±2.51 4.393<0.001苏醒时间/min 10.86±2.66 12.24±3.13 2.331 0.022拔管时间/min 12.67±2.44 17.53±4.11 7.079<0.001
2.2 术后疼痛程度2组术后静息状态与咳嗽状态VAS评分均呈先增后减的趋势(P<0.05),且术后1 h、6 h、18 h、24 h、48 h VAS 评分组间对比差异有统计学意义(P<0.05),见表3。
表3 2组VAS评分比较 (分,±s)Table 3 Comparison of VAS scores between the two groups (scores,±s)
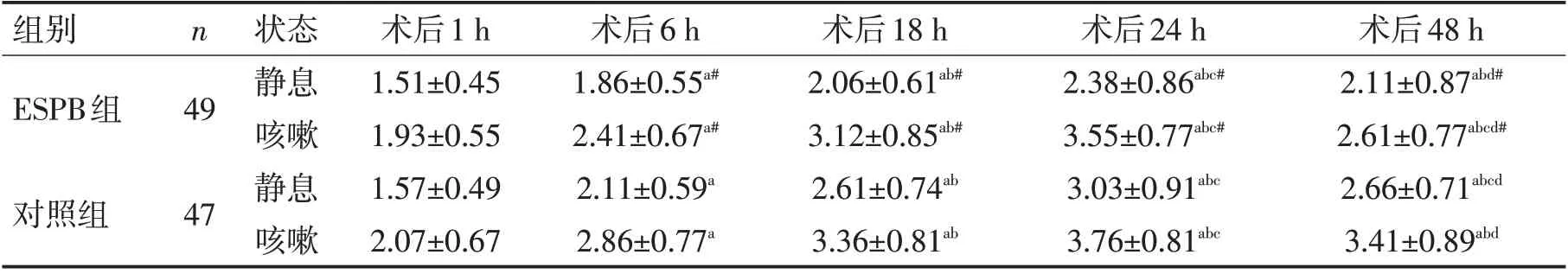
表3 2组VAS评分比较 (分,±s)Table 3 Comparison of VAS scores between the two groups (scores,±s)
注:与同组术后1 h比较,aP<0.05;与同组术后6 h比较,bP<0.05;与同组术后18 h比较,cP<0.05;与同组术后24 h比较,dP<0.05;与同时间点对照组比较,#P<0.05
组别ESPB组n 49对照组47状态静息咳嗽静息咳嗽术后1 h 1.51±0.45 1.93±0.55 1.57±0.49 2.07±0.67术后6 h 1.86±0.55a#2.41±0.67a#2.11±0.59a 2.86±0.77a术后18 h 2.06±0.61ab#3.12±0.85ab#2.61±0.74ab 3.36±0.81ab术后24 h 2.38±0.86abc#3.55±0.77abc#3.03±0.91abc 3.76±0.81abc术后48 h 2.11±0.87abd#2.61±0.77abcd#2.66±0.71abcd 3.41±0.89abd
2.3 PCIA按压次数和补救性镇痛次数比较ESPB 组PCIA 按压次数和补救性镇痛次数均显著低于对照组(P<0.05),见表4。
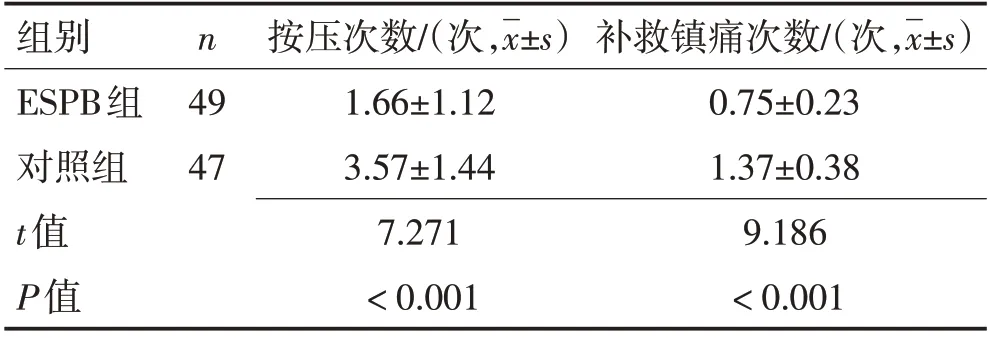
表4 2组按压次数和补救性镇痛次数比较Table 4 Comparison of the number of compressions and the number of rescue analgesia between the two groups
2.4 神经功能比较与术前相比,术后2 组血清NGF、BDNF、NT-3 水平均显著降低(P<0.05),且治疗后组间对比差异有统计学意义(P<0.05),见表5。
表5 2组神经功能比较 (±s)Table 5 Comparison of neurological function between the two groups (±s)
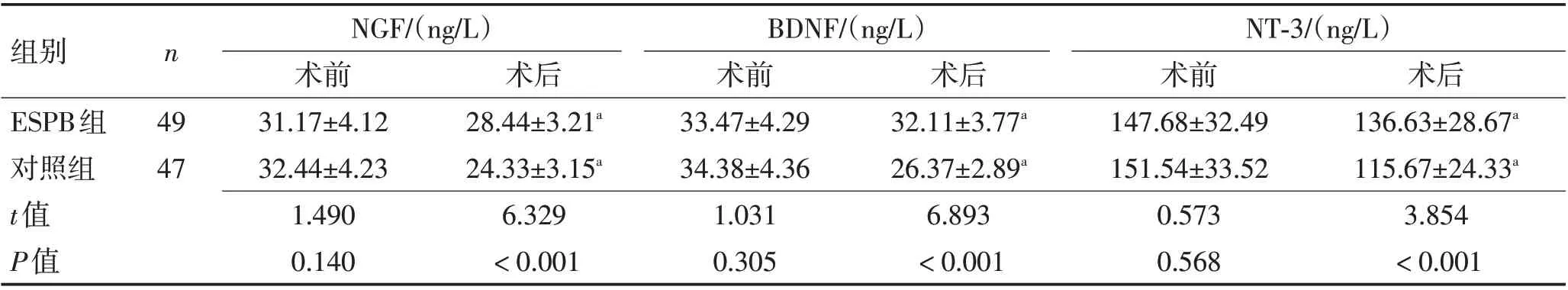
表5 2组神经功能比较 (±s)Table 5 Comparison of neurological function between the two groups (±s)
注:与同组术前比较,aP<0.05
组别ESPB组对照组t值P值n 术后136.63±28.67a 115.67±24.33a 3.854<0.001 49 47 NGF/(ng/L)术前31.17±4.12 32.44±4.23 1.490 0.140术后28.44±3.21a 24.33±3.15a 6.329<0.001 BDNF/(ng/L)术前33.47±4.29 34.38±4.36 1.031 0.305术后32.11±3.77a 26.37±2.89a 6.893<0.001 NT-3/(ng/L)术前147.68±32.49 151.54±33.52 0.573 0.568
2.5 不良反应观察组不良反应发生率6.122%(恶心呕吐1 例,嗜睡2 例),对照组为12.77%(恶心呕吐2例,嗜睡3例,尿潴留1例),2组比较差异无统计学意义(χ2=1.246,P=0.264)。
3 讨论
脊柱手术后疼痛主要是由于术中椎旁肌群剥离、椎间盘切除、椎管减压及对神经根的牵拉等创伤性操作导致的。该类手术时间较长、操作难度较大、术后患者恢复时间较长,往往引发持续性疼痛,不利于患者康复[4]。研究显示,减少术中刺激、围术期进行多模式镇痛可一定程度上减少神经功能损伤,因而镇痛方案的选择十分重要[5]。
传统局麻药浸润伤口、硬膜外镇痛或使用阿片类药物存在镇痛时间短、不良反应明显的弊端。ESPB 为新一代神经阻滞方法,与传统标记体位相比,可通过超声引导定位,将局麻药物直接注射到手术操作部位的椎关节凹槽内,避免了对椎旁间隙的误穿,操作简便、定位准确且安全性更高,相对于传统的椎管内阻滞,注射点较表浅,与主要脏器的间隔较远,可大大降低出血、气胸、神经损伤等风险[6-7]。研究表明,超声引导下的ESPB较胸椎旁神经阻滞更为简单快捷,镇痛效果更好,患者术中血气指标稳定性更高。本研究分别向标记的腰椎阶段关节凹槽的竖脊肌、菱形肌和斜方肌内注射0.5%罗哌卡因,每侧注射15 mL进行ESPB,术后从患者清醒开始48 h内进行PCIA,表明二者联合镇痛效果较单一采用PCIA更好,且围手术期阿片类药物和肌松药的使用量显著降低,患者术后拔管时间和清醒时间均较短,提示术前ESPB 可降麻醉药用量,减少麻醉影响,这主要是腰背部有竖脊肌覆盖,解剖结构显示,与其相连接的筋膜可从胸椎延至腰椎,腰段脊神经向下走形,于关节突和横突进入竖脊肌并向下发出分支,支配腰后部肌肉、关节组织,便于局麻药扩散。本研究局麻药主要注射于竖脊肌、腰椎横突间隙,药物可沿肌肉筋膜走形向两端扩散,使得相邻的脊神经段兴奋受到阻滞,故起到良好的镇痛效果,减轻术后疼痛反应,降低术中及术后阿片类镇痛药及激动药用量,减少补救性镇痛次数[10-11]。
研究发现,认知功能障碍是脊椎手术后常见症状,与手术操作引起的神经损伤及术中阿片类镇痛药的使用有关[12-14]。NGF 参与中枢神经元的生长发育、分化、特异性表达等,对神经元增殖分化及损伤修复具有重要作用,其水平降低可加重神经细胞损伤[15]。BDNF 与神经元的增殖分化相关,其水平受NGF影响,可通过与N-甲基-D-天冬氨酸受体作用调节脊髓反射反应,其水平升高可提高神经元的兴奋性,促进正常生命活动[16-17]。NT-3 是重要的生长因子,参与神经神经兴奋,控制神经活动。三者均对神经元生长起调节作用,其表达受到抑制均可加大神经损伤风险[18]。本研究显示,与术前相比,术后2组血清NGF、BDNF、NT-3水平均显著降低,且对照组降低幅度显著高于观察组,提示术前行ESPB可有助于降低神经损伤,主要与罗哌卡因的镇痛效果相关。罗哌卡因是一种长效局麻药,具有麻醉和止痛的双重作用,药效持续时间较长,对感觉与运动阻滞分离较为明显,神经毒性较低,术前行ESPB 可降低围手术期阿片类镇痛药用量,故神经损伤较小。观察组不良反应发生率略低于对照组,提示术前行ESPB更为安全。

