脊柱融合手术治疗高龄退变性脊柱侧凸的临床疗效及影响因素分析
成人退变性脊柱侧凸 ( adult degenerative scoliosis,ADS ) 是一种冠状面 Cobb’s 角 > 10° 的三维脊柱畸形,多见于 40 岁以上的患者
。随着人口老龄化,ADS 的发生率从 1.5%~29.4% 不等,比特发性脊柱侧凸 ( idiopathic scoliosis,IS ) 的发生率更高
。ADS 的冠状位 Cobb’s 角每年进展的程度是 1°~6°,通常伴有逐渐加重的轴向背部疼痛或腿部疼痛
。由于老年人口快速增长,更多的老年 ADS 患者在保守治疗无效的情况下会选择手术治疗
。由于活动受限,老年 ADS 患者常伴有多种合并症,如骨骼肌功能下降、心肺功能异常等
。虽然合并症可能会对临床结果产生负面影响,但在高龄患者,尤其是75 岁以上高龄 ADS 患者的治疗中,合并症对脊柱状况的影响仍缺乏相关报道
。此外,既往研究并没有给出影响预后的患者年龄大小的准确阈值,这会影响医师对患者病情的准确判断
。因此,迫切需要对年龄阈值进行分析。
Ragab 等
讨论了 70 岁以上腰椎管狭窄症患者进行手术治疗的有效性。其研究的结论是,高龄并不会降低患者的满意度,也不会增加与手术相关并发症的发生率。然而,既往研究并没有对 ADS 患者进行特别的讨论,这使得其研究结论是否可以应用于老年 ADS 患者的临床诊疗成为疑问。对于高龄ADS 患者,尤其是 80 岁以上的患者,积极处理哪些危险因素可以提高手术治疗的安全性和有效性,目前尚不清楚。因此,本研究纳入 2017 年 1 月至2019 年 1 月,318 例于我院接受经后路腰椎椎体间融合术 ( posterior lumbar interbody fusion,PLIF ) 的ADS 患者,评估其身体情况特点,探讨其中相关危险因素与老年 ADS 手术后临床疗效或相关并发症之间的关系,并进一步阐明年龄对治疗效果的影响;除此之外,本研究将详细讨论影响老年 ADS 患者预后的年龄阈值。
资料与方法
一、纳入标准与排除标准
1. 纳入标准:( 1 ) 手术时年龄 > 60 岁者;( 2 )冠状面 Cobb’s 角 > 10° 者;( 3 ) C
矢状面垂直轴( sagittal vertical axis,SVA ) > 50 mm 者;( 4 ) 腰痛伴腿痛者;( 5 ) 在治疗中接受 PLIF 治疗,并完成 2 年随访者。脊柱融合节段选择原则包括:( 1 ) 近端融合椎体固定在稳定区;( 2 ) 允许在融合区域内恢复脊柱矢状位序列;( 3 ) 融合节段的邻近节段未见明显退变表现;( 4 ) 固定端椎体无明显旋转;( 5 ) 近端融合椎稳定,后柱结构完整。
检察院审前监督权新论——以监察体制改革为视角的分析 ………………………………………………………… 刘甜甜(4.58)
2. 排除标准:( 1 ) 其它类型的脊柱侧凸者;( 2 )脊柱创伤者;( 3 ) 脊柱感染者;( 4 ) 既往有脊柱手术史者;( 5 ) 骨质疏松者。
二、一般资料
采用 Oswestry 功能障碍指数 ( oswestry disability index,ODI )、日本骨科协会 ( Japanese Orthopaedic Association,JOA ) 评分、腰椎僵硬残障指数 ( lumbar stiffness disability index,LSDI ) 和疼痛视觉模拟评分( visual analog scale,VAS ) 评估临床疗效。此外,还获取内固定节段数、减压节段数、估计失血量和手术时间。
三、数据收集
单变量线性回归结果显示 PJK (
= 0.043,
=0.012 )、内固定松动 (
= 0.054,
= 0.009 ) 与年龄呈正相关;脑脊液漏 (
= 0.108 )、假关节形成 (
=0.640 )、翻修手术 (
= 0.935 ) 与年龄无显著相关性( 表 4 )。
本组共纳入 318 例,其中男 131 例,女 187 例;年龄 60~93 岁,平均 ( 71.87±7.71 ) 岁。将患者分为年轻组 ( 年龄 < 80 岁,
= 252 ) 和高龄组 ( 年龄 ≥ 80 岁,
= 66 ),两组的基础临床资料见表 1。
采用站立位前后位及侧位脊柱全长 X 线片对患者进行评估。影像学测量包括:脊柱侧凸 Cobb’s 角( Cobb’s angle,CA ),脊柱侧凸累及脊柱节段远端椎体下终板与近端椎体上终板之间的夹角;矢状位垂直轴 ( sagittal vertical axis,SVA ),脊柱全长侧位 X线片中 C
铅垂线到 S
后上角之间的垂直距离;骶骨倾斜角 ( sacral slope,SS ),骶骨上终板与水平线之间的夹角;腰椎前凸角 ( lumbar lordosis,LL ),T
上终板与 S
上终板之间的 Cobb’s 角;骨盆投射角 ( pelvic incidence,PI ),S
上终板中心的垂直线与S
上终板中点与股骨头中心连线之间的夹角;骨盆倾斜角 ( pelvic tilt,PT ),S
上终板中心的重垂线与S
上终板中点和股骨头中心连线之间的夹角。除此之外,需要测量骨盆投射角减去腰椎前凸角的数值( pelvic incidence minus lumbar lordosis mismatch value,PI-LL )。
四、统计学处理
文丘里效应的原理为,当风吹过阻挡物时,在阻挡物的背风面上方端口附近气压相对较低,从而产生吸附作用并导致空气流动。文氏管的原理其实很简单,它就是把气流由粗变细,以加快气体流速,使气体在文氏管出口的后侧形成一个“真空”区。当这个真空区靠近工件时会对工件产生一定的吸附作用。
表1 中数据表明,年轻组吸烟人数多于高龄组(
= 0.041 )。高龄组高血压患病率明显高于年轻组(
= 0.004 )。但年轻组糖尿病患病率明显高于高龄组(
= 0.001 )。两组术后影像学参数均较术前明显改善(
< 0.001 );末次随访时脊柱畸形的 Cobb’s 角 (
<0.001 )、PI-LL (
< 0.001 )、SVA (
< 0.001 ) 明显大于术前参数。但在高龄组末次随访中,术前 SVA 与末次随访 SVA 差异无统计学意义 (
= 0.838 )。高龄组末次随访的 SVA 明显大于年轻组 (
= 0.001 )。因此,在随访过程中,高龄患者矢状面平衡逐渐接近术前状态。
印度最大的汽车和摩托车零部件经销商之一Bastian Solution已经安装了OTU换向台。它可用于所有的仓库,速度极快,每小时能将10,000个包裹配送至八个甚至更多不同的目的地。这种分拣机突出了OTU的优势,货物可沿着曲线被直接运输到右侧或左侧,或者直接运输到直滑槽。
结 果
一、一般情况与组间比较
本组大部分患者接受长节段 [ 平均 ( 5.33±1.76 ) 个节段 ]脊柱融合手术治疗。随访时间 24~60 个月。这些患者最常见的伴发疾病是心脏病( 32.70% )。在影像学参数方面,术后脊柱侧凸 Cobb’s角、PI-LL、SVA 较术前明显改善 (
< 0.001 );末次随访时脊柱侧凸 Cobb’s 角、PI-LL、SVA 明显大于术前 (
< 0.001 )。在临床评分系统中,术后 ODI、腰痛 JOA、腰痛 VAS 评分较术前明显改善 (
<0.001 );此外,与术后相比,末次随访 ODI、腰痛JOA、腰痛 VAS 评分和 LSDI 明显改善 (
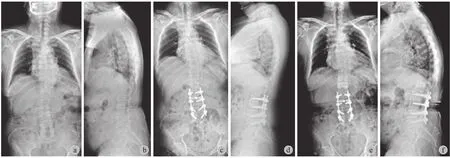
< 0.001 )。胃肠道功能障碍的发生率最高,为 13.21%。PJK 是最常见的手术并发症 ( 25.16% ) ( 图 1 ),翻修手术发生率为 14.47%。因此,ADS 患者的手术治疗效果良好 ( 表 1 )。
2型糖尿病是糖尿病最常见的一种类型,以血糖升高为主要特点,据一项报道显示,目前全球约有4亿人患有糖尿病,而我国糖尿病患者居于世界之首[1] 。2型糖尿病多发生于中老年人群,而随着我国人口老龄化的趋势,老年2型糖尿病的患者数较以往明显增多,需要积极治疗[2] 。近年来笔者将护理干预应用于社区老年2型糖尿病患者之中,取得了理想的效果,现报道如下。
与冠状位失平衡相比,矢状位失平衡对术后结果的影响更为严重
。因此,在脊柱矫形手术中恢复脊柱正常矢状位序列是非常重要的。Cho 等
探讨了 ADS 患者长节段后路内固定后矢状位平衡恢复不佳的危险因素,其在研究中回顾了 45 例平均年龄为 64.4 岁的患者,发现矢状位平衡恢复不佳主要与腰骶交界处假关节形成或内固定失败有关。然而,上述研究中纳入患者的平均年龄偏大,并且没有充分讨论患者的合并症对高龄 ADS 患者临床疗效的负面影响。本研究中的影像学参数显示 ADS 患者在手术治疗后的脊柱平衡状态有明显的改善。然而,随着随访时间的延长,年轻组和高龄组的部分患者会出现 ADS 的矫正失败。与年轻组相比,高龄组患者在末次随访时 SVA 矫正明显缺失,这种情况的可能原因为老年患者的运动系统功能较差。既往研究指出,高龄 ADS 患者更容易出现髋关节和背部伸肌无力,导致术后脊柱矢状位失平衡;由于骨盆前倾与髋关节伸肌无力有关,因此髋关节伸肌无力也可能导致手术治疗后持续的腰椎前凸角降低,甚至是腰椎反曲
。由于在高龄 ADS 患者中,腰背部及髋部伸肌无力较为常见,因此椎弓根螺钉内固定系统很难使其恢复最佳脊柱序列。脊柱畸形矫正不足会加速相邻节段的退变,当未固定的脊柱节段随着患者随访时间的延长而再次出现退变时,矢状位失平衡将会再次出现
。在高龄 ADS 患者中,即使 SVA在手术治疗后纠正到了较为理想的范围,脊柱矢状位失平衡也会随着时间的推移而逐渐进展
。本研究结果显示,随着随访时间的延长,高龄 ADS 患者的 SVA 逐渐接近术前状态,这与手术治疗中采用长节段或短节段内固定术无关。既往研究指出,高龄ADS 患者脊柱畸形手术费用较高,PJK、椎弓根螺钉松动、脑脊液漏等手术并发症发生率较高
。本研究中,高龄 ADS 患者的脑脊液漏发生率高于年患者,这是由于高龄患者解剖结构之间的粘连较严重所致。这表明高龄 ADS 患者的手术风险高于年轻患者
。因此,对于高龄 ADS 患者而言,脊柱畸形手术并不是保持矢状位平衡的好方法。
二、患者年龄与临床疗效的相关性
单变量线性回归分析发现,末次随访 SVA(
= 0.129,
= 0.021 )、术后 ODI (
= 0.219,
<0.001 )、术后 JOA (
= 0.197,
< 0.001 ) 与年龄呈正相关 ( 表 2 )。
单变量 Logistic 回归结果显示,感染 (
= 0.278 )、心肺疾病 (
= 0.767 )、胃肠功能障碍 (
= 0.148 )、肾衰竭 (
= 0.276 ) 与年龄之间无显著相关性 ( 表 3 )。
通过电子病历系统收集患者的年龄、性别、吸烟情况、体质量指数 ( body mass index,BMI )、其它病史及合并症情况。术前合并症主要包括高血压、糖尿病、冠心病、心律失常、骨质疏松、肺部疾病、胃肠疾病、肾脏疾病。并发症分为内科并发症 ( 感染、心肺疾病、胃肠功能障碍、肾衰竭 ) 和外科并发症 [ 近端交界性后凸 ( proximal joint kyphosis,PJK )、内固定物松动、脑脊液漏、假关节形成 ]
。PJK 的定义是近端交界角 > 10° 或至少比术前测量增加 10°
。内固定松动的定义包括螺钉尖端位置改变超过 3 mm;螺钉与终板之间的夹角变化超过 5°
。
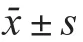

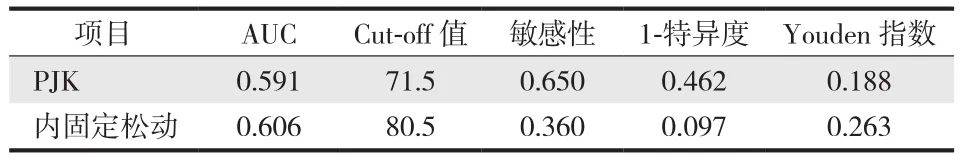
采用 ROC 曲线分析计算年龄对预测 PJK 及内固定松动风险的阈值 ( cut-off 值 )。结果显示,年龄对PJK 和内固定松动的预测阈值分别为 71.5 ( 曲线下面积,area under curve,AUC = 0.591 ) 和 80.5 ( AUC =0.606 ) ( 表 5 )。
讨 论
ADS 的手术治疗已被证明是有效的。然而,只有少数研究评估了手术治疗老年患者的有效性,特别是 80 岁以上的老年患者
。尽管手术治疗ADS 的疗效较好,然而手术治疗对于高龄患者会造成巨大的生理负担。常见的生理负担包括暴露手术节段,使用截骨术,失血量较高和预先存在的内科合并症
。本研究具体分析了年轻与高龄 ADS 患者的差异。结果表明,ADS 的手术治疗对高龄患者有很大的益处。手术治疗后,高龄患者的临床指标较基线明显改善,说明高龄 ADS 患者采用手术治疗是合理的。本研究结果显示,高龄 ADS 患者与年轻患者在高血压和糖尿病发生率上存在明显的组间差异。据报道,围术期并发症的风险增加可能影响术后临床疗效
。因此,患者的年龄增加可能通过相关并发症风险增加,从而影响术后的临床疗效。为了进一步了解患者年龄对术后疗效的影响,将并发症分为内科相关并发症和外科相关并发症
。本研究结果显示,高龄与年轻 ADS 患者在并发症的发生方面差异无统计学意义。此外,单变量 Logistic 回归结果显示,并发症与患者年龄无显著相关性。而PJK、内固定物松动、脑脊液漏等外科相关并发症的发生率,高龄患者明显高于年轻患者。提示高龄ADS 患者应重视外科相关并发症的发生。
两组术后 ODI、腰痛 JOA、腰痛 VAS 评分较术前明显改善 (
< 0.001 );此外,与术后评分相比,末次随访 ODI、腰痛 JOA 明显改善 (
< 0.001 )。年轻组和高龄组末次随访的腰痛 VAS 评分明显低于术后 (
= 0.032,
= 0.009 )。年轻组末次随访 LSDI 明显低于术后 (
< 0.001 )。但在高龄组中,术后 LSDI与末次随访差异无统计学意义 (
= 0.423 )。年轻组术后 ODI (
= 0.029 )、腰痛 JOA (
= 0.014 ) 明显低于高龄组。年轻组 PJK (
= 0.018 )、内固定松动(
= 0.004 )、脑脊液漏 (
= 0.020 ) 发生率明显低于高龄组。其它项目组间差异无统计学意义。
手术治疗的主要目的是改善高龄 ADS 患者手术治疗后的运动功能
。Yagi 等
指出,尽管随着术后随访时间的延长,ADS 患者的改良衰弱指数( modified frailty index,mFI ) 和 Charlson 合并症指数( charlson comorbity index,CCI ) 可能会逐渐升高,术后临床疗效可能会下降,并发症发生率可能会增加,但是 ADS 患者在手术治疗后与术前相比,均获得了良好的临床效果和较低的并发症发生率。在末次随访中,年轻组和高龄组的 JOA 评分和 ODI 评分组间差异无统计学意义。这提示高龄患者需要较长的恢复时间才能实现术后运动功能的恢复。单变量线性回归分析结果显示,术后 DOI 评分、JOA 评分与 ADS 患者年龄呈正相关。JOA 评分更侧重于患者的客观运动功能,而 VAS 评分、LSDI 和 ODI 更侧重于患者的主观感受
。这说明与年轻组相比,手术治疗对改善高龄组 ADS 患者的客观运动功能比主观感受更有效。
目前很少有研究能预测高龄 ADS 患者的手术治疗效果的准确年龄阈值
。此外,高龄患者的定义主要取决于研究人员的经验
。本研究的 ROC 曲线分析结果显示,ADS 患者的年龄可以预测 PJK 和内固定松动的风险。预测 PJK 和螺钉松动风险的阈值分别为 71.5 岁和 80.5 岁。这说明高龄 ADS 患者在接受手术治疗后很难避免手术并发症的发生。因此,在治疗高龄 ADS 患者时应当谨慎评估选择脊柱畸形矫形手术治疗的风险。
研究表明,植物中大多数MYB蛋白具有2个重复的MYB结构域(R2R3)。本研究经过序列比对发现,LhsorMYB12基因序列中存在R2、R3结构域,与其他物种的MYB转录因子结构域具有高度同源性(图3)。另外, R3结构域中还存在MYB和bHLH蛋白相互作用的特异性标签基序[24]。基因结构分析表明,LhsorMYB12由3个外显子和2个内含子组成,与拟南芥、苜蓿(Medicago truncatula Gaertn.)、葡萄(Vitis vinifera L.)的MYB基因结构类似(图4)。
本研究尚有不足:首先,本研究为回顾性研究,容易受到多种偏倚因素的影响。但是本研究采用较为细致的预测模型进行分析,并且在回顾相关 ADS 患者的过程中,严格按照纳入和排除标准筛选患者,因此与既往的危险因素分析研究相比更有意义。第二,本研究讨论了许多因素,而随访时间较短,会增加分析的难度以及混杂因素对结果的影响。但本研究采用严格的统计学方法将所有因素进行逐层分析,尽可能消除混杂因素,进而使结果更有说服力。因此,本研究中的结果对脊柱外科医师具有较高的参考价值。
1.6 统计学处理 采用SPSS19.0处理数据。计量资料以x±s表示,采用独立样本及配对样本t检验。计数资料计算构成比,采用χ2检验,等级分布资料计算构成比,采用秩和检验。P<0.05为差异有统计学意义。
综上所述,高龄 ADS 患者采用脊柱矫形手术治疗较为有效。高龄与年轻 ADS 患者的术后并发症发生率较为相似,但仍须重视高龄 ADS 患者的术后并发症。高龄 ADS 患者脊柱畸形手术费用较高,PJK、椎弓根螺钉松动、脑脊液漏等手术并发症发生率较高。因此,对于高龄 ADS 患者来说,脊柱畸形矫形手术的主要治疗目的并不是保持矢状位平衡处于正常范围以及改善患者的主观感受,而是改善患者的术后客观运动功能情况。预测脊柱畸形矫形术后发生 PJK 和螺钉松动风险的年龄阈值提示,高龄 ADS 患者在手术治疗后难以避免术后并发症的发生。因此,在高龄 ADS 患者的治疗方面,脊柱畸形矫形手术的选择应当慎重。
[1]Wong E, Altaf F, Oh LJ, et al. Adult degenerative lumbar scoliosis[J]. Orthopedics, 2017, 40(6):e930-e939. DOI:10.3928/01477447-20170606-02.
[2]Jimbo S, Kobayashi T, Aono K, et al. Epidemiology of degenerative lumbar scoliosis: a community-based cohort study[J]. Spine, 2012, 37(20):1763-1770. DOI: 10.1097/BRS.0b013e3182575eaa.
[3]Ploumis A, Transfledt EE, Denis F. Degenerative lumbar scoliosis associated with spinal stenosis[J]. Spine J, 2007,7(4):428-436. DOI: 10.1016/j.spinee.2006.07.015.
[4]Akbarnia BA, Ogilvie JW, Hammerberg KW. Debate:degenerative scoliosis: to operate or not to operate[J]. Spine,2006, 31(19 Suppl):S195-S201. DOI: 10.1097/01.brs.0000234732.43489.0f.
[5]Yagi M, Fujita N, Okada E, et al. Impact of frailty and comorbidities on surgical outcomes and complications in adult spinal disorders[J]. Spine, 2018, 43(18):1259-1267. DOI:10.1097/BRS.0000000000002596.
[6]Flexman AM, Charest-Morin R, Stobart L, et al. Frailty and postoperative outcomes in patients undergoing surgery for degenerative spine disease[J]. Spine J, 2016, 16(11):1315-1323.DOI: 10.1016/j.spinee.2016.06.017.
[7]Ali R, Schwalb JM, Nerenz DR, et al. Use of the modified frailty index to predict 30-day morbidity and mortality from spine surgery[J]. J Neurosurg Spine, 2016, 25(4):537-541. DOI:10.3171/2015.10.SPINE14582.
[8]Charest-Morin R, Street J, Zhang H, et al. Frailty and sarcopenia do not predict adverse events in an elderly population undergoing non-complex primary elective surgery for degenerative conditions of the lumbar spine[J]. Spine J,2018, 18(2):245-254. DOI: 10.1016/j.spinee.2017.07.003.
[9]Ragab AA, Fye MA, Bohlman HH. Surgery of the lumbar spine for spinal stenosis in 118 patients 70 years of age or older[J]. Spine, 2003, 28(4):348-353. DOI: 10.1097/01.BRS.0000048494.66599.DF.
[10]Carreon LY, Puno RM, Dimar JR 2nd, et al. Perioperative complications of posterior lumbar decompression and arthrodesis in older adults[J]. J Bone Joint Surg Am, 2003,85(11):2089-2092. DOI: 10.2106/00004623-200311000-00004.
[11]Zhang XN, Sun XY, Hai Y, et al. Incidence and risk factors for multiple medical complications in adult degenerative scoliosis long-level fusion[J]. J Clin Neurosci, 2018, 54:14-19. DOI:10.1016/j.jocn.2018.04.070.
[12]Yagi M, King AB, Boachie-Adjei O. Incidence, risk factors,and natural course of proximal junctional kyphosis: surgical outcomes review of adult idiopathic scoliosis. Minimum 5 years of follow-up[J]. Spine, 2012, 37(17):1479-1489. DOI:10.1097/BRS.0b013e31824e4888.
[13]Cho KJ, Suk SI, Park SR, et al. Risk factors of sagittal decompensation after long posterior instrumentation and fusion for degenerative lumbar scoliosis[J]. Spine, 2010, 35(17):1595-1601. DOI: 10.1097/BRS.0b013e3181bdad89.
[14]Jakola AS, Sørlie A, Gulati S, et al. Clinical outcomes and safety assessment in elderly patients undergoing decompressive laminectomy for lumbar spinal stenosis: a prospective study[J].BMC Surg, 2010, 10:34. DOI: 10.1186/1471-2482-10-34.
[15]Nanjo Y, Nagashima H, Dokai T, et al. Clinical features and surgical outcomes of lumbar spinal stenosis in patients aged 80 years or older: a multi-center retrospective study[J]. Arch Orthop Trauma Surg, 2013, 133(9):1243-1248. DOI: 10.1007/s00402-013-1808-4.
[16]Pellisé F, Vila-Casademunt A, Ferrer M, et al. Impact on health related quality of life of adult spinal deformity (ASD)compared with other chronic conditions[J]. Eur Spine J, 2015,24(1):3-11. DOI: 10.1007/s00586-014-3542-1.
[17]Soroceanu A, Burton DC, Oren JH, et al. Medical complications after adult spinal deformity surgery: incidence, risk factors,and clinical impact[J]. Spine, 2016, 41(22):1718-1723. DOI:10.1097/BRS.0000000000001636.
[18]Bhagat S, Vozar V, Lutchman L, et al. Morbidity and mortality in adult spinal deformity surgery: Norwich Spinal Unit experience[J]. Eur Spine J, 2013, 22(Suppl 1):S42-S46. DOI:10.1007/s00586-012-2627-y.
[19]Glassman SD, Bridwell K, Dimar JR, et al. The impact of positive sagittal balance in adult spinal deformity[J]. Spine,2005, 30(18):2024-2029. DOI: 10.1097/01.brs.0000179086.30449.96.
[20]Lee CS, Lee CK, Kim YT, et al. Dynamic sagittal imbalance of the spine in degenerative flat back: significance of pelvic tilt in surgical treatment[J]. Spine, 2001, 26(18):2029-2035. DOI:10.1097/00007632-200109150-00017.
[21]Kwon BK, Elgafy H, Keynan O, et al. Progressive junctional kyphosis at the caudal end of lumbar instrumented fusion:etiology, predictors, and treatment[J]. Spine, 2006, 31(17):1943-1951. DOI: 10.1097/01.brs.0000229258.83071.db.
[22]Wong AP, Shih P, Smith TR, et al. Comparison of symptomatic cerebral spinal fluid leak between patients undergoing minimally invasive versus open lumbar foraminotomy,discectomy, or laminectomy[J]. World Neurosurg, 2014,81(3-4):634-640. DOI: 10.1016/j.wneu.2013.11.012.
[23]Wang MY, Chang HK, Grossman J. Reduced acute care costs with the ERAS
minimally invasive transforaminal lumbar interbody fusion compared with conventional minimally invasive transforaminal lumbar interbody fusion[J].Neurosurgery, 2018, 83(4):827-834. DOI: 10.1093/neuros/nyx400.
[24]Rihn JA, Hilibrand AS, Zhao W, et al. Effectiveness of surgery for lumbar stenosis and degenerative spondylolisthesis in the octogenarian population: analysis of the Spine Patient Outcomes Research Trial (SPORT) data[J]. J Bone Joint Surg Am, 2015, 97(3):177-1785. DOI: 10.2106/JBJS.N.00313.
[25]Daniels AH, Smith JS, Hiratzka J, et al. Functional limitations due to lumbar stiffness in adults with and without spinal deformity[J]. Spine, 2015, 40(20):1599-1604. DOI: 10.1097/BRS.0000000000001090.
[26]Gerhardt J, Bette S, Janssen I, et al. Is eighty the new sixty?outcomes and complications after lumbar decompression surgery in elderly patients over 80 years of age[J]. World Neurosurg, 2018, 112:e555-e560. DOI: 10.1016/j.wneu.2018.01.082.

