全内镜下改良椎板间入路治疗融合术后 L5~S1椎间孔狭窄的临床疗效及安全性分析
曹峥 李振宙 赵宏亮 王金昌 侯树勋
脊柱融合手术常用于保守治疗失败的创伤或退变性脊柱疾病患者。随着椎弓根螺钉和金属棒固定技术的发展,通过器械维持稳定以促进骨融合的内固定技术迅速发展。伴随脊柱手术的增多,背部手术失败综合征 ( failed back surgery syndrome,FBSS ) 也越来越多。腰椎后路器械融合 ( posterior instrumented lumbar fusion,PILF ) 术后翻修手术也日益增多。其中椎间孔狭窄是 FBSS 最常见原因之一( 25%~29% )。
与 FBSS 相关的椎间孔狭窄通常需要翻修手术,如广泛的椎间孔减压。然而,硬膜外纤维化、瘢痕组织和解剖结构的改变显著增加了手术并发症如硬膜撕裂和神经损伤的发生率。因此,FBSS 患者的翻修手术成功率较低而且随翻修手术次数的增多逐渐下降。脊柱微创手术不需要大量肌肉剥离或神经暴露,术后并发症发生率较低。随着包括脊柱内镜手术在内的脊柱微创手术的发展,很多医师采用经椎间孔入路内镜手术进行 PILF 术后翻修并获得良好的临床疗效。但是特殊的解剖结构,如高或内聚的髂嵴或巨大的下垂的 L横突,限制了其在 L~S椎间孔的应用。后路的钉棒系统和后外侧植骨等也会增加经椎间孔入路减压手术的难度。PILF 术后 L~S椎间孔狭窄采用经椎间孔入路翻修面临挑战。回顾性分析 2015 年 1 月至 2018 年12 月,我院采用改良椎板间入路治疗的 11 例腰椎融合术后 L~S椎间孔狭窄患者,探讨其临床疗效和安全性,现报道如下。
资料与方法
一、纳入标准与排除标准
1. 纳入标准:( 1 ) PILF 术后出现 L神经根支配区放射痛,感觉、肌力下降者;( 2 ) 术前 MRI 和( 或 ) CT 显示椎间孔狭窄 [ L神经根周围至少一个方向上神经周围脂肪影消失和 ( 或 ) L神经根受压变形 ]且与症状体征一致者;( 3 ) 保守治疗 12 周无效者;( 4 ) 患者同意参加研究、接受随访并签署知情同意书者。
2. 排除标准:( 1 ) 腰椎过伸过屈位 X 线片示责任节段不稳者;( 2 ) 术前 MRI 或 CT 显示严重中央管狭窄者;( 3 ) 马尾综合征者;( 4 ) 双侧症状或多节段症状者;( 5 ) 系统性感染或出血倾向者;( 6 ) 不合作者和有不切实际期望者;( 7 ) 不愿意签署知情同意书者。
二、手术方法
所有患者术前均行选择性神经阻滞以明确责任神经根。因为椎间孔狭窄及内固定物和骨移植物的阻挡,L神经根阻滞难以经椎间孔入路实施,所有患者均经过下述经椎板间入路实施。患者取俯卧位,透视定位责任节段,用 20G 穿刺针在中线原切口处刺入,向外侧穿刺至椎间孔上内侧缘骨质处,透视确认后,沿骨质向腹侧推进,针尖在前后位上位于椎弓根内侧缘连线,在侧位上位于椎体后下缘。透视确认针尖位置后注射 2 ml 碘造影剂以确认扩散范围,随后注射 1 ml 0.5% 利多卡因和 1 ml( 40 mg ) 曲安奈德。神经根阻滞后嘱患者进行各种术前会导致疼痛的动作以评估阻滞效果。根据以下指标判断试验结果为阳性:随着针头的推进和造影剂的首次注射而产生典型疼痛,阻滞后出现相应区域的感觉障碍,最重要的是,注射后 2 h 内疼痛缓解良好。
所有患者均在清醒镇静镇痛下进行手术。患者俯卧于 C 型臂 X 线机透视的手术台上。术者站在症状侧对侧。透视确认责任节段椎板窗后,于中线原切口处取 1 cm 长纵形皮肤切口。将扩张器直接插入椎板窗上外侧边缘。将工作套管沿扩张器置入。正位 ( 图 1a ) 及侧位 ( 图 1b ) 透视确认工作套管尖端位置后,采用安全环锯系统切除 S上关节突尖部及腹侧部分。然后用安全环锯切除 L下关节突内侧和腹侧部分,最后切除 L侧隐窝的背侧部分 ( 图 1c )。每次调整环锯位置,均行侧位透视以确认套管尖端位置合适。随后置入内镜系统,在内镜监视下应用椎板钳、磨钻或超声骨刀等进行进一步减压 ( 图 1d )。斜向切除小关节的内侧部分及小关节外侧部分腹侧直至可以清晰看到椎间孔外侧部分以完成椎间孔减压。随着骨性结构减压完成,瘢痕组织可以很容易地从骨组织表面剥离,从而显露出上下椎弓根之间的范围。有时需要切除 L侧隐窝的背侧部分和 L椎弓根的内侧和尾端部分以充分显露 L神经根的发出位置并显露硬膜囊外侧,沿神经根方向向外侧显露出口神经根背侧及神经节。用小探勾探查神经根腹侧。最后完成 L神经根肩部、腋部和背侧自发出点至椎间孔外的充分减压。用拇指间歇性阻断冲洗液可以改变水压,神经根随之活动,从而确认减压效果。双极射频充分止血后,取出内镜,可吸收线皮下缝合切口。所有患者在手术次日进行 MRI 和 CT检查以观察骨性结构切除及神经减压范围 ( 图 2 )。
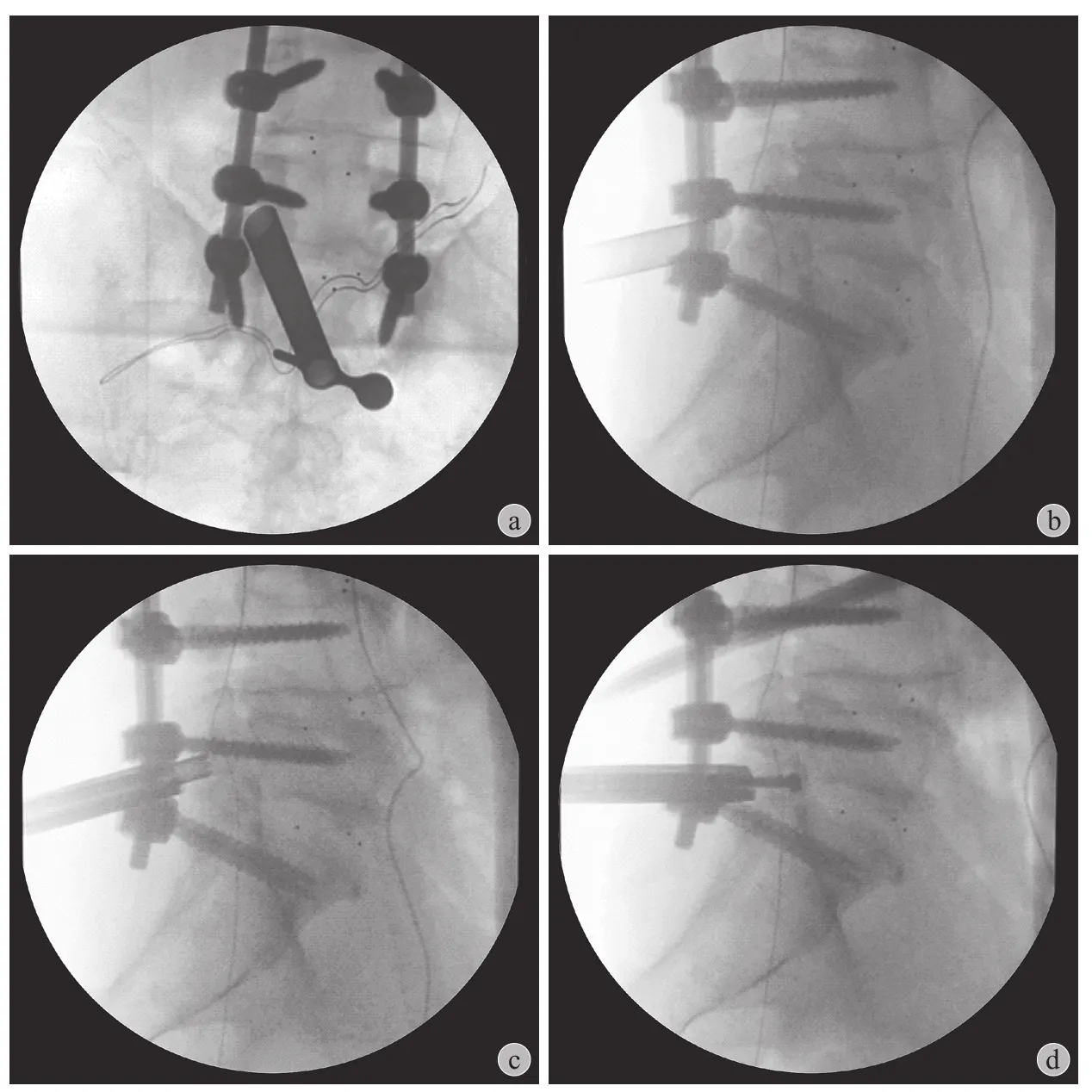
图1 术中透视 a:正位透视见工作套管尖端位于椎弓根内侧缘连线;b:侧位透视见工作套管位于椎间孔背侧;c:安全环锯系统切除 L5 侧隐窝的背侧部分;d:在内镜监视下应用椎板钳进行进一步减压Fig.1 Intraoperative fluoroscopy a: Tip of protective sleeve was located at the line of medial border of pedicles in the fluoroscopic anteroposterior view; b: Tip of protective sleeve was located at the dorsal of intervertebrale foramen in fluoroscopic lateral view;c: Trephine was used to resect the dorsal part of the L5 lateral recess; d: Further decompression was performed under the endoscope view with endoscopic Kerrison punch
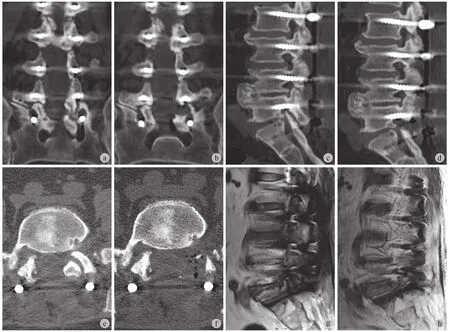
图2 术前、术后腰椎 MRI 及 CT 图像 a:术前 CT 显示侧隐窝区和椎间孔区背侧骨性结构;b:术后 CT 显示侧隐窝区和椎间孔区背侧骨性结构切除范围,可以减压 L5 神经根肩部和腋部区域;c:术前矢状位 CT 显示 S1 上关节突和 L5 椎体下终板骨赘挤压造成 L5~S1 椎间孔狭窄;d:术后矢状位 CT 显示切除 S1 上关节突后扩大的 L5~S1 椎间孔;e:术前轴位 CT 显示 S1 上关节造成 L5~S1 椎间孔区域狭窄;f:术后轴位 CT 显示切除 S1 上关节后扩大的 L5~S1 椎间孔,L5~S1 椎间孔自椎管内至椎间孔外获得充分减压;g:术前矢状位 MRI 显示L5 神经根在狭窄的 L5~S1 椎间孔内受压;h:术后矢状位 MRI 显示 L5~S1 椎间孔减压后 L5 神经根水肿但无受压Fig.2 Preoperative and postoperative computed tomography and magnetic resonance images a: Preoperative coronal CT image showed the bone structure of the lateral recess zone and intervertebral foramen zone; b: Postoperative coronal CT image showed that bone structure excision to ensure adequate shoulder and axillary decompression of L5 root; c: Preoperative sagittal CT showed L5 - S1 intervertebral foramen stenosis attributed to compression between the S1 superior articular process and the posterolateral osteophytes from the L5 vertebral endplate; d: Postoperative sagittal CT showed enlarged L5 - S1 intervertebral foramen after excision of the tip of S1 superior articular process; e: Preoperative axial CT showed the stenosis of the L5 - S1 intervertebral foramen caused by the hyperplasia of the S1 superior articular process; f: Postoperative axial CT showed enlarged L5 - S1 intervertebral foramen by resecting the tip of S1 superior articular process; Adequate decompression of L5 root all along its course was achieved;g: Preoperative sagittal MRI showed that the L5 nerve root was compressed at the L5 - S1 intervertebral foramen; h: Postoperative sagittal MRI showed the enlarged intervertebral foramen and the edema but uncompressed L5 nerve root
三、评价指标
分别于术前、术后 1 天、3 个月、6 个月、1 年和 2 年评价症状缓解情况。采用疼痛视觉模拟评分 ( visual analog scale,VAS ) 评估腰痛和坐骨神经痛。于术前、术后 3 个月、6 个月、1 年和 2 年应用 Oswestry 功能障碍指数 ( oswestry disability index,ODI ) 评估功能结果。于术后 2 年采用改良 MacNab标准对手术疗效进行评价。
四、统计学处理
采用 SPSS 26.0 软件进行统计学分析,腰痛和坐骨神经痛 VAS 评分和 ODI 评分进行方差分析。<0.05 为差异有统计学意义。
结 果
患者既往 PILF 术后主要症状缓解,L神经根支配区放射痛,感觉、肌力下降出现或加重于术后 1.5~6.5 年,平均 2.95 年。所有手术均顺利完成,手术时间 30~80 min,平均 45 min。无神经根损伤、硬膜撕裂、脑脊液漏、神经功能障碍加重、感染等并发症发生。与术前相比,术后 1 天、3 个月、6 个月、1 年和 2 年的腿痛 VAS 评分 (值分别为 623.154、752.323、654.867、789.191、808.508;值均为 0.000 ),术后 3 个月、6 个月、1 年和 2 年的腰痛 VAS 评分 (值分别为 6.806、6.328、5.376、5.500;值分别为 0.026、0.031、0.043、0.041 )、ODI 评分(值分别为 385.363、385.150、408.882、506.929;值均为 0.000 )均显著降低,差异有统计学意义( 图 3 )。与术前相比,术后 1 天腰痛 VAS 评分降低,差异无统计学意义 (值为 1.324;值为 0.277 )。2 年随访时的 MacNab 评分显示,优7 例,良 4 例。随访期间所有患者均未再接受翻修手术。
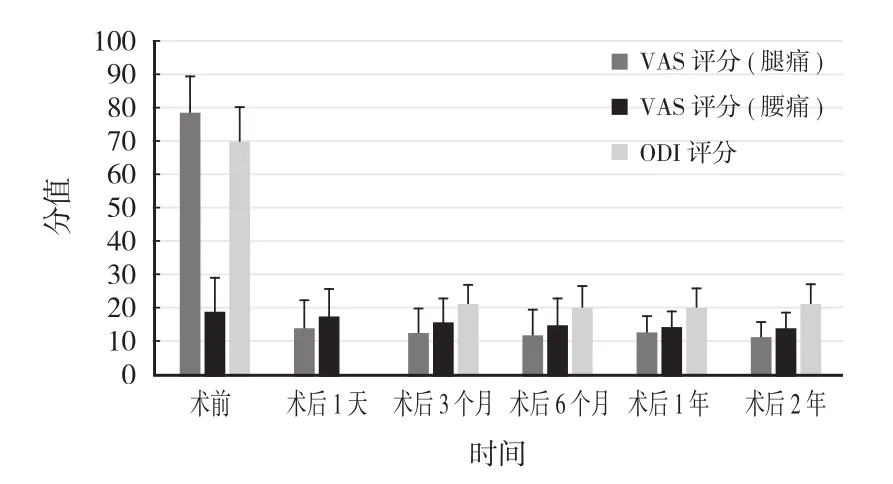
图3 术前和术后各时间点的腰痛和腿痛 VAS 评分和 ODI 评分Fig.3 VAS scores and ODI preoperation and at different time points postoperatively
讨 论
文献报道,腰椎融合术后累计再手术率 2 年时为 12.5%,4 年时为19.3%,翻修手术率呈逐年上升趋势。翻修手术策略需根据不同病因制订,对于腰椎融合节段椎间孔狭窄者,对目标神经根完全减压可有效缓解症状。传统方法需要原切口切开,拆除原有内固定,行椎间孔切开减压,但可能导致如出血、感染、硬脑膜撕裂和神经损伤等并发症发生。采用微创手术方式损伤更小,可能获得更好的临床疗效。相对于传统的开放显微手术,全内镜手术临床疗效相当,同时组织损伤更小,手术和住院时间更短,可以快速康复及减少护理成本。自从 Knight等报道了采用全内镜下腰椎间孔成形术治疗多种类型的椎间孔狭窄后,椎间孔入路和椎间孔外入路减压技术被广泛应用于治疗椎间孔狭窄和椎间孔外狭窄。多项研究表明,经椎间孔入路腰椎全内镜手术用于治疗因椎间孔狭窄、复发或残留的髓核及假关节等造成的持续的腰腿痛安全有效。然而,由于髂嵴、L横突、后外侧骨移植物、肥大的关节突和钉棒系统等的阻挡,经椎间孔入路技术在器械融合后的 L~S节段常难以实施。而经典的椎板间入路由于钉棒系统等的阻挡,在减压腰椎侧方椎管狭窄分类中的中间区和出口区时存在局限。而采用对侧椎板间入路椎间孔减压技术可有效治疗腰椎间孔狭窄等腰椎退变性疾病。但是全
内镜下对侧椎板间入路治疗器械融合术后 L~S椎间孔狭窄未见报道。
椎间孔狭窄神经根受压以下腰段最为常见,其中 L、L神经根卡压分别占 75% 和 15%。L神经根受压最常见原因之一是 L~S椎间高度下降。而且 L神经根的神经节通常在椎间孔内,其神经根 / 椎间孔比值最大,且其走行更加倾斜,这些特点使其更易受压。腰椎融合术后椎间高度存在一定程度下降。椎间融合器的移位和沉降以及后外侧融合的过度增生都可造成椎间孔狭窄出现相应神经根受压症状。有学者报道了融合节段椎间孔狭窄患者在翻修手术时已获得融合,但症状部位椎间孔高度明显下降。对于融合术后腰椎间隙高度下降 4 mm 以上,L~S节段是重要风险因素之一。而且长节段融合术后椎间隙高度下降比例更高,3 节段融合达 25%,4 节段融合达 50%。其原因和 S独特的解剖结构和位置相关。相对腰椎,S椎体较小,骨质较疏松,椎弓根宽大但较短,不具备典型的椎弓根结构特点,置钉时受髂骨等限制且多作为后路固定的最远节段,因此骶骨螺钉要承受更大应力更易松动,文献报道骶骨椎弓螺钉的松动率可达 11%~88%。并且螺钉固定后脊柱负重可使螺钉在椎体内沿矢状面纵向摆动,生理状态下可达 5°,因此在融合术后尤其是长节段融合术后L~S节段更易出现椎间高度下降。研究表明,腰椎融合术后腰腿痛最常见原因为腰椎间孔狭窄,其中 L和 L~S节段更常见,下位椎体上关节突肥大包括韧带和骨质肥大,椎间盘突出和纤维环的挤占导致椎间孔处神经根受压是先前腰椎融合手术失败的原因之一。在手术中需要首先去除上关节突尖部,因为在许多手术失败的病例中,它常常导致残余的未识别的狭窄。而且继发于椎间隙高度下降的腰椎上关节突前后半脱位减少了椎间孔的面积和高度( 图 2c )。融合术后椎间高度下降较为常见,显著的神经根受压与椎间隙后缘高度 ≤4 mm 及椎间孔高度 ≤ 15 mm 相关。因此解除出口神经根压迫需要部分切除上关节突以扩大椎间孔。通过椎间孔入路可以部分切除上关节突,而且可以探查并充分减压出口神经根的腋部。但是椎间孔入路难以探查和减压位于椎板和椎弓根之间的出口神经根肩部。而头端邻近节段侧隐窝狭窄有时与椎间孔狭窄合并,造成“双重挤压”,然而通常难以诊断和确定两个病变在病理过程中的累及程度。因此这种情况下也需要同时解除头端侧隐窝狭窄以获得神经根充分减压。椎弓根有时也会造成神经根在椎间孔处栓系,因此需要进行部分椎弓根切除。而且下腰椎神经根走行更斜,增加了它们对椎弓根挤压和椎间孔狭窄的易感性。过度的后外侧融合也会造成椎间孔体积缩小,从而引起症状。而对侧椎板间入路可以很容易地切除上关节突、椎弓根的内侧和下侧、椎间孔骨赘和突出的髓核,并且可以探查并充分减压入口区、中间区和出口区的神经根。
L背根神经节由感觉神经元组成,通常位于椎间孔内。它对机械压力的敏感性导致对 L背根神经节的刺激可产生或加重术后疼痛和感觉障碍。经椎间孔入路有可能刺激到出口神经根的神经节并造成术后麻木。据 Yeung 等报道,30 例内镜下椎间孔入路减压治疗的 FBSS 患者中有 4 例出现感觉障碍,2~4 个月后痊愈。在 Yao 等关于复发性椎间盘突出的翻修手术研究中,显微内镜腰椎间盘切除术 ( microendoscopic discectomy,MED ) 组的 2 例( 2 / 20 ) 和经皮内镜腰椎间盘切除术组的 2 例 ( 2 / 28 )术后出现了感觉障碍。Wu 等报道了 1 例 ( 1 / 16 )腰椎融合术后经椎间孔入路翻修术后下肢麻木。但是在本研究中未发现神经节损伤患者,主要是因为留存了原有内固定物,可以较多切除周围组织而不必担心造成术后节段不稳,从而可以避免刺激神经节。而且通过对侧椎板间入路,器械的进出和操作方向几乎和出口神经根方向一致,操作过程中不需要牵拉神经根刺激神经节。在内镜直视下可以清晰辨认镜下结构,且精细的内镜下器械刺激神经节风险更低。术者丰富的内镜手术经验和术前规划也是避免神经节刺激的原因。
硬膜撕裂和神经损伤是脊柱手术常见并发症。而在翻修手术中由于先前手术造成的解剖复杂性、瘢痕组织及周围组织粘连,其发生率更高。在翻修手术中,神经结构和周围组织之间普遍存在粘连,在这些粘连结构之间操作困难,并且有硬膜撕裂和神经损伤的风险。笔者在对侧椎板间入路翻修手术中采用如下方法避免此类并发症:首先,从安全位置开始手术,将安全环锯头端置于神经结构背侧及外侧的骨性结构,经 C 型臂 X 线机透视确认位置后先切除骨性结构,而后内镜即可获得充分的安全操作空间而不必剥离瘢痕组织或牵拉其中的硬膜囊和神经根等;其次,器械进入和操作时远离神经根和硬膜囊,在椎间孔操作时平行于神经根方向,可以降低神经和硬膜损伤风险,而且内镜手术中脑脊液漏比较隐匿,难以发现,通常也不需要特殊处理,并不影响术后恢复,可能也是未发现此类并发症的原因之一。另外本研究中病例数量较少,随病例数量的增多可能会出现此类并发症,但预计发生率并不会太高。
综上所述,全内镜下改良椎板间入路治疗融合术后 L~S椎间孔狭窄安全有效,可获得充分的神经减压,同时并发症发生风险较低。

