两种白内障囊外摘除术治疗硬核伴低角膜内皮细胞数白内障病人的疗效观察
许艳 秦佳音 赵蕴南 陈冬梅
目前,超声乳化白内障摘除加人工晶体植入术是治疗白内障的主流手术方式,其手术切口小,病人术后恢复快、效果好。然而偏僻地区或者高龄白内障病人通常晶状体核硬度大,在超声乳化术中需要更多的能量,手术难度增加,术中及术后易出现一些并发症,影响术后效果。目前研究认为,角膜内皮细胞密度<1000个/mm2是超声乳化术的相对禁忌证[1]。因此,对于硬核伴低角膜内皮细胞密度的白内障病人来说,选择囊外白内障手术更为合适。囊外白内障摘除术(extracapsular cataract extraction,ECCE)可避免过多的超声能量对硬核白内障病人的角膜内皮造成损伤。因此,本研究观察了两种不同ECCE手术方式对伴有低角膜内皮细胞密度的硬核白内障病人术后效果的影响,现将结果报道如下。
1 资料与方法
1.1 临床资料 本研究为回顾性病例对照研究,研究对象为2017年1月至2020年3月于我院眼科行ECCE的硬核伴低角膜内皮细胞密度的白内障病人65例(65眼),其中男29例,女36例,年龄71~87岁,平均(80.61±4.69)岁。纳入标准:(1)术眼晶状体核硬度按照Emery分级系统均属Ⅳ~Ⅴ级;(2)角膜内皮细胞密度<1000个/mm2;(3)手术过程顺利,无后囊膜破裂、切口渗漏等并发症发生。排除标准:(1)合并角膜不规则散光、角膜变性等角膜病变;(2)合并虹膜炎、青光眼、玻璃体混浊严重、视网膜疾病、高度近视等其他眼部疾病或全身性疾病不能耐受手术者;(3)有内眼手术史或眼部外伤史者。
1.2 方法 根据手术方式将其分为:A组33例(33眼),行双切口ECCE治疗;B组32例(32眼),行单切口ECCE手术治疗。2组病人年龄、性别、晶状体核硬度等基本资料差异均无统计学意义(P>0.05),见表1。所有病人均在手术前签署知情同意书。手术方法:A组采用双切口ECCE治疗,病人仰卧位,盐酸奥布卡因滴眼液术眼表面麻醉3次,病人均行球旁麻醉,常规消毒铺巾,开睑器开睑,聚维酮碘浸泡结膜囊90 s后充分冲洗干净,沿上方角膜缘剪开球结膜(10点钟方位至2点钟方位),上方角膜缘后1.5 mm 12点钟方位制作约7~8 mm反眉状巩膜隧道切口,不穿刺进入前房;再于10点钟位制作2.8 mm透明角膜切口穿刺进入前房,注入粘弹剂,连续环形撕囊(直径约6.5 mm)和水分离后,再经巩膜隧道切口刺入前房,板层刀扩大内切口,将晶状体核旋出囊袋至前房,使用粘弹剂保护,用圈匙将晶状体核托出,缝合巩膜切口使之密闭;再经透明角膜切口吸除剩余晶状体皮质,向前房及囊袋内注入粘弹剂,推注植入折叠式人工晶状体于囊袋内,注吸粘弹剂,检查切口水密良好,上方球结膜对位电凝;结膜囊内涂妥布霉素地塞米松眼膏,术眼遮盖,安返病房。B组采用单切口ECCE治疗,不制作透明角膜切口,所有操作均由巩膜隧道切口完成。2组病人均由同一名经验丰富的手术医生主刀完成。

表1 2组病人基线资料比较
1.3 观察指标 记录术中前房稳定情况、手术时长、术后并发症。病人术后随访6个月,记录术后1 d、1周、1个月、3个月时最佳矫正视力(BCVA)、中央角膜厚度(central corneal thickness,CCT)及术后6个月角膜内皮细胞密度、角膜散光度数的变化。视力检查采用国际标准视力表,CCT测量采用眼前节光学相干断层扫描仪,角膜内皮细胞检查采用全自动非接触式角膜内皮细胞分析仪检测,角膜散光数据采用全自动电脑验光仪测量,术源性散光度计算采用Alpin矢量分析法。
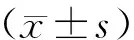
2 结果
2.1 2组术中情况和术后并发症发生情况 注吸皮质时,A组较B组前房更稳定(30眼比15眼,P<0.05);A组手术时长为(16.01±1.59)min,B组手术时长为(16.98±1.49)min,2组比较,差异无统计学意义(P>0.05)。2组病人术中均无后囊膜破裂,未行玻璃体切除术,未出现后弹力层脱离等并发症,且术后所有病人均未出现黄斑水肿、视网膜脱离及脉络膜上腔出血等并发症。
2.2 2组病人BCVA比较 术前2组病人术眼BCVA均≤0.1;术后2组视力均有提高,其中术后1 d 2组间视力差异有统计学意义(χ2=4.481,P=0.034),术后1周、1个月、3个月2组间视力差异均无统计学意义(P>0.05)。见表2。

表2 2组病人术后不同时间点BCVA≥0.5眼数比较(n,%)
2.3 2组角膜内皮细胞密度及术后内皮细胞丢失率比较 术前2组术眼角膜内皮细胞密度比较,差异无统计学意义(P=0.432);术后6个月,A组角膜内皮细胞密度显著大于B组(P=0.031),2组角膜内皮细胞丢失率差异具有统计学意义(P=0.027)。见表3。
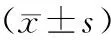
表3 2组角膜内皮细胞密度及内皮细胞丢失率比较
2.4 2组病人CCT比较 术前2组术眼CCT比较,差异无统计学意义(P=0.473)。术后1 d,2组术眼CCT均明显高于术前(P<0.05);术后1周、1个月时,2组术眼CCT与术前比较,差异均无统计学意义(P>0.05)。术后1 d、1周、1个月,2组术眼间CCT差异均无统计学意义,但2组术眼CCT差值均随时间逐渐减小。见表4。

表4 2组病人术前、术后不同时间CCT比较
2.5 2组病人角膜散光及术源性散光度数比较 2组术前、术后6个月术眼角膜散光度数差异均无统计学意义,2组角膜术源性散光度数差异亦无统计学意义。见表5。

表5 2组病人角膜散光度数及术源性散光度数比较
3 讨论
随着白内障手术微创技术的不断提高和人工晶体材料的不断升级改进,微切口超声乳化白内障手术已经逐步取代传统囊外白内障手术,成为白内障摘除术的主流手术方式[2]。但是对于超硬核白内障,超声乳化术需要更高的能量、更长的超声时间,术中的超声能量可能对角膜内皮细胞造成不可逆的损伤[3]。有文献报道,对于Ⅳ级及以上硬核白内障,超声乳化吸除术会导致角膜内皮细胞的丢失率达到13.36%~28.27%[4-6]。而ECCE通过巩膜隧道切口娩出晶状体核,对于超硬核白内障,可避免过多的超声能量对角膜内皮的持续损伤[7]。Ruit等[8]也指出,ECCE和白内障超声乳化手术的术后效果相似。然而,传统的小切口白内障术后角膜内皮细胞的丢失率仍然不低[9]。分析原因主要为,当晶状体核娩出时,手术器械或晶状体核块触碰角膜内皮造成机械性损伤、灌注液的快速大量冲刷以及注吸晶状体皮质和粘弹剂时前房塌陷使角膜内皮细胞受到损伤[10]。
本研究中,A组通过巩膜隧道切口娩出晶状体核,避免了过多超声能量对角膜内皮造成损伤,在晶状体核娩出后,缝合巩膜隧道切口,然后再通过透明角膜切口进行注吸皮质等操作,减少了注吸时前房涌动和大切口水流引起的内皮损伤,同时减少术中前房瞬间塌陷和手术器械接触角膜内皮和后囊膜的机会,从而减小了后囊破裂和内皮损伤的概率。同时,前房的稳定更有助于彻底吸出全周皮质。本研究观察到,A组由于通过透明角膜切口注吸,术中前房稳定性好,前房更深,眼内操作更方便,注吸晶状体皮质与粘弹剂的效率更高。
白内障术后角膜内皮的变化在术后3~6个月时稳定[11],故本研究选择观察术后6个月时的角膜内皮情况,结果显示A组的内皮细胞丢失率显著低于B组,A组在术后6个月时的角膜内皮细胞密度大于B组。说明双切口ECCE在术中对角膜内皮的创伤更小[12]。而且角膜内皮细胞密度等指标受眼内炎症反应的影响[13],本结果提示双切口ECCE较单切口ECCE的术后眼内炎症反应更轻。
本研究结果显示,2组病人的CCT术后初期均较术前显著增加,虽然2组间术后各阶段CCT差异均无统计学意义,但可以看出术后1 d、1周时,A组的CCT均略低于B组,而到术后1个月时,2组的CCT与术前相比已无明显差异。说明术后早期B组较A组眼内炎症反应更大。同时本研究观察到,术后1 d时2组病人BCVA≥0.5的人数占比差异有统计学意义,在术后1周、1个月、3个月时,2组间的视力已无明显差异。这是因为病人术后早期视力主要受术后眼内炎症反应、角膜水肿情况的影响,而随着术后眼内炎症反应的消退,角膜内皮细胞功能逐渐恢复,角膜水肿消退,病人的视力也得以恢复。
本研究采用7~8 mm长度的巩膜隧道切口,切口相对较大,核娩出时相对更容易。有术者为追求微创和减小术后散光,明显缩小巩膜隧道切口[14],但同时增加了手术难度,术中需要多次劈核,增加了对角膜内皮等眼内组织的损伤,术后短期内角膜水肿明显,术后视力恢复慢。有术者通过隧道切口的设计,达到了较好的手术效果[15],但其切口较复杂,手术难度较高,对术者有较高要求。本研究只是简单增加了透明角膜切口,术中唯独娩核通过大巩膜切口,达到了既娩核顺利又保证了术中前房稳定的目的,操作简单,同时取得了较好的手术效果,且并未因为增加切口而增加术源性散光。
综上所述,对于硬核白内障伴低角膜内皮细胞密度病人,通过双切口ECCE手术方式在术中能更好地保护角膜内皮和维持前房稳定,与常规ECCE相比,病人术后视力恢复更快。对于缺少先进手术设备、缺乏精湛超声乳化技术的基层医院更值得推广。

