延迟脐带结扎对极早产儿的临床意义
石巍,徐一鸣,王俊耐,胡孟彩
全球每年约有1 500 万早产儿出生,2020 年我国早产儿的发生率已高达10%[1]。早产儿各系统发育尚不成熟,存在较高的死亡率和后遗症发病率。孕周越小,预后越差。医学上将28~32 周出生的新生儿定义为极早产儿,研究显示,这部分早产儿即使有幸生存下来,可能会有智力落后、学习障碍和视、听功能受损等问题[2]。因此,提高极早产儿生存率,改善其近、远期预后,成为围生医学和儿科学的一项重要课题。2006 年国际妇产科联盟首次提出对新生儿进行延迟结扎脐带[3]。2020 年美国妇产科医师协会(American Association of Obstetricians and Gynecologists,ACOG)再次发布分娩后延迟脐带结扎(delayed cord clamping,DCC)的专家共识,对于有活力的足月儿和早产儿,建议至少在娩出30~60 s 后再进行脐带结扎。然而传统观念认为,极早产儿各器官脏器发育不成熟,出生时往往需要立即复苏抢救,DCC会错过最佳救治时机。因此,国内医疗机构尚未普遍开展极早产儿DCC。本研究针对阴道分娩的极早产儿,比较不同结扎时机对其贫血、呼吸和临床并发症等的影响,探讨脐带结扎时机与极早产儿预后的关系,为临床上改善极早产儿生存质量提供新的思路。
1 对象与方法
1.1 研究对象选取2019 年5 月—2021 年5 月于郑州大学第三附属医院阴道分娩的极早产儿作为研究对象,胎龄28~32 周,均为单胎妊娠,按照随机对照原则,将研究对象依据随机数字表分为早期脐带结扎(early cord clamping,ECC)组(67 例)和DCC 组(63 例)。将组别标识数字卡放入信封内,接产前由实验人员按照编号顺序打开并通知助产士进行相应处理。排除标准:①产妇有严重的妊娠期合并症和并发症;②新生儿畸形、难产、死胎、死产;③新生儿窒息需立即抢救者;④产妇中途要求终止研究者。本研究经医院伦理委员会审核批准,所有研究对象均自愿参加并签署知情同意书。2 组孕妇年龄、极早产儿胎龄、新生儿体质量比较,差异均无统计学意义(P>0.05),具有可比性,见表1。
表1 2 组一般资料比较 ()
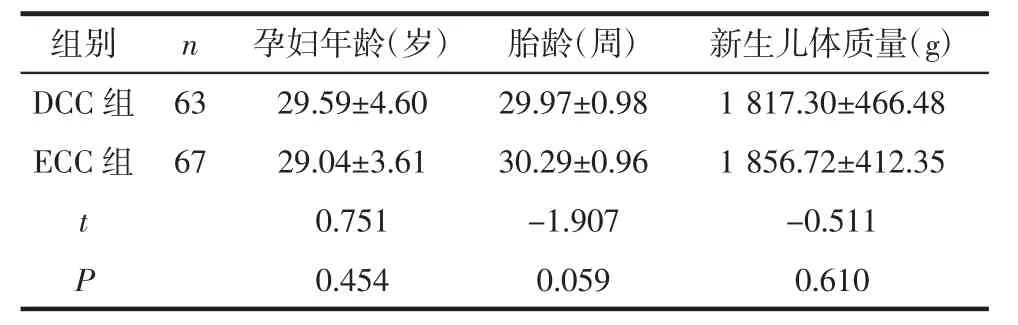
表1 2 组一般资料比较 ()
1.2 研究方法ECC 组采用常规方法,待极早产儿出生后10 s 内结扎脐带;DCC 组极早产儿娩出后,在场的儿科医生和产科医生共同评估进行复苏抢救,将极早产儿置于产妇两腿之间或母亲腹部,用提前预热的无菌巾包裹保暖,专人计时,待胎儿娩出60 s 后结扎脐带。在延时期间,根据极早产儿情况进行新生儿呼吸道清理,必要时给予刺激,若极早产儿重度窒息需气管插管抢救时,应立即结扎脐带并转移到辐射台进一步复苏,并排除研究组。
1.3 观察指标①2 组极早产儿出生时及产后72 h 血常规检测,包括血红蛋白(hemoglobin,Hb)、红细胞比容(hematocrit,HCT)和红细胞增多症;②2 组极早产儿Apgar 评分、脐动脉血气分析(pH 值<7.2 为酸中毒);③2 组极早产儿出生时胆红素值及胆红素峰值;④2 组极早产儿并发症:包括新生儿低血糖、低体温、高胆红素血症、光疗、新生儿败血症、坏死性小肠炎、贫血、呼吸窘迫综合征、低氧血症和脑室内出血等,诊断标准参考《儿科学》第8 版;⑤比较2 组极早产儿死亡率、平均住院日及平均住院费用;⑥比较2 组产妇产后出血及第三产程。
1.4 统计学方法采用SPSS 20.0 软件对数据进行分析。定量资料符合正态分布数据用均数±标准差()表示,组间比较采用两独立样本均数的t 检验;不符合正态分布数据用中位数(M)和四分位数(P25,P75)表示,组间比较采用秩和检验。定性资料用率表示,组间比较采用卡方检验或Fisher 确切概率法。P<0.05 为差异有统计学意义。
2 结果
2.1 2 组极早产儿基本情况比较DCC 组极早产儿平均动脉压高于ECC 组,差异有统计学意义(P<0.05);2 组极早产儿1 min Apgar 评分、5 min Apgar评分、体温相比,差异无统计学意义(均P>0.05),见表2。
表2 2 组极早产儿基本情况比较 ()

表2 2 组极早产儿基本情况比较 ()
注:1 mmHg=0.133 kPa
2.2 2 组血液指标比较DCC 组极早产儿出生时Hb、出生时HCT、出生时胆红素、72 h Hb、72 h HCT和胆红素峰值高于ECC 组,差异有统计学意义(均P<0.05),见表3。
表3 2 组极早产儿血液指标比较 ()

表3 2 组极早产儿血液指标比较 ()
2.3 2 组极早产儿并发症比较DCC 组的极早产儿低氧血症、急性呼吸窘迫综合征(acute respiratory distress syndrome,ARDS)、输血、脑室内出血、坏死性小肠炎、新生儿败血症和低血糖的发生率低于ECC组,差异有统计学意义(均P<0.05);2 组酸中毒、高胆红素血症、光疗和红细胞增多症的发生率及新生儿死亡率相比,差异无统计学意义(均P>0.05),见表4。
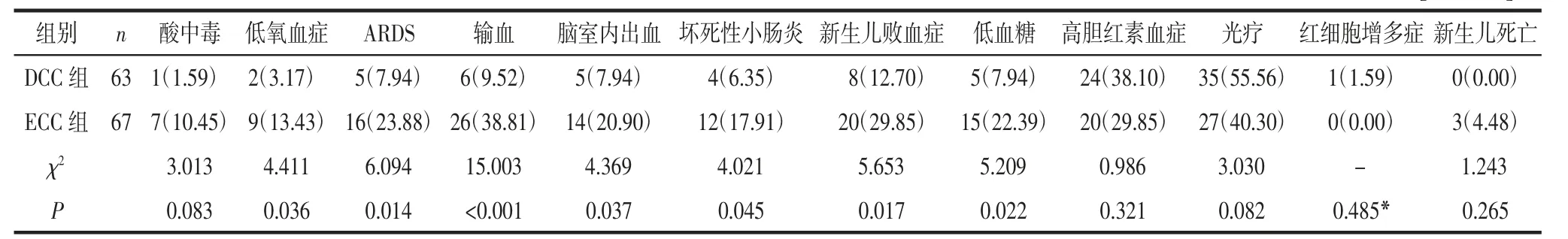
表4 2 组极早产儿临床表现与并发症比较 [例(%)]
2.4 2 组其他指标比较2 组产妇第三产程、产后出血量相比,差异无统计学意义(均P>0.05);DCC组极早产儿平均住院日及平均住院费用低于ECC组,差异有统计学意义(均P<0.05),见表5。
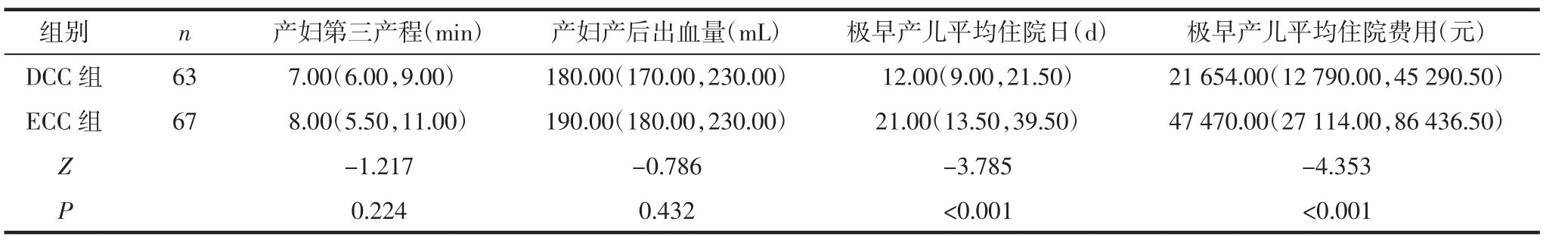
表5 2 组其他指标比较 [M(P25,P75)]
3 讨论
脐带是连接胎儿及胎盘的重要器官,当胎儿娩出后以脐带结扎作为同母体分离的标志。传统观念认为,早产儿出生后尽早结扎脐带有利于积极处理第三产程和新生儿复苏,同时担心DCC 可能引起早产儿窒息、低体温、高胆红素血症等,早产儿DCC 一直难以在临床上广泛应用。近年来,越来越多的循证医学研究表明,DCC 对足月儿和早产儿的近远期健康都有更多的益处[4-5]。《新生儿早期基本保健指南》建议,在分娩过程中进行DCC[6]。但目前极早产儿DCC 尚未普遍实施。
3.1 DCC 对早产儿血容量的影响胎儿在宫内通过脐带胎盘与母体相连,娩出后随着呼吸运动的建立,中心静脉压下降,同时子宫收缩力增大,与新生儿形成压力差,血液由胎盘向新生儿单向流动,形成胎盘-胎儿输血。Knol 等[7]研究提出,胎儿与胎盘血容量比约为2∶1,DCC 增加新生儿血容量,使其比例增加至5∶1。季小红等[8]研究表明,过早结扎脐带可能导致30%~50%的循环血量残留在胎盘内,造成早产儿贫血。外源性输血不但增加感染血源性疾病的风险,也可能造成溶血、感染和氧化应激损伤等一系列不良反应,同时带来昂贵的医疗费用。本研究中,DCC 组极早产儿出生时及72 h 后Hb、HCT 均高于ECC 组,且DCC 组输血率低于ECC 组(P<0.05),提示DCC 有效增加了极早产儿的血容量,降低了外源性输血的需要。
DCC 增加极早产儿血容量的同时,也加大了各系统的血流灌注,维持较高的平均动脉压,避免极早产儿低血压和低血容量休克。本研究中,DCC 组平均动脉压高于ECC 组(P<0.05),证实了这一观点。Fogarty等[9]对小于30 周极早产儿的Meta 分析显示,对极早产儿立即脐带结扎进行复苏,会导致组织低灌流,加重窒息缺氧,增加极早产儿死亡率。由于本研究的样本量较小,2 组极早产儿死亡率差异无统计学意义(P>0.05),需进一步扩大样本量进行研究。
3.2 DCC 对极早产儿呼吸和复苏的影响以往观念认为极早产儿呼吸系统发育不完善,肺表面活性物质缺乏,易发生窒息,因此出生后应立即结扎脐带进行正压通气或气管插管。然而有研究证实,DCC 可使婴儿更早地建立呼吸,与ECC 组相比,DCC 组早产儿1 min 血氧饱和度增加18%[10]。研究表明,超过90%的极早产儿在60 s 内可以完成自主呼吸,在极早产儿出生60 s 后脐带结扎是安全的;推迟结扎时间,可以让极早产儿有更多的机会进行自主呼吸,从而实施平稳的心肺过渡及减少侵入性复苏操作[11]。本研究中,DCC 组低氧血症、ARDS 发生率均低于ECC组(P<0.05),且DCC 组1 min、5 min Apgar 评分与ECC 组相比差异无统计学意义(P>0.05),提示DCC对于极早产儿建立自主呼吸,减少呼吸系统并发症有积极作用,且不增加新生儿窒息风险。
3.3 DCC 对极早产儿黄疸的影响理论上,DCC使极早产儿血容量增加,红细胞破坏增多,导致胆红素产生增多加重黄疸。然而事实上,国内外许多研究都证实了DCC 并未增加黄疸风险。Zhao 等[12]对15项研究进行Meta 分析,提出DCC 组高胆红素血症的发生率与ECC 组相似(P>0.05)。对早产儿按脐带结扎时间不同分组,发现超过120 s 脐带结扎的早产儿脑室内出血及黄疸发生率均有所上升,提示过分延长脐带结扎时间反而可能是有害的[13]。本研究中,2 组高胆红素血症和光疗的发生率相似(P>0.05),提示DCC 并未增加极早产儿高胆红素血症及光疗的发生风险。推测其可能与极早产儿自身调节机制有关,当胎盘输血达到一定量时,触动极早产儿体内生理性反射调节,停止从胎盘继续吸收血流,保证了增加血量的适度性。
3.4 DCC 对极早产儿其他并发症的影响有研究认为DCC 增加脑组织灌注,一定程度上会加重早产儿脑室内出血的风险[14]。而Hemmati 等[15]对30 周的极早产儿研究发现,DCC 改善极早产儿脑组织灌注,减少了缺血缺氧脑损伤。本研究中,DCC 组极早产儿脑室内出血发生率低于ECC 组(P<0.05),也证明了DCC 可以降低极早产儿脑室内出血的发生。另外,本研究中,DCC 组低血糖发生率低于ECC 组(P<0.05),与万丽等[16]研究结果一致。DCC 使极早产儿获得更多血供,实现自身补糖的效果,对其血糖水平的稳定起到了积极作用。本研究中,DCC 组坏死性小肠炎、败血症发生率均低于ECC 组(P<0.05),推测DCC 提高极早产儿血容量,改善肠道血流灌注,同时补充造血干细胞提高极早产儿免疫功能,减少感染,与李丽霞等[17]和黄少励等[18]的研究结果一致。另有研究认为,DCC 会增加极早产儿低体温风险。本研究中采用提前预热的无菌巾保暖,2 组极早产儿体温差异无统计学意义(P>0.05),说明在DCC 过程中采取有效的保温措施,是可以减少低体温发生的。
3.5 DCC 对产妇的影响研究已证实,DCC 对产妇是安全的。本研究中,2 组产妇的第三产程与产后出血相似(P>0.05),说明DCC 并不增加产后出血的风险。也有研究表明,DCC 可以缩短第三产程和减少产后出血量[19]。原因可能是随着胎盘输血,胎盘残血量逐渐减少,使其更易剥离,产后出血也相应减少。因此,2020 年ACOG 和国际助产士联盟建议把DCC 作为主动第三产程处理的有效措施之一[20]。此外,DCC 可有效缩短极早产儿平均住院日,减少相关费用,提高母亲满意度,更具有临床意义。
综上,DCC 可以增加极早产儿血容量、提高铁储备、降低贫血及输血率,同时减少极早产儿呼吸系统疾病、坏死性小肠炎、脑室内出血和败血症等的发生,且不增加窒息、高胆红素血症及光疗的发生风险,是一种安全、简便使极早产儿受益的临床操作,值得推广。但本研究也存在不足之处:①样本量有限,仍需进一步扩大样本量,提供更多的数据支持;②仅观察极早产儿出生后近期指标,关于婴儿期智能发育等远期指标有待进一步研究;③目前对于DCC 具体时间尚无统一标准,关于不同时机如延迟30 s、1 min、2 min 等效果差别,仍需进一步研究;④本研究仅针对阴道分娩极早产儿,对于剖宫产是否存在相同受益,及在剖宫产中如何快速、有效地开展DCC,也是未来研究的方向。

