Pipeline栓塞装置治疗海绵窦段和眼动脉段动脉瘤初步随访分析
刘 涛, 那世杰, 庄 宗, 凌海平, 张庆荣, 杭春华
大型/巨大型颈内动脉海绵窦段动脉瘤(carotidcavernous aneurysms,CCA)、颈内动脉眼动脉段动脉瘤(carotid-ophthalmic aneurysms,COA)和多发动脉瘤开颅手术与介入治疗效果均不佳,存在高复发与再破裂风险[1]。随着载瘤动脉重建概念提出,以Pipeline栓塞装置(Pipeline embolization device,PED)为代表的带密网支架新型血流导向装置应运而生,美国食品药品管理局(FDA)已批准用于治疗成人颈内动脉未破裂宽颈大型或巨大型动脉瘤[2]。该技术大大提高了治愈率,降低了复发率。本研究回顾性分析采用PED治疗CCA、COA及多发动脉瘤的安全性和有效性,现将结果报道如下。
1 材料与方法
1.1 研究对象
收集2015年7月至2016年12月南京鼓楼医院经DSA确诊为CCA、COA及多发动脉瘤并接受PED治疗患者的临床资料。患者排除标准:①靶动脉瘤载瘤动脉部位曾接受其它栓塞或手术治疗;②对比剂、阿司匹林、氯吡格雷、肝素等过敏或无法耐受;③存在其它脏器严重疾病如心、肝、肾疾患或恶性肿瘤,无法耐受手术;④手术风险较大;⑤凝血功能障碍。
1.2 治疗方法
术前患者均接受头部MRI检查,明确动脉瘤与周围脑组织关系、瘤腔内血栓情况。全脑DSA造影了解动脉瘤和载瘤动脉、血流代偿等信息。完善术前常规准备,术中PED释放后行VasoCT评估支架开放和贴壁情况,并作及时处理。
手术在全身麻醉下进行,穿刺股动脉后置入8 F动脉鞘,需填塞弹簧圈时附加另一侧穿刺并置入6 F动脉鞘,全身肝素化;经8 F动脉鞘0.97英寸导丝导引8 F导引导管,将6 F Navien颅内支撑导管(105/115 cm,美国Medtronic公司)送至颈内动脉C2段,再次作3D成像,精确测量动脉瘤大小、瘤颈及远近端载瘤动脉直径,选择合适工作角度和支架;将专用支架微导管MarksmanTM(美国Medtronic公司)送至同侧大脑中动脉M2段尽量平直的分支,利用支架导管支撑将Navien导管进一步送入C3段,尽量接近动脉瘤,经6 F动脉鞘将5 F/6 F导引导管送至同侧颈内动脉C2水平,将Echelon 10弹簧圈栓塞专用微导管(美国Medtronic公司)导入动脉瘤腔内备用;将PED沿支架导管送至M1段,由于支架头端缠绕在输送导丝上,头端开放是关键一步,先部分释放支架头端约5 mm,使之透视下呈橄榄形,利用输送系统头端导丝与M2段分支相互作用,配合适当旋转输送导丝、推拉系统小心地将支架头端开放,支架输送系统回撤至颈内动脉,继续释放支架并将支架头端锚定(支架锚定后无法再调整,故应尽量避免其覆盖脉络膜前动脉或后交通动脉开口),继续缓慢间断、逐步释放支架,并根据支架打开情况不断调整推拉力和摆动幅度,直至其完全打开并释放,透视下VasoCT评估贴壁情况;根据瘤腔大小选择不同型号弹簧圈,对瘤腔作疏松填塞。手术结束前行患侧颈内动脉正侧位造影评估疗效,术后常规行头部CT了解有无颅内出血等并发症。
1.3 围术期用药
患者常规作氯吡格雷药物敏感基因检测,术前口服阿司匹林(300 mg/d)和氯吡格雷(75 mg/d)至少5 d,如为慢代谢型则加用西洛他唑(200 mg,每日2次)口服。术前1 d作血栓弹力图(TEG)检查,血小板抑制率要达标。术后常规口服阿司匹林(300 mg/d)和氯吡格雷(75 mg/d),并替罗非班(0.4 mg/h)静脉泵入持续24 h,地塞米松(10 mg/d)静脉滴注连续5 d。出院后患者继续服用氯吡格雷(75 mg/d)至少3个月,并口服阿司匹林(300 mg/d)1个月,随后改为100 mg/d长期应用。
1.4 疗效评估
患者出院后随访6~12个月,观察临床症状,DSA/CTA复查动脉瘤闭塞与载瘤动脉修复情况。治疗终点以动脉瘤闭塞率表述,包括治愈(瘤颈与瘤体100%消失)、残留(瘤颈与瘤体仍部分显影)、恶化(瘤颈或瘤体增大甚至出血,载瘤动脉明显狭窄/闭塞)百分百。临床终点采用改良Rankin量表(mRS)评分评价神经功能恢复状态。
2 结果
2.1 患者特征
符合入组标准的CCA、COA及多发动脉瘤患者共有21例(27枚动脉瘤),其中男4例,女17例;年龄 27~74 岁,平均(57±17)岁;大型/巨大型 CCA、COA 15例,多发性COA 5例,微小型COA 1例;平均瘤体直径为10.2 mm(2.5~25.3 mm)。瘤体形态呈囊状26枚、血泡样1枚。2例体检时发现,2例出现眼眶周疼痛伴视力减退,1例面瘫,其余患者主要为头晕头痛症状。
2.2 治疗结果
术中共植入24枚PED(3例各植入2枚);18例PED结合弹簧圈疏松栓塞,3例仅植入PED。术后即刻造影显示瘤腔内对比剂不同程度滞留,大型/巨大型动脉瘤可见典型“半月征”,载瘤动脉通畅,无动脉或动脉瘤壁破裂。术中出现支架套叠、扭折(图1)、桥接、不全打开等并发症,及时处理后均未造成患者任何症状。
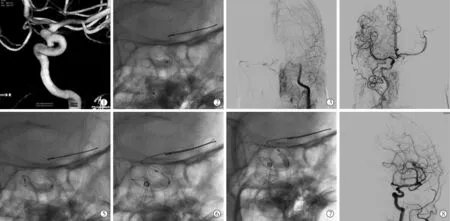
图1 1例术中支架扭折及时处理过程影像
所有患者术后随访6~12个月,造影确定动脉瘤闭塞率,其中痊愈、残留、恶化百分比分别为88.9%(24/27)、11.1%(3/27)、0%;1 例(6.7%)术中 PED 发生套叠患者复查造影显示载瘤动脉依支架形态重塑,载瘤动脉狭窄,表现出PED强大的对载瘤动脉重塑能力(图2),但经前后循环代偿,无任何缺血症状;未出现新发动脉瘤,5例多发COA中完全闭塞4例(4/5),1例未完全闭塞(瘤体缩小96%),待继续随访。与其基线值相比,21例中3例PED术后mRS评分由1分恢复至0分,其余患者未出现神经功能异常。
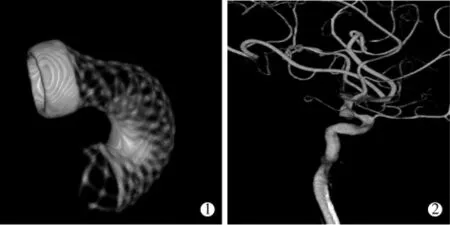
图2 PED套叠与载瘤动脉重塑影像
典型病例:纪某女性,42岁。因“反复头痛不适8月余,右眼视物模糊5 d”入院。头颅CTA示右侧CCA,DSA 见右侧大型 CCA(18 mm×15 mm×6 mm),宽颈、不规则。术前连续5 d口服阿司匹林(300 mg/d)和氯吡格雷(75 mg/d)。全身麻醉下植入PipelineTM-3.75 mm×25 mm支架并作瘤腔疏松填塞,术中可见典型“半月征”;术后给予标准治疗方案并随访8个月,患者症状完全消失,造影复查显示动脉瘤完全不显影,载瘤动脉通畅,血管内膜修复完美,弹簧圈无脱出、移位,动脉瘤无复发,见图3。
3 讨论
COA占颅内动脉瘤0.47%~9.26%[3],呈多发性,多见于女性[4];形态不规则,具有瘤颈宽、直径大等特点[5];相比其它部位动脉瘤破裂风险小[6]。 由于周围解剖关系复杂,开颅夹闭手术操作空间小,风险大[7]。 血管内治疗操作简单、有效、安全、微创,已逐渐成为首选治疗方法。CCA自然病史相对较好于其它部位动脉瘤,治疗指征[8]主要包括:①占位效应,如眼神经麻痹、难治性眶后疼痛及瘤腔内急性血栓形成引起症状;②瘤体破裂;③瘤周骨质破坏;④影像学检查提示瘤体进入蛛网膜下腔或有生长;⑤瘤体较大(直径>10 mm)。CCA开颅夹闭难度大、破坏大,介入治疗仍为首选。PED越来越多地应用于 COA、CCA 治疗[9-10]。
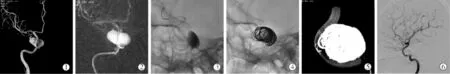
图3 1例大型CCA患者PED治疗前后影像
有研究显示直径>13 mm CCA 5年破裂风险为9.4%,可形成颈内动脉海绵窦瘘(CCF),也可破裂后造成蛛网膜下腔出血(SAH)[11]。开颅动脉瘤夹闭/孤立术致残致死风险高达9%~22%[12],而介入手术闭塞载瘤动脉致残致死风险为3%~8%[13]。此外,载瘤动脉闭塞所致血流动力学改变引起动脉瘤发生率(随访9年)可达4.5%[14],宜慎重选择该术式。一项meta分析显示1 654例颅内动脉瘤患者接受PED治疗后平均并发症发生率为5%,而CCA患者较低,动脉瘤闭塞率较高[15]。有研究报道较小型CCA患者随访4年后瘤体增大产生临床症状可高达1/3,而瘤体较小时接受PED手术,PED更易到位和释放[16-17],故可考虑早期干预治疗。
本中心于2015年开始采用PED治疗颅内动脉瘤,临床体会是:①术前行详细的全脑(包括主动脉弓上)DSA检查,因为PED植入需要良好和稳定的近端支撑。对复杂动脉通路要有充分准备,如动脉长鞘、多功能导管、各种硬度交换导丝。常规采用8 F导引导管和6 F Navien中间导管,先尽量将Navien导管送至颈内动脉岩段,Marksman微导管到位后借助其与微导丝的支撑将中间导管尽量接近动脉瘤流入道,以提供支架植入过程最大支撑。②术前根据DSA 3D成像和动态造影,采用Philips FD20后处理软件分析动脉瘤数据,尤其是载瘤动脉远近段直径,据此选择支架直径;根据瘤颈选择支架长度,两端至少要超过瘤颈6 mm[18],如果瘤颈过宽,支架植入过程很可能陷入瘤腔而使手术失败。PED由48根微丝编织而成,金属覆盖率30%~35%,网孔0.02~0.05 mm2,产品规格丰富。支架过短易造成支架移位,过长则可导致到位和释放困难,甚至出现支架扭折,载瘤动脉急性闭塞。该支架有1/3~1/2短缩率,早期技术不熟练,应尽量选择较长支架。本组发生1例第1枚支架未完全覆盖瘤颈而桥接第2枚支架,给患者增加了经济负担及手术风险。载瘤动脉远近段直径如相差1 mm以上,要考虑桥接支架,否则会出现远端过密、近端不贴壁,导致缺血事件发生[19]。
第一代PED由于设计缺陷其头端打开困难,支架远端锚定后无法回收和调整位置,因此支架打开、定位和释放需较高技巧和经验。PED可在锚定位点原位打开,也可在大脑中动脉打开后撤回,但在锚定点打开存在支架头端向近端短缩移位风险,故对本组患者均采取第2种方式。支架远端15 mm头端导丝与远端血管有一定相互作用力,支架头端先释放约5 mm形成橄榄形,配合适当旋转推送导丝,借助支架系统推拉将支架头端打开;注意头端导丝位置,勿使远端分支血管穿孔,导致灾难性大出血;避免过度旋转推送导丝,以防其断裂造成支架无法释放和回收;只要支架头端能打开,就尽量勿将支架过多释放,否则头端过早锚定可能造成支架打开后回撤困难,甚至可能在动脉瘤远端释放,造成手术失败。支架远端锚定也非常关键。支架头端打开后将系统小心回撤至颈内动脉远端,尽量避开脉络膜前动脉和后交通动脉开口,减少缺血并发症发生。但离瘤颈过近,存在支架远端短缩陷入瘤腔风险。因此,支架远端应尽可能锚定得远一些。继续释放支架并配合推拉动作使支架头端打开贴壁锚定,锚定后支架头端即固定在原位,然后继续分段释放支架,即释放一段支架后配合“甩”的动作,慢拉快推,将支架完全展开、贴壁,继续重复以上操作直至支架完全打开。每一个转弯处均存在风险,可能造成支架扭折而无法打开,所以支架不要释放过多,支架导管尽可能靠近血管小弯侧,耐心应用推拉摆动等动作将支架分段打开并贴壁。支架完全释放后透视下观察或作VasoCT检查评估支架打开和贴壁情况,如存在开放不全,可推拉输送丝及将支架导管反复通过未开放段,必要时采用球囊扩张,均能成功打开支架。为防止PED推送杆头端保护线圈在回收时与支架远端缠绕,建议PED完全释放后将支架输送导管导入支架远心端,然后适当旋转、推送将支架推送杆回收至支架导管整体撤出。本组发生术中支架扭折1例(图2)获及时处理,术后未发生明显神经功能缺失;3例术中支架打开不满意,通过导丝、微导管推拉、摆动,必要时采用球囊扩张均使支架成功开放。
如果是大型/巨大型动脉瘤,瘤内疏松填塞弹簧圈可稳定血栓,尤其是流入道和瘤底适当填塞,可防止术后瘤内压力变化所致早期破裂。术后动脉瘤内对比剂淤滞提示流入道与流出道压力不平衡所致瘤内压力上升,可能是动脉瘤术后破裂原因,这也解释了术后患者多有头痛。PED术后要填圈修正不平衡,否则有出血风险。本研究对大型/巨大型动脉瘤患者,尤其是术前有头痛和神经压迫症状患者,均予以弹簧圈部分栓塞。
动物实验和临床研究均提示侧支被覆盖后大部分保持通畅并未造成症状性闭塞。本组患者中眼动脉被覆盖19例,复查时眼动脉均通畅,血流未见明显影响且无明显症状(绝大部分眼动脉可由颈外动脉脑膜支代偿,即使出现闭塞也大多无症状);后交通动脉被覆盖4例,复查时后交通动脉均通畅;无脉络膜前动脉被覆盖。
支架内急性血栓形成及术后动脉瘤破裂出血大部分在术后早期出现,尤其是大型/巨大型动脉瘤[20]。这与术前抗血小板聚集准备不足,患者基因型、血小板抑制率不足,术后动脉瘤壁炎性反应所致瘤壁脆性增加等因素有关,术后应予类固醇预防过度炎性反应[21-22]。本组患者未出现支架内急性血栓形成和术后动脉瘤破裂出血并发症。目前临床上抗凝药物应用存有较大差异,抗凝药物选择大多依据经验。本研究认为抗凝药物应用旨在预防再狭窄和血栓形成,根据TEG指导抗凝药物应用可达到个体化治疗,避免抗凝药物引起出血风险。文献报道各中心术前“双抗”药物剂量不同,如术前1~7 d予以阿司匹林 100~300 mg/d、氯吡格雷 75~600 mg/d[23-24],本组为阿司匹林300 mg/d和氯吡格雷75 mg/d,效果可靠(服用阿司匹林5 d后血小板抑制率均接近90%,1个月后剂量改为100 mg/d,服用氯吡格雷5 d后血小板抑制率接近70%,如基因检测提示慢代谢型则更换西洛他唑100 mg,每日2次,随访未出现血栓事件及支架内狭窄)。
本研究显示PED植入术(或结合弹簧圈)治疗CCA、COA及多发动脉瘤安全有效,载瘤动脉修复完美;早期虽出现一些并发症,但未造成神经功能障碍;患者恢复良好,随访结果满意。第一代PED操作技术较为复杂,需要严格培训,第二代PED已在我国上市不到半年,期待随访结果。本研究局限性:①单中心回顾性研究,样本量较少;②术后未监测血小板功能;③随访时间较短,某些患者缺乏造影结果。尚需多中心大样本、长期前瞻性随机研究,并探索PED术后抗血小板治疗原则及监测方法,综合探究PED治疗安全性与有效性。

